Гипотиреоз – гормональное заболевание, при котором щитовидная железа вырабатывает недостаточное количество гормонов. Чаще всего от него страдают женщины пожилого возраста. Гипотиреоз и уровень холестерина тесно взаимосвязаны. Повышение концентрации стерола практически всегда сопровождает дефицит гормонов щитовидной железы. Поэтому новейшие медицинские протоколы рекомендуют всем людям с повышенным уровнем холестерина проверять здоровье щитовидки.
Почему холестерин опасен?
Врач, вероятно, предупредил вас о холестерине, жирном воскообразном веществе, которое циркулирует в вашей крови. Слишком много неправильного типа холестерина может засорить ваши артерии и подвергнуть вас риску сердечных заболеваний.
Высокий уровень холестерина может быть следствием вашей диеты, особенно если вы употребляете продукты с высоким содержанием насыщенных жиров, такие как красное мясо и масло. Иногда, однако, может быть виновата ваша щитовидная железа. Слишком много или слишком мало гормона щитовидной железы может вызвать повышение или понижение уровня холестерина.
В этой статье вы узнаете, как ваша щитовидная железа влияет на холестерин.
Диета при гипотиреозе, вызванном Хашимото
Диета при гипотиреозе, вызванном болезнью Хашимото, требует некоторых изменений. Пациентам, страдающим аутоиммунным тиреоидитом, рекомендуется увеличить поступление омега-3 жирных кислот из-за их противовоспалительных свойств, а также принимать добавки витаминов D и B12 из-за высокого риска пагубной анемии.
Добавка витамина D
Рацион также должен быть богат полезным белком, который должен составлять 25% суточной потребности в энергии.
Пациентам с болезнью Хашимото рекомендуется пройти диагностические тесты на целиакию, так как заболевания часто сосуществуют. Иногда врачи рекомендуют пациентам регулярно переходить на безглютеновую диету, поскольку это может помочь облегчить аутоиммунный процесс.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Что такое щитовидная железа?
Ваша щитовидная железа представляет собой железу в форме бабочки на шее. Она производит гормоны, которые контролируют обмен веществ. Метаболизм — это процесс, посредством которого ваше тело преобразует пищу и кислород в энергию. Гормоны щитовидной железы также помогают сердцу, мозгу и другим органам работать нормально.
У основания мозга расположен гипофиз, который направляет деятельность щитовидной железы. Когда ваш гипофиз определяет, что у вас низкий уровень гормонов щитовидной железы, он выделяет тиреотропный гормон (ТТГ). ТТГ направляет щитовидную железу вырабатывать больше гормонов.
Что есть при гипотиреозе?
Так что же стоит есть при гипотиреозе ? Рыба – отличный источник йода в рационе. Больше всего этого элемента содержат треска (100 мкг йода в 100 г), лосось (50 мкг / 100 г) и скумбрия (45 мкг / 100 г). Йод тоже присутствует в минеральной воде, но не во всех ее видах, поэтому в поисках этого элемента стоит следить за этикеткой.
Поваренная соль также является источником йода, так как многие страны приняли закон, в рамках которого производители соли обязаны йодировать поваренную соль. Селен, в свою очередь, содержится в зерновых продуктах, мясе, рыбе, молочных продуктах, яйцах и ростках овощей.
Йодированная поваренная соль
В целом диета при гипотиреозе должна быть правильно сбалансированной. Полезный белок должен составлять 15% суточной потребности в энергии, сложные углеводы – 55%, жиры – 30% (где 20% должны составлять ненасыщенные жирные кислоты, а насыщенные жиры – максимум 10%).
Должны быть важным элементом диеты пищевые волокна, потому что у пациентов, страдающих гипотиреозом, очень часто возникают запоры. Рекомендуется потреблять 25-40 граммов пищевых волокон в день.
О холестерине
Холестерин содержится в каждой клетке вашего организма. Ваше тело использует его для выработки гормонов и веществ, которые помогают переваривать пищу.
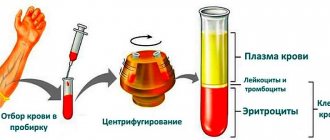
Холестерин также циркулирует в вашей крови. Он попадает в кровоток в двух формах липопротеинов:
- Холестерин липопротеинов высокой плотности (ЛПВП) полезен для вашего сердца. Они помогают удалять холестерин из организма и защищают от болезней сердца.
- Холестерин липопротеинов низкой плотности (ЛПНП) вреден для вашего сердца. Если уровень холестерина ЛПНП слишком высок, холестерин может закупорить артерии и способствовать развитию сердечных заболеваний, сердечных приступов и инсультов.
Миф № 4. Повышенное содержание холестерина в крови провоцирует атеросклероз
На самом деле: ДА
Увеличение концентрации холестерина — гиперхолестеринемия — достоверный факт развития атеросклероза. Высокие риски атеросклероза коронарных артерий наблюдаются уже при величинах свыше 5,2-6,5 ммоль/л (200-300 мг/дл) — это пограничная зона или зона риска. Показатели 6,5-8,0 ммоль/л свидетельствуют об умеренной, а свыше 8,0 ммоль/л о выраженной гиперхолестеринемии. Безопасным считается уровень менее 5,2 ммоль/л (200 мг/дл). В этом случае риск атеросклероза минимальный.
Малоактивная или гиперактивная щитовидная
Иногда щитовидная железа может вырабатывать слишком мало или слишком много гормонов.
Состояние, при котором щитовидная железа работает неэффективно, называется гипотиреозом. Когда щитовидная железа ослаблена, весь организм ощущает, что она работает медленно. Вы становитесь усталым, вялым, холодным и болезненным.
Малоактивная щитовидная железа может развиться, если у вас есть следующие состояния:
- тиреоидит Хашимото, аутоиммунное заболевание, при котором организм атакует и разрушает щитовидную железу
- воспаление щитовидной железы (тиреоидит)
Другие факторы, которые могут привести к снижению активности щитовидной железы:
- удаление всей или части гиперактивной щитовидной железы
- облучение при раке или гиперактивности щитовидной железы
- некоторые лекарства, такие как литий, интерферон альфа и интерлейкин-2
- повреждение гипофиза от опухоли, облучения или хирургического вмешательства
Гипертиреоз — это состояние, которое возникает при гиперактивности щитовидной железы. Когда щитовидная железа чрезмерно активна, тело начинает работать быстрее. Ваше сердцебиение учащается, а вы нервничаете и дрожите.
Гипертиреоз может развиться, если у вас есть:
- болезнь Грейвса, расстройство иммунной системы, которое встречается в семьях
- токсический узловой зоб, который включает в себя комки или узелки на щитовидной железе
- воспаление щитовидной железы (тиреоидит)
Как щитовидная железа вызывает проблемы с холестерином?
Вашему организму нужны гормоны щитовидной железы, чтобы вырабатывать холестерин и избавляться от холестерина, который ему не нужен. Когда уровень гормонов щитовидной железы низкий (гипотиреоз), организм не разрушает и не удаляет холестерин ЛПНП так эффективно, как обычно. Холестерин ЛПНП может накапливаться в крови.
Уровень гормонов щитовидной железы не обязательно должен быть очень низким, чтобы повысить уровень холестерина. Даже люди с умеренно низким уровнем щитовидной железы, называемым субклиническим гипотиреозом, могут иметь более высокий уровень холестерина ЛПНП, чем обычно. Исследование 2012 года показало, что одни только высокие уровни ТТГ могут непосредственно повышать уровень холестерина, даже если уровни гормонов щитовидной железы не являются низкими.
Гипертиреоз оказывает противоположное влияние на уровень холестерина. Он вызывает снижение уровня холестерина до ненормально низкого уровня.
Известно, что гипотиреоз, обусловлен стойким снижением действия тиреоидных гормонов на ткани-мишени, что связано с недостатком гормонов щитовидной железы в организме или снижением их биологического эффекта на тканевом уровне [3, 4]. Секретируемые щитовидной железой тироксин (Т4) и трийодтиронин (Т3) регулируют синтез белков и оказывают влияние на метаболическую и функциональную активность структур нервной системы [8]. Ключевым компонентом тиреоидных гормонов является йод. Синтез гормонов щитовидной железы регулируется тиреотропным гормоном (ТТГ), который синтезируется в передних отделах гипофиза. Образование ТТГ снижается под влиянием глюкокортикоидов и увеличивается под влиянием эстрогенов. Уровень ТТГ регулируется структурами гипоталамуса с участием соматостатина и дофамина. Он подвержен циркадианным колебаниям и может меняться под действием факторов внешней среды, например температуры окружающей среды. Ингибирующий эффект реализуется под влиянием серотонинергической системы мозга. ТТГ имеется во многих отделах ЦНС и сам по себе обладает способностью тормозить биоэлектрическую активность нейронов.
Гипотиреоз встречается в популяции в 0,2-2% случаев, среди пожилых — в 2-4%, причем у женщин в 3 раза чаще, чем у мужчин [3, 4, 16]. Особенно подвержены этому заболеванию женщины в возрасте 40-60 лет, показатель распространенности среди женщин старшей возрастной группы достигает 12% [3]. Субклинический гипотиреоз (повышение уровня ТТГ без какой-либо клинической симптоматики) отмечается у 7,5-10% женщин и 3% мужчин [3, 8, 23].
К гипотиреозу могут приводить различные причины: врожденные изменения щитовидной железы (гипо- или аплазия), ее хирургическое удаление, дисфункция гипофиза. Однако у взрослых он более часто является следствием аутоиммунных процессов. Хронический аутоиммунный тиреоидит встречается у 3-4,5% лиц в общей популяции. Нарушают биосинтез гормонов щитовидной железы такие препараты, как амиодарон, сульфаниламиды, препараты лития [15]. Иногда гипотиреоз сопровождается другими эндокринными нарушениями.
В значительной части случаев гипотиреоз связан с дефицитом йода. ВОЗ рекомендует суточное употребление йода в дозе 150 мкг — для взрослых, 200 мкг — для беременных и кормящих женщин и от 50 до 120 мкг — для детей. При суточном потреблении йода менее 50 мкг щитовидная железа начинает вырабатывать меньше гормонов, чем требуется, что клинически проявляется гипотиреозом. Считается, что почти у миллиарда людей во всем мире есть риск развития нарушений, связанных с дефицитом йода [17]; дефицит потребления йода имеется почти у 13% населения [15]. В основном это страны Азии и Африки, где в воде и пище йод отсутствует или его употребление в виде йодированной соли недостаточно [15]. В тех областях, где имеется дефицит йода, заболеваемость гипотиреозом выше в 10-20 раз.
Патогенез
В основе патогенеза клинических нарушений при гипотиреозе лежат расстройства метаболизма, обусловленные резким уменьшением выработки ряда клеточных ферментов вследствие дефицита тиреоидных гормонов [3, 15]. Это приводит к снижению обменных процессов, замедлению окислительно-восстановительных реакций. При этом развивается муцинозный отек (микседема) тканей [3]. Нарушение обмена гликозаминогликанов — обладающих повышенной гидрофильностью продуктов белкового распада (производные протеина, глюкуроновой и хондроитинсерной кислот) приводит к инфильтрации слизистых оболочек, кожи и подкожной клетчатки, мышц, миокарда [3]. Возникает церебральная гипоксия, способствующая развитию эпизодов спутанности и синкопальных состояний. В патогенезе когнитивных расстройств у этой категории больных определенное значение придается нейротрансмиттерным нарушениям, обусловленным, в частности, влиянием гормонов щитовидной железы на ацетилхолинергическую систему [10, 22]. В связи с этим следует отметить, что патология щитовидной железы выявляется у 38% больных фронтотемпоральной деменцией, а гипотиреоз — фактор риска развития болезни Альцгеймера [22]. Даже при эутиреоидном состоянии у клинически здоровых лиц пожилого возраста имеется зависимость между более низким уровнем гормонов щитовидной железы (находящихся в рамках нормальных значений) и снижением когнитивных функций. Патогенетическое значение также имеют снижение мозгового кровотока, церебральная гипоксия, отек головного мозга и гипонатриемия. Влияние гормонов щитовидной железы на электролиты и артериальное давление осуществляется через ретикулярную активирующую систему [15]. Даже легкое снижение уровня гормонов щитовидной железы в крови может приводить к выраженным когнитивным нарушениям [15].
Гормоны щитовидной железы играют весьма важную роль в процессах развития нервной системы. В частности, при их дефиците при беременности у плода нарушается развитие нервной системы, что проявляется корковой гипоплазией, задержкой процессов миелинизации и замедлением образования церебральных сосудов. Если не проводится коррекция гипотиреоза в раннем постнатальном периоде, эти изменения становятся необратимыми. Однако если гипотиреоз возникает у взрослых, то изменения со стороны нервной системы носят менее выраженный характер и обычно подвержены обратному развитию на фоне лечения.
Клинические проявления
Наиболее частыми клиническими проявлениями гипотиреоза являются повышенная утомляемость, общая слабость, сонливость, снижение аппетита, увеличение массы тела, гипомимия и нарушение толерантности к низкой температуре окружающей среды [3, 8, 16]. Больные часто предъявляют жалобы на запоры, мышечные боли и боли в суставах, особенно на головную боль (следует заметить, что головная боль в этих случаях часто исчезает на фоне адекватной заместительной гормональной терапии гипотиреоза).
Перечисленные симптомы гипотиреоза весьма неспецифичны. В связи с этим гипотиреоз нередко диагностируется через месяцы и даже годы от момента появления его первых симптомов [8]. Такие признаки, как увеличение массы тела (даже на фоне сниженного аппетита), облысение и замедленность движений нередко принимаются за признаки «нормального» старения, а гипомимия — за проявление депрессии или паркинсонизма. Поскольку депрессия может развиваться при гипотиреозе, диагностические ошибки в отношении этой формы аффективных нарушений становятся не столь очевидными [5]. Кроме того, по некоторым данным, субклинический гипотиреоз нередко выявляется у пациентов с депрессией [5]. Поэтому высказывается мнение [5], что исследование функции щитовидной железы обязательно у любого пациента с депрессией, который «не отвечает» на терапию антидепрессантами.
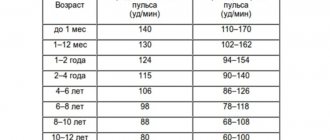
У больных гипотиреозом снижается потоотделение, кожные покровы становятся сухими. Меняется волосяной покров на туловище вплоть до полной его потери, особенно в лобковой области и в наружной трети бровей. Отмечается отечность кистей и стоп. Меняется внешний вид больных, что в немалой степени связано с отечностью век и лица. Довольно характерны осиплость голоса и расстройства артикуляции, что обусловлено инфильтрацией глюкозаминогликаном голосовых связок и языка. Пульс часто снижается до 60 ударов в минуту и реже. Может отмечаться расширение границ сердца, однако сердечная недостаточность развивается редко. По данным эхокардиографии может выявляться перикардиальный выпот. На этом фоне может происходить усугубление (или возникновение) болей типа стенокардии. Характерная для гипотиреоза гиперхолестеринемия увеличивает риск развития сосудистых заболеваний. При гипотиреозе у женщин нередко отмечаются обильные месячные и бесплодие.
Неврологические и психические нарушения, которые известны с конца XIX века, варьируют от легких расстройств высших мозговых функций, периферической мионевропатии и патологии черепных нервов до психозов, атаксии, пароксизмальных нарушений сознания (синкопальные состояния, эпилептические припадки) и комы [1, 5, 8].
Гипотиреоз может не сопровождаться неврологической симптоматикой на протяжении ряда лет. Развитие неврологических расстройств характеризуется незаметным началом и медленным прогрессированием [25]. В этих случаях наличие повышенной утомляемости и сонливости часто не привлекает к себе должного внимания ни врача, ни самого пациента или близких ему людей и родных.
В некоторых случаях заболевание начинается остро с возникновения судорожных припадков. На том или ином этапе заболевания они отмечаются у 20-25% больных гипотиреозом [5]. Важно заметить, что антиконвульсанты к дисфункции щитовидной железы не приводят [5]. Редким дебютом гипотиреоза является острый психоз, протекающий со зрительными и слуховыми галлюцинациями. Считается, что гипотиреоз как причина заболевания должен приниматься во внимание при проведении дифференциального диагноза у любого пациента с внезапно возникшими психическими нарушениями, депрессией или галлюцинациями [15].
При нелеченом гипотиреозе примерно в 1% случаев довольно быстро развивается коматозное состояние (нередко оно сопровождается эпилептическими припадками). В этих случаях, помимо гипотермии, отмечаются артериальная гипотензия, брадикардия и редкое дыхание [5]; прогноз нередко является неблагоприятным, при этом причина смерти в большинстве случаев — сердечная аритмия. При патоморфологическом исследовании выявляется лишь выраженный отек головного мозга, в наиболее тяжелых случаях — диффузное повреждение нейронов [5]. Наиболее подвержены развитию коматозного состояния пожилые женщины в зимнее время года [15].
Для пациентов с гипотиреозом довольно характерны вестибулоатактические расстройства [1, 4]. У 5-10% больных возникает мозжечковая дисфункция [5, 16]. Наиболее часто она проявляется нарушениями ходьбы в виде походки с широко расставленными ногами, нарушается тандемная ходьба, нередко у больных отмечаются нарушения координации в конечностях, тремор, дизартрия и нистагм. В основе подобных нарушений, вероятно, лежит атрофия передних отделов червя мозжечка, носящая, впрочем, (при адекватной терапии) обратимый характер [5].
Нервно-мышечные нарушения в виде невропатий и дисметаболической миопатии являются весьма характерными для гипотиреоза нарушениями и встречаются у 30-80% больных (различия в приведенных цифрах зависят от тяжести гипотиреоза). На фоне терапии эти нарушения могут регрессировать. Основным проявлением гипотиреоидной миопатии является замедление мышечного сокращения и расслабления. При микроскопическом исследовании мышц выявляется локальный некроз мышечных волокон и базофильная дегенерация скелетных мышц. В редких случаях выявляются мышечные гипертрофии, напоминающие таковые при синдроме Гоффмана. Выраженная мышечная слабость встречается редко, однако легкие расстройства отмечаются почти в 40% случаев [12]. Наиболее часто страдают проксимальные отделы конечностей [19, 20]. Миопатический синдром при гипотиреозе может протекать как с атрофиями, так и гипертрофиями мышц [4]. Выраженность мышечной слабости нарастает при низкой температуре. Однако гораздо чаще у больных отмечаются мышечные крампи, боли и парестезии, обычно в проксимальных отделах конечностей, а также сниженная толерантность к физическим нагрузкам [14, 16]. В литературе имеется также описание [6] при гипотиреозе «обратимого синдрома повисшей головы» (treatable dropped head syndrome), а также миопатии при остром гипотиреозе (при его развитии в течение 2-6 нед) [18]. В сыворотке крови у больных с гипотиреоидной миопатией может выявляться повышенный уровень креатинфосфокиназы (КФК) [4, 14, 16]. Особенно это характерно для случаев, протекающих с мышечной слабостью в проксимальных отделах конечностей, однако корреляции повышения КФК с выраженностью мышечной слабости отмечено не было [12].
В ряде случаев у больных гипотиреозом может выявляться миастенический синдром с соответствующими изменениями на ЭМГ.
Отмечена [26] связь между гипотиреозом и фибромиалгией. При этом было высказано суждение, что фибромиалгия является одной из форм гормон-резистентного гипотиреоза. Однако следует заметить, что на фоне терапии гипотиреоза отмечается уменьшение выраженности обусловленного фибромиалгией болевого синдрома.
Наличие гипотиреоза является важным фактором развития дистрофических изменений позвоночника, что связано с нарушением синтеза коллагена, входящего в структуру диска [4]. Поэтому для этой категории больных достаточно типично наличие болей в различных отделах позвоночника, нарушение его подвижности, болезненность остистых отростков и паравертебральных точек, возникновение симптомов натяжения [4].
Поражение периферических нервов является одним из характерных проявлений гипотиреоза [2, 16, 17]. При этом поражение сенсорных волокон развивается на более ранних этапах заболевания, когда изменения распространения возбуждения по двигательным волокнам отсутствуют [11], впрочем, имеются данные, свидетельствующие о более частом вовлечении в патологический процесс двигательных волокон [13]. Наиболее частой (14-81% больных) жалобой являются парестезии [17]. В основе парестезий может лежать туннельный синдром (например, синдром запястного канала), наличие которых отмечается у 70% больных [4]. Его развитие связывают с отложением мукополисахаридов в коже и вокруг периферических нервов [5]. Может иметь значение и существенное снижение аксональной регенерации в условиях дефицита гормонов щитовидной железы [4]. Наиболее частым туннельным синдромом при гипотиреозе является синдром запястного канала — у 10-35% больных [5, 12, 16]. Как правило, он носит двусторонний характер. Однако в клинической практике могут встречаться ситуации, когда на одной из сторон имеющиеся нарушения не проявляются клинической симптоматикой [5]. Особенностью туннельных невропатий является их множественный, сочетанный характер [4].
Одним из типичных проявлений патологии нервной системы при гипотиреозе является также демиелинизирующая полиневропатия [16]. Для полиневропатии, обусловленной гипотиреозом, характерно снижение рефлексов и развитие мышечной слабости, кроме того, у пациентов может выявляться снижение вибрационной чувствительности и мышечно-суставного чувства. По данным электронной микроскопии, имеются ультраструктурные изменения в эндоневральных сосудах [9]. Поражение периферических нервов при электромиографии может быть обнаружено даже у пациентов без неврологической симптоматики [13]. Обусловленные сегментарной демиелинизацией изменения проявляются снижением скорости распространения возбуждения по нервному волокну. При этом поражение периферических нервов может отмечаться даже при субклиническом гипотиреозе [17]. Под влиянием заместительной гормональной терапии соответствующая симптоматика может претерпевать обратное развитие. При экспериментальных исследованиях [24] было установлено положительное влияние гормонов щитовидной железы на состояние нервных волокон и регенерацию нервной ткани.
В основе патогенеза периферических (в том числе краниальных) невропатий, помимо компрессии, лежат и другие факторы, включая нарушение микроциркуляции и метаболические нейрональные нарушения. У 40-90% больных встречается сенсомоторная аксональная полиневропатия [4, 12].
Пирамидная симптоматика возникает редко, однако снижение глубоких рефлексов — один из характерных (у 85% больных) признаков гипотиреоза. Несмотря на нормальный процесс сокращения мышц, отмечается существенное удлинение фазы релаксации мышц [5, 8]. Этот феномен выявляется более чем у 2/3 больных гипотиреозом. Следует заметить, что аналогичные изменения могут встречаться при гипотермии, отеке конечностей, сахарном диабете, паркинсонизме, нейросифилисе, саркоидозе и пернициозной анемии. При гипотиреозе рефлексы нормализуются при заместительной гормональной терапии.
При гипотиреозе может также возникать поражение II, V, VII, VIII пар черепных нервов [5]. Достаточно часто развиваются разные офтальмологические нарушения. Так, при первичном гипотиреозе может быть выпадение полей зрения, обусловленное увеличением гипофиза. Возможно развитие псевдотумора, приводящего к отеку дисков зрительных нервов. В основном этот синдром возникает у детей через несколько недель после начала заместительной гормональной терапии, однако описаны подобные случаи и у взрослых [5]. К редким проявлениям относят увеит и птоз. При гипотиреозе иногда выявляется типичная и атипичная тригеминальная невралгия. Может также развиваться периферический парез лицевого нерва. Есть данные [5] о поражении VIII пары черепных нервов (хотя некоторые исследователи этого не подтверждают). Шум в ушах и снижение слуха, вероятно, обусловленные поражением улитки, могут регрессировать на фоне терапии. У больных гипотиреозом, получающих L-тироксин, также может отмечаться снижение вкуса, сопровождающееся ощущением жжения в области рта [5].
Когнитивные и психические нарушения могут варьировать от замедленности психических функций и легких мнестических расстройств (в ряде случаев напоминающие начальные проявления болезни Альцгеймера) до тяжелых психотических нарушений, протекающих с иллюзиями и галлюцинациями [5]. В тяжелых случаях больные становятся апатичными, скорость психических процессов резко снижается, замедляется речь. В нейропсихологическом статусе, помимо нарушений памяти и внимания, выявляются расстройства конструктивного праксиса и зрительно-пространственных функций. Для этой категории больных характерны апноэ во сне, как центральные, так и периферические, при этом во втором случае можно получить улучшение на фоне заместительной гормональной терапии [4, 5].
Кретинизм, термин, который был предложен еще в начале XIX в. для обозначения тяжелой энцефалопатии при гипотиреозе, развивается при возникновении патологии в раннем детском возрасте (даже с момента рождения). В этих случаях речь идет обычно о врожденном отсутствии щитовидной железы, врожденных нарушениях метаболизма, дефиците йода во время беременности и в раннем послеродовом периоде. Однако возникновение клинических симптомов может быть «отсрочено» за счет гормонов, получаемых от матери. Необходимо заметить, что распространенность врожденного гипотиреоза значительно уменьшилась в связи с внедрением в клиническую практику соответствующих методов ранней диагностики и адекватной терапии [15]. Однако исследования у подростков даже после правильно и активно леченного врожденного гипотиреоза отмечают нарушения памяти, внимания и зрительно-пространственных функций [15].
Легкие случаи связанной с дефицитом йода энцефалопатии в настоящее время встречаются почти у 50 млн детей во всем мире, приводя в среднем к снижению IQ на 15 баллов [15]. В когнитивной сфере у этой категории больных выявляются нарушения памяти и внимания, апатия, сонливость, депрессия, а также нарушения поведения [15]. В патогенезе неврологических нарушений при кретинизме играет роль и сопутствующий дефициту йода дефицит селена. У больных кретинизмом, помимо задержки психического развития, обычно выявляются снижение массы тела, патология развития зубов, истончение языка, выступающая брюшная стенка (обычно с наличием пупочной грыжи) и костные аномалии. В неврологическом статусе также часто выявляется глухота, пирамидная и иногда экстрапирамидная симптоматика, страбизм. Пирамидная симптоматика в виде мышечной ригидности чаще выявляется в нижних конечностях, нередко отмечается оживление коленных рефлексов. К сожалению, терапия при уже развившемся кретинизме с неврологическими нарушениями малоэффективна. Поэтому столь актуальным является начало гормонального лечения сразу после рождения ребенка с признаками гипотиреоза или при подозрении на возможность его развития.
У больных гипотиреозом часто выявляется повышение гамма-глобулинов в сыворотке крови и спинномозговой жидкости (СМЖ), а у 40-90% больных — повышение в ней общего белка. Давление СМЖ при гипотиреозе обычно не повышено. По данным ЭЭГ отмечается снижение -активности. При рентгеновской или магнитно-резонансной компьютерной томографии (КТ или МРТ) головного мозга визуализируется негрубая церебральная атрофия. При гипотиреозе, связанном с аутоиммунным процессом, могут выявляться также обратимые диффузные изменения белого вещества полушарий головного мозга [15].
Диагностика
Диагностика гипотиреоза проводится на основании анамнестических данных, результатов клинического исследования и выявления низкого индекса свободного тироксина, выявление первичного гипотиреоза — на основании определения повышенного уровня ТТГ. Для вторичного (связанного с дисфункцией гипофиза) и третичного (связанного с дисфункцией гипоталамуса) гипотиреоза характерно наличие низкого уровня ТТГ в сочетании с низким уровнем Т3 и Т4.
Проведение дифференциального диагноза между вторичным и третичным гипотиреозом представляет сложную задачу и не всегда возможно. С этой целью используется тироид-рилизинг-стимуляционный тест — введение внутривенно 400 мкг тироид-рилизинг гормона с определением уровня ТТГ в сыворотке крови исходно и через 30 и 60 мин после введения. В норме уровень ТТГ возрастает в 2 раза по сравнению с исходным. Это свидетельствует о нормальном функционировании гипофиза и позволяет заподозрить дисфункцию гипоталамуса как причины гипотиреоза. Еще одним методом, помогающим в дифференциальной диагностике этих двух состояний, является проведение МРТ головного мозга с детальной оценкой гипофиза и гипоталамуса.
Профилактика и лечение
Профилактика гипотиреоза на территориях с дефицитом йода заключается в добавлении йода к пище, в частности в виде йодированной соли [15]. Для лечения гипотиреоза используется L-тироксин и в некоторых случаях — трийодтиронин для перорального применения. В большинстве случаев у взрослых требуется назначение от 100 до 150 мкг L-тироксина в сутки; для лечения комы L-тироксин вводится парентерально [15].
Лечение начинают с небольших доз препарата и постепенно на протяжении месяцев увеличивают ее, добиваясь возникновения эутиреоидного состояния [15]. Следует заметить, что эффективность такой терапии при наличии выраженных нервно-мышечных нарушений у больных гипотиреозом существенно ниже, чем у пациентов с тиреотоксикозом [12]. При адекватной терапии гипотиреоза у больных могут отмечаться положительные сдвиги в когнитивной сфере [7, 21]. Поэтому деменция у больных гипотиреозом рассматривается как потенциально обратимое состояние (хотя соответствующих эпидемиологических и плацебо-контролируемых клинических исследований не проводилось) [25].
Каковы симптомы?
У вас может быть недостаточная активность щитовидной железы, если вы заметите следующие симптомы:
- увеличение веса
- медленное сердцебиение
- повышенная чувствительность к холоду
- мышечные боли и слабость
- сухая кожа
- запор
- проблемы с запоминанием или сосредоточением
У сверхактивной щитовидной железы признаки ровно противоположные:
- потеря веса
- быстрое сердцебиение
- повышенная чувствительность к теплу
- повышенный аппетит
- нервозность
- сотрясение
- более частые испражнения
- проблемы со сном