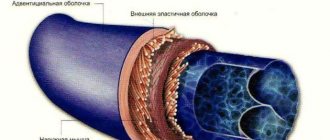
По данным Росстата, в 2010 году показатель смертности в России от болезней сердечно-сосудистой системы составил 805,9 случаев на 100 тыс. человек. Это в 2-3 раза больше по сравнению с дорожно-транспортными происшествиями и инфекционными заболеваниями.
Болезни сердца и сосудов — первая и главная причина смертности российского населения — 56,8% от всех смертей. Главная причина — недостаточные знания об опасности этой группы болезней.
29 сентября — Всемирный день сердца (World Heart Day), который поддерживает Всемирная организация здравоохранения (ВОЗ) и ЮНЕСКО. Его цель — рассказать обществу об опасности, которая вызвана эпидемией сердечно-сосудистых заболеваний в мире и стимулировать к профилактике все население. Во Всемирный день сердца принято говорить еще и о культуре здоровья: о регулярном медицинском наблюдении для раннего выявления заболеваний, факторах риска, развитии навыков борьбы со стрессом и о том, как сохранить здоровье в условиях плохой экологии.
Говорим о сердечно-сосудистых заболеваниях и о том, как их предупредить, с Беспалько Инной Аркадьевной, доктором медицинских наук, врачом высшей категории, главным кардиологом многопрофильной клиники ЦЭЛТ.
Наше сердце постоянно в работе — за сутки перекачивает около 10 000 литров крови у взрослого человека. Оно постоянно испытывает прессинг: перегрузки на службе, семейные проблемы, стрессы, вредные привычки. Главный орган сложной сосудистой паутины — сердечно-сосудистой системы — должен служить столько, сколько ей нужно. Но на практике получается, что сердце служит столько, сколько времени вы заботитесь о нем.
О факторах риска и эпидемии сердечно-сосудистых заболеваний
Заболевания сердечно-сосудистой системы ежегодно убивают такое колоссальное количество людей, что уже несколько десятилетий являются лидером в конкурсе на звание «самого массового убийцы ХХI века». По прогнозам Всемирной организации здравоохранения (ВОЗ), к 2030 году примерно 23,6 миллиона человек умрут от сердечно-сосудистых заболеваний, в основном от инсульта и ишемии.
Трагедия ситуации в том, что заболевания этой группы протекают бессимптомно: иногда инфаркт или инсульт становится первым вестником того, что на состояние сердца и сосудов нужно обратить внимание. Очевидное решение проблемы — ранняя диагностика, регулярный контроль давления и сердечных ритмов — сталкивается с неумолимым человеческим фактором: пациенты, убежденные, что вместо сердца у них пламенный мотор, отмахиваются от врачебных рекомендаций, не желая тратить время на профилактику.
Самые важные факторы риска сердечно-сосудистой смертности, о них уже стало известно к концу 50-х годов, — возраст и отягощенная наследственность. Это то, на что повлиять нельзя. Но есть и другие: курение, артериальная гипертония, уровень холестерина, сахарный диабет, ожирение. На них повлиять можно. К сороковым годам ХХ века стало ясно, что люди стали чаще всего умирать не от инфекций, как это было раньше, а от сердечно-сосудистых заболеваний. Поэтому был организован Американский институт сердца, и с 1948 года во Фрамингеме, небольшом городке рядом с Бостоном, всех жителей города включили в исследование, которое продолжается и сейчас. Им измеряют уровень артериального давления, сахара, фибриногена и другие показатели. Эти данные потом были подтверждены в крупных рандомизированных контролируемых исследованиях: созданы специальные таблицы, которые позволяют оценить риск смерти в течение 10 лет в зависимости от факторов. Кстати, контроль факторов риска удлиняет жизнь и улучшает ее качество.
Можно ли избежать выездных проверок?
Налоговая не тратит время на компании, которые ведут себя законопослушно. Если честно платить налоги и сдавать отчётность без ошибок — вряд ли вами заинтересуются.
Предпринимателям, которые только начали вести бизнес, тоже не о чём переживать. С новой компании пока что нечего взять. Да и зачем налоговой торопиться: срок давности по налоговым нарушениям — три года. Инспекторам выгоднее искать нарушения сразу за несколько лет.
На 100% от проверок не застрахован никто. Чтобы подсчитать риск «нарваться» на выездную проверку, изучите приказ ФНС России от 30.05.2007 № ММ-3-06/[email protected] В приложении №2 к этому приказу перечислены критерии, которые помогают предпринимателям самим себя проверить.
Проблема века — атеросклероз
Атеросклероз — это отложения холестерина в стенке сосуда в виде бляшек, которые могут частично или полностью закрывать просвет сосуда. Этот процесс происходит с возрастом у всех, но по-разному. На его развитие влияет наследственность (инфаркты или инсульты у ближайших родственников в раннем возрасте), уровень холестерина и его фракций в крови, образ жизни (курение, отсутствие физической активности, плохое питание) и наличие сопутствующих заболеваний (артериальная гипертония, сахарный диабет, заболевания почек). Все эти заболевания и состояния способствуют более быстрому и интенсивному росту атеросклеротических бляшек.
Самый “популярный” атеросклероз — облитерирующий — когда атеросклеротические бляшки откладываются на стенках сосудов и поэтому перекрывают их. Обычно он поражает крупные артерии эластического и мышечно–эластического типа — например, терминального отдела аорты, подвздошных или бедренных артерий. Часто — это нижние конечности. От этого вида атеросклероза умирают во всем мире, потому что он заканчивается инсультом или инфарктом. Меньше знают о сосудорасширяющем атеросклерозе — когда нарушается питание сосудистой стенки, из-за чего она расширяется, образуя мешок. На заключительной стадии атеросклероза второго типа его называют аневризма аорты. Аневризма бывает в грудной или брюшной аорте. Как показывает статистика, брюшная аневризма случается чаще. Но одинаково опасны все аневризмы. В один неожиданный момент мешок разрывается и человек погибает. О сосудорасширяющем атеросклерозе говорят меньше, но от него умирают так же часто, как от облитерирующего. Процент умирающих от сосудорасширяющего атеросклероза довольно высок — до 75%.
Аорта доставляет кровь от сердца ко всем органам и тканям проходя через грудную клетку и брюшную полость. Нормальный диаметр брюшного отдела аорты — около 2 см. Когда диаметр увеличивается в 1,5-2 раза, формируется аневризма. Чтобы предотвратить разрыв аневризмы, делают эндопротезирование. Аневризма аорты — одно из самых непредсказуемых заболеваний. Очень часто она появляется и постепенно увеличивается в размерах незаметно для пациента — поэтому иногда первым клиническим симптомом аневризмы становится ее разрыв. Частота возникновения аневризм с возрастом растет.
Разрыв аневризмы обычно ведет к смертельному исходу, каким бы ни было лечение. Выживаемость пациентов после стандартной процедуры протезирования аорты, даже в плановом порядке, — невысокая, умирает каждый пятый пациент.
Какие бывают виды налоговых проверок?
Основных видов два: камеральная и выездная.
- Камеральная проверка проходит каждый раз после сдачи декларации — и обычно незаметно. Инспектор изучает сведения о компании в своём кабинете. Если возникают вопросы, он присылает предпринимателю требование о предоставлении пояснений или документов.
- Выездная проверка проходит у предпринимателя «в гостях». Сотрудники налоговой изучают предприятие, смотрят документы, беседуют с руководителем и его сотрудниками. Предприниматели обычно боятся именно таких «налоговых мероприятий».
Выездная проверка — тщательное исследование, которое занимает много времени. Все компании проверить невозможно. Поэтому налоговая выбирает самых подозрительных налогоплательщиков. Она следует определённым критериям, о которых мы расскажем ниже.
О “хорошем” и “плохом” холестерине
Только треть необходимого холестерина мы получаем извне, а две трети синтезируем самостоятельно. Из холестерина в организме вырабатываются соли желчных кислот (без них невозможно переваривание жиров), стероидные гормоны (отвечают за репродуктивную функцию), кортизол (регулирует углеводный обмен). Холестерин необходим для клеток почек, селезёнки и для функций костного мозга, он отвечает за прочность клеточных мембран. В коже из холестерина под влиянием света образуется витамин D. В общем, холестерин необходим нам примерно так же, как жиры,белки, углеводы и вода.
Еще не так давно в России нормой считали уровень холестерина 6,5 ммоль/литр, а в Японии — 3,5 ммоль/литр. Сейчас в Европе, США и России нормой общего холестерина считается уровень ниже 5,2 ммоль/л. Но главный показатель — холестерин липопротеидов низкой плотности, называемый в народе “плохой” холестерин. У людей с низким риском развития ишемической болезни сердца он должен быть менее 3,0 ммоль/л, у пациентов с высоким риском — меньше 2,6 ммоль/л, а у тех, кто имеет атеросклероз и его осложнения — ишемическую болезнь сердца, мозга и др. сосудистых зон, — его целевой уровень менее 1,8.
Как оценить уровни профессиональных рисков на предприятии: пошаговый алгоритм
1 этап. Идентификация рисков
Источниками информации для выявления опасностей служат:
- нормативные правовые и технические акты, справочная и научно-техническая литература, локальные нормативные акты и др.;
- результаты производственного контроля за соблюдением санитарных правил и выполнением санитарно-противоэпидемических (профилактических) мероприятий;
- результаты специальной оценки условий труда на рабочих местах;
- результаты наблюдения за технологическим процессом, производственной средой, рабочим местом, работой подрядных организаций, внешними факторами производственной среды;
- результаты анализа анкет, полученных от работников.
- результаты аудита (опроса) сотрудников;
- опыт практической деятельности.
Кроме анкет, источниками информации для идентификации рисков могут быть данные статистической информации по травматизму и профзаболеваемости, данные производственного контроля, анализ должностных инструкций и стандартных операционных процедур (проекты производства работ, технологические карты и технические регламенты).
Рекомендация эксперта: все работники организации заполняют анкеты, в которых отмечают частоту и вероятность того, что опасность возникает редко, часто, или постоянно. На основе анализа источников информации нужно сформировать реестр идентифицированных опасностей, подлежащий регулярной и своевременной актуализации.
2 этап. Определение вероятности и частоты наступления ущерба
На втором этапе Реестр обрабатывают чтобы выяснить, какой ущерб может быть причинен, если опасность произойдет. Для этого экспертная группа, состоящая из членов комиссии по проведению рисков может самостоятельно или с привлечением внешнего эксперта установить напротив каждой опасности степень тяжести полученного повреждения здоровью.
Обратите внимание! В состав такой комиссии обязательно включите специалиста по охране труда, а также ведущих технических специалистов — экспертов, представителя профсоюза или другого органа работников.
Для правильной оценки рисков нужно установить качественные значения вероятностей наступления ущербов: низкая, средняя и высокая. При этом вероятность исхода, не связанного с наступлением ущерба, оценивают как среднюю.
Низкая — в должностных инструкциях отсутствует необходимость проведения операций, манипуляций, при которых характерна конкретная опасность. Поэтому опасность не должна возникнуть вообще.
Например, в реестре опасностей указана опасность укуса животного. При этом на рабочем месте и в рабочем пространстве (в том числе территории) данными с пульта видеонаблюдения не зафиксировано ни одного случая появления животного.
Средняя — наступление риска возможно при грубом нарушении работником требований охраны труда, стандартных операционных процедур, технологических карт и регламентов, или выполнение трудовых обязанностей, не включенных в должностную инструкцию, по которым работник не обучен, не имеет необходимую квалификацию и допуск.
Высокая — наступление риска возникновения опасности характерно для указанной должности и обусловлено технологией выполнения работ.
Например, во время СОУТ установили, что на работника воздействует такой фактор, как шум, и определили на рабочем месте вредные условия труда подкласса 3.1. А в ходе оценки профрисков установили, какова вероятность того, что работник потеряет слух.
3 этап. Оценка расчет рисков
На третьем этапе оценки рисков полученные данные по вероятности наступления угрозы и тяжести ее последствий рассчитывают для того, чтобы установить уровень риска по каждой опасности, а также интегрированный риск. Затем производят ранжирование — от опасности с высоким риском к низкому риску.
Для определения степени риска необходимо провести расчет. Для этого последовательно выполняют следующие операции:
- Идентифицируют опасности и при необходимости их проявления.
- Каждой идентифицированной опасности ставят в соответствие возможный ущерб и соответствующий ему весовой коэффициент.
- Определяют качественные значения вероятностей наступления ущербов и исхода, не связанного с наступлением ущерба, и соответствующие им весовые коэффициенты путем логического анализа дерева событий или с использованием вербального описания вероятностей (частот).
- Путем перемножения численных значений вероятностей (частот) наступления ущербов на соответствующие весовые коэффициенты ущербов определяют риски по каждой из идентифицированных опасностей.
- По шкале оценки значимости рисков оценивают значимости рисков по каждой из идентифицированных опасностей.
Путем сложения рисков для каждой идентифицированной опасности на рабочем месте определяют общий риск.
4 этап. Разработка плана мероприятий по снижению уровня риска и контроля его исполнения
На этом этапе заканчивается процесс непосредственно оценки, и наступает завершающий этап — этап принятия решения о снижении риска или отказа от него (исключение из технологической цепочки) и замену на приемлемый уровень риска. Это этап разработки плана мероприятий по снижению рисков.
По завершению работ по оценке профессиональных рисков, разрабатывают, утверждают и доводят до работников следующие локальные нормативные акты:
- реестр опасностей;
- отчет о проведении оценки уровней рисков, с указанием установленных уровней по каждому риску.
- план мероприятий по снижению уровней профессиональных рисков
Все выявленные (идентифицированные) опасности должны быть учтены при проведении инструктажей на рабочем месте и стажировке.
Все средства индивидуальной защиты нужно выдавать, а средства коллективной защиты устанавливать с учетом выявленных опасностей.
5 этап. Управление оцененными рисками
Поскольку оценка рисков не является самоцелью, основным этапом является именно управление оцененными рисками. Принятие мер по снижению уровней профессиональных рисков или их исключению — вот такая задача стоит перед работодателем.
После вступления в силу приказа о применении результатов оценки профессиональных рисков, комиссия проводит работу по информированию работников о риске повреждения здоровья. Для этого нужно внести изменения в программу инструктажа на рабочем месте, программу вводного инструктажа, а также разместить материалы оценки профессиональных рисков в разделе «Охрана труда» — «Оценка профессиональных рисков на рабочих местах» на официальном сайте.
Обратите внимание! Эффективность разработанных мер по управлению профессиональными рисками необходимо постоянно оценивать. Для этого нужно проводить оценку эффективности мероприятий по снижению рисков с установленной периодичностью, например, не реже 1 раза в год (в три года, в пять лет) с составлением соответствующего отчета, согласованного представительным органом работников.
При необходимости сердце может мгновенно изменить режим работы
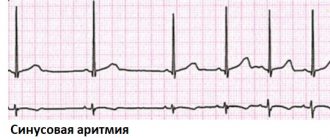
В норме сердце — это сильный мышечный насос, способный прокачать кровь по телу для обеспечения кислородом и питательными веществами всех органов и тканей организма, и вывести продукты их жизнедеятельности. Но, чтобы продвигать кровь по спазмированным сосудам, сердцу требуется больше усилий, чем при норме. Это приводит к тому, что его размер становится больше, особенно увеличивается левый желудочек. Из-за этого развивается слабость сердечной мышцы. Когда сердце перестает в нужной мере снабжать ткани и органы кислородом и питательными веществами, врачи ставят диагноз “сердечная недостаточность”. К ней могут привести нерегулярные сокращения сердца (сердечные аритмии). Опасно и может привести к сердечной недостаточности, когда у сердца более 140 ударов в минуту, так как при этом нарушаются процессы наполнения и выброса крови сердцем.
С сердечной недостаточностью можно много лет жить без диагноза. Это не самостоятельная болезнь, а исход различных заболеваний сердца. Он сигнализирует о себе в виде повышенной утомляемости, отеках ног, одышке, приступах удушья, беспричинной потере веса. Эти симптомы, если замечены по отдельности, проявляются при самых разных заболеваниях. Поэтому правильный диагноз устанавливают редко и обычно уже на поздних стадиях. Значительную потерю веса, которая типична для тяжелых степеней сердечной недостаточности, часто принимают за признак онкологического заболевания. А безобидные отеки ног, вызванные застоем лимфы, диагностируются как “сердечная недостаточность”. При некоторых первичных симптомах (например, отека легких) сразу же возникает угроза летального исхода. В течение 3-5 лет от сердечной недостаточности умирает 50% больных, а через 9 лет в живых остается лишь 2 человека из 1000 заболевших — конечно, при условии, что при этом не проводилось соответствующее лечение. Есть радикальный способ помощи — пересадка нового сердца. Но ограничения — возрастной лимит, дорогая операция, мало донорских сердец — делают его нереальным для большинства.
В последние годы медицинская наука, фармакология и врачебный опыт помогают достичь удивительных успехов в лечении даже тяжелых форм сердечной недостаточности. Больным можно не только сохранить жизнь, но и вернуть ее качество. Причем лечение может проходить в амбулаторных условиях, без пребывания в стационаре.
Лечение людей с сердечно-сосудистыми заболеваниями требует сил, времени и большого педантизма. Огромную роль играет быстрота и точность диагностики основного заболевания, которое стало причиной сердечной недостаточности. В 50% случаев — это ишемическая болезнь сердца, выявить и вылечить которую можно с помощью коронарографии и ангиопластики. Лечить самые ранние, их называют доклиническими (то есть до проявления жалоб), формы сердечной недостаточности, можно только при применении инструментальных методов исследования: эхокардиографии, Холтер-мониторирования, нагрузочных проб.
Введение
Смертность от сердечно-сосудистых заболеваний (ССЗ) намного опережает таковую от инфекционных и онкологических болезней. По оценкам Всемирной организации здравоохранения (ВОЗ), в 2012 г. от ССЗ во всем мире умерли 17,5 млн человек, что составило 31% от всей мировой смертности. Из этого числа 7,4 млн (42%) умерли от ишемической болезни сердца (ИБС), 6,7 (38%) млн – от инсульта. По подсчетам ВОЗ, к 2030 г. от ССЗ ежегодно будут умирать около 23,6 млн человек. Ежегодная общая смертность населения составляет, по разным данным, 1,2–2,4%, при этом сердечно-сосудистая смертность (ССС) – 0,6–1,4%, частота нефатального инфаркта миокарда (ИМ) – от 0,6 (по данным исследования RITA-2) до 2,7% (по данным COURAGE). При этом у больных очень высокого риска ежегодная смертность увеличивается до 3,8%, в то время как у лиц с гемодинамически незначимым атеросклерозом коронарных артерий смертность находится на уровне 0,63% (данные регистра REACH). ССЗ – ведущая причина смерти населения в РФ с вкладом в общую смертность 57%. ССЗ также служит наиболее частой причиной госпитализаций и потерь трудоспособности населения РФ. Экономический ущерб от ССЗ в РФ составляет порядка 3% внутреннего валового продукта страны. Кривая смертности от ССЗ в РФ имеет волнообразную форму: с 1991 по 1994 г. она возрастала с 621 до 836 случаев на 100 тыс. населения, затем отмечался спад до 747 случаев в 1998 г., после чего смертность снова возросла до 927 случаев в 2003 г. С того момента и по настоящее время отмечается относительно устойчивая тенденция к снижению смертности от ССЗ, которая в 2013 г. составила 698,1 случая, в 2014 г. – 653,7 на 100 тыс. населения. Однако эти показатели по-прежнему являются одними из самых высоких в мире, превысив аналогичные показатели в развитых странах в 4–6 раз [1]. Поэтому важным моментом остается индивидуализация подходов к коррекции факторов риска в зависимости от тяжести течения заболевания. В связи с этим целесообразно ввести пятую категорию риска, что позволит обосновать и провести максимально интенсивное лечение с использованием препаратов, доказавших свое влияние на достижение не только тех или иных параметров и показателей, но и значительно снижающих риск сердечно-сосудистых осложнений (ССО). Предлагается назвать такую группу – группу экстремального риска (ЭР). Таким образом, пациентов можно будет разделить на пять категорий риска – низкий, умеренный, высокий, очень высокий и экстремальный.
Обоснование введения категории ЭР
Как известно, категория очень высокого риска ССЗ включает достаточно обширную категорию пациентов, среди которых имеются пациенты с наличием нескольких патологий, каждая из которых подпадает под данную категорию [2]. Несомненно, что их сочетание значительно увеличивает риск развития осложнений. Это диктует необходимость выделения дополнительной категории, которую предлагается определить как группу ЭР. Это позволит ввести более жесткие требования к контролю факторов риска для этих пациентов, что должно положительно повлиять на частоту ССО и смертность в этой наиболее тяжелой категории.
Действительно, в настоящее время к очень высокой категории риска можно отнести как пациента с ИБС, так и больного, у которого имеется сочетание ИБС с сахарным диабетом 2 типа (СД2) и недостаточностью кровообращения. Однако сердечно-сосудистый риск (ССР) во втором случае, несомненно, значительно выше. В частности, сочетание СД2 с ССЗ значительно ухудшает прогноз. В связи с этим в последнее время в лечении СД2 происходит переход от «глюкоцентрического» подхода к более глобальной тактике, ставящей основной целью снижение частоты ССО [3]. Приобретают важность не столько абсолютные уровни глюкозы плазмы натощак и уровень гликозилированного гемоглобина (HbA1c), сколько безопасность используемых в конкретном случае препаратов и их способность снижать частоту ССО. Этот подход подобен тому, что был ранее предложен для борьбы с артериальной гипертензией: важен не столько собственно гипотензивный эффект терапии, сколько ее влияние на ССР [4]. В 2021 г. Национальным обществом по изучению атеросклероза (НОА) предложены более жесткие целевые уровни холестерина липопротеидов низкой плотности (ЛПНП). У больных очень высокого риска целевой уровень ЛПНП должен быть 1,5 ммоль/л или ниже [2]. Этот уровень ЛПНП также может быть одним из целевых показателей терапии для больных ЭР.
Официально категория ЭР была выделена в рекомендациях 2021 г. Американской ассоциацией клинических эндокринологов и Американским колледжем эндокринологов (AACE) [5].
В этих рекомендациях к категории ЭР относят пациентов со следующими состояниями:
- Прогрессирование ССЗ, вызванных атеросклерозом, включая нестабильную стенокардию у пациентов с уровнем ЛПНП менее 1,8 ммоль/л.
- Клинически значимое ССЗ у пациентов с СД, хронической болезнью почек (ХБП) 3–4-й ст. или с гетерозиготной семейной гиперхолестеринемией (геСГХС).
- Развитие ССЗ у мужчин моложе 55 лет или женщин моложе 65 лет.
В табл. 1 представлена предлагаемая в данных рекомендациях градация категорий риска и тактика лечения.
Как следует из табл. 1, определение категорий риска несколько отличается от такового, представленного в Рекомендациях НОА 2021 г. С учетом имеющихся российских рекомендаций по коррекции нарушений липидного обмена и на основании ряда клинических исследований, описанных ниже, целесообразно следующее определение ЭР для российской популяции: сочетание клинически значимого ССЗ, вызванного атеросклерозом, с СД2 и/или СГХС, ССО у пациента с ССЗ, вызванным атеросклерозом, несмотря на оптимальную гиполипидемическую терапию и/или достигнутый уровень ЛПНП≤1,5 ммоль/л. При этом к ССЗ, вызванным атеросклерозом, следует относить ИБС, ишемический инсульт или транзиторное нарушение мозгового кровообращения, ишемию нижних конечностей.
Таким образом, с введением категории ЭР классификация категорий риска ССО приобретает следующий вид (табл. 2).
Как видно из табл. 2, пациентам ЭР требуется достигать целевого уровня ЛПНП≤1,5 ммоль/л. Однако имеются основания полагать, что целевой уровень ЛПНП ≤1,3 ммоль/л будет более оптимальным. В настоящий момент доказательная база по более низкому целевому уровню ЛПНП только формируется, что не позволяет рекомендовать его в качестве обязательного.
С целью облегчения работы врачей целесообразно разработать электронное приложение для мобильных устройств, в котором после заполнения врачом соответствующих полей будет показана категория риска, выданы целевые уровни ЛПНП и описана терапевтическая тактика.
Помимо изменения тактики лечения данных больных выделение группы ЭР, возможно, позволит повлиять на льготное лекарственное обеспечение пациентов, которые войдут в эту группу.
Тактика лечения пациентов ЭР
Пациентам данной группы обязательна коррекция факторов риска: артериальной гипертензии, гиподинамии, абдоминального ожирения; отказ от курения, использование средиземноморской или нордической диеты. Рекомендуется контроль уровня Лп(а), целевой уровень HbA1c составляет <7%.
Пациентам с уровнем ОХС более 7,5 ммоль/л и/или ЛПНП более 4,9 ммоль/л необходимо исключить наличие СГХС.
С этой целью целесообразно использовать Голландские критерии. Кроме того, при подозрении на СГХС требуется проводить каскадный скрининг с обследованием родственников первой и второй линий [6]. При подозрении на семейный характер нарушения липидного обмена по возможности следует провести генетическое обследование пациента с использованием технологии NGS (Next Generation Sequences) для исключения мутации в генах, кодирующих выработку рецепторов ЛПНП, белка – модулятора рецепторов ЛПНП, апоВ, PCSK9. При обнаружении мутации в раках каскадного скрининга у родственников первой линии индексного больного следует выполнить генетический анализ по технологии SNP (Single Nucleotide Polymorphism).
При выборе антигипертензивной терапии больных ЭР целевой уровень артериального давления (АД) должен быть ≤130/80 мм рт.ст. (и не ниже 120/80 мм рт.ст.), но только в том случае, если достижение такого уровня АД возможно без значимых побочных эффектов антигипертензивной терапии [7].
Для пациентов с ЭР обязательным требованием служат достижение целевого уровня ЛПНП≤1,5 ммоль/л, оптимальный уровень ≤1,3 ммоль/л. Его достижение предполагается за счет усиления гиполипидемической терапии, а именно статинотерапии (аторвастатин или розувастатин) в максимально переносимых дозах в сочетании с эзетимибом, в ряде случаев в качестве третьего компонента возможно сочетание с ингибиторами PCSK9. Достижение целевого уровня ЛПНП в данной группе пациентов служит приоритетной задачей, поэтому необходимо использовать весь доступный арсенал гиполипидемических препаратов. При выборе препаратов статинового ряда предпочтение следует отдавать оригинальным статинам. В случае наличия ХБП с СКФ<60 мл/мин/1,73 м2 в качестве препарата первой линии следует рассмотреть аторвастатин в дозе 40–80 мг/сут. Для пациентов с ХБП и сниженной СКФ применение аторвастатина более предпочтительно, чем розувастатина, что было показано в исследованиях с оригинальным аторвастатином – PLANET I и PLANET II. Несмотря на то что розувастатин более выраженно снижал уровень ЛПНП, аторвастатин продемонстрировал более выраженный ренопротективный эффект у больных ХБП как с СД, так и без него [8]. Кроме того, при изучении влияния статинов на время развития ССО по сравнению с плацебо показано, что время до расхождения кривых короче в исследованиях со статинами по сравнению с нестатиновыми липидснижающими препаратами – 10,3 против 20,0 месяцев. Среди исследований со статинами время расхождения короче в исследованиях с аторвастатином по сравнению с другими статинами: 4,75 против 11,4 месяца [9]. При выборе конкретного препарата аторвастатин необходимо учитывать его доказательную базу.
Имеются данные, что, возможно, целевой уровень ЛПНП ≤1,3 ммоль/л более предпочтителен для больных ЭР, однако доказательная база для такой рекомендации в настоящее время недостаточна.
Ниже приводятся данные по этому вопросу.
В случае сочетания ЭР с СД2 в качестве антигипергликемической терапии наряду с метформином необходимо применение эмпаглифлозина и/или лираглутида. При сочетании СД2 с хронической сердечной недостаточностью (ХСН) предпочтение отдается эмпаглифлозину, при сочетании доказанного ССЗ с СД2 – эмпаглифлозину или лираглутиду, при сочетании ССЗ, СД2 и ожирения – лираглутиду.
IMPROVE-IT, FOURIER и ODYSSEY Outcomes: клинические исследования, обосновавшие необходимость более интенсивного снижения уровня ЛПНП у пациентов ЭР
Одним из первых исследований, продемонстрировавших преимущества более выраженного снижения ЛПНП у лиц с очень высоким и ЭР, стало исследование IMPROVE-IT. Включались пациенты, перенесшие ОКС, сравнивались эффекты гиполипидемической терапии только статинами и комбинированной терапии – статин и эзетимиб. Первичной конечной точкой были сердечно-сосудистая смерть, инфаркт, нестабильная стенокардия, ЧКВ. В группе интенсивного контроля значение ЛПНП составило 1,369 ммоль/л. На фоне лечения в течение 7 лет анализ выживаемости по Каплану–Майеру показал, что частота возникновения конечной точки в группе интенсивной терапии достоверно ниже по сравнению с обычной терапией – 32,7 против 34,7%. Относительный риск (ОР) снизился на 6,4% (ОР=0,936, 95% доверительный интервал [ДИ] – 0,89–0,99; p=0,016). Снижение абсолютного риска составило 2%. Анализ подгруппы пациентов с СД (27% от всех включенных в работу) продемонстрировал снижение ОР на 14,4% (ОР=0,856, 95% ДИ – 0,779–0,939) в группе интенсивной терапии и только 2,3% в группе стандартного лечения (ОР=0,977, 95% ДИ – 0,915–1,044; p=0,023). Разделение пациентов на другие подгруппы (в зависимости от курения, АГ, ЧКВ в анамнезе, уровня креатинина) не продемонстрировало значимой разницы при проведении субанализа [10].
В исследовании FOURIER изучалось влияние более интенсивной гиполипидемической терапии лиц с очень высоким и ЭР. Изучался дополнительный эффект от добавления к стандартной гиполипидемической терапии эволокумаба. Первичной конечной точкой были ИМ, сердечно-сосудистая смерть, инсульт, ЧКВ, нестабильная стенокардия. Были включены 27,5 тыс. больных, длительность исследования составила 2,2 года, исследование плацебо-контролируемое. В группе эволокумаба средний уровень ЛПНП составил 0,775 ммоль/л. На этом фоне конечной точки достигли 9,8% пациентов в группе эволокумаба и 11,3% в группе сравнения. Таким образом, интенсивная гиполипидемическая терапия позволила дополнительно на 20% снизить риск (95% ДИ – 0,73–0,89). Именно после данного исследования AACE было предложено выделить категорию ЭР и использовать более низкие целевые уровни ЛПНП [11].
Кроме того, в 2010 г. группой CTT (Cholesterol Treatment Trialists’) Collaboration был проведен мета-анализ 26 клинических исследований, включивших 169 138 пациентов. Рассматривались группы больных ОКС, стабильной ИБС, СД1 (337 пациентов), СД2 (5414 пациентов), а также ХСН. Во всех случаях продемонстрировано дополнительное снижение риска на 24% на каждый 1 ммоль/л снижения уровня ЛПНП. Кроме того, показано, что чем ниже снижается уровень ЛПНП, тем в большей степени уменьшается риск. Даже для лиц с исходным уровнем ЛПНП<2,0 ммоль/л снижение на каждый 1 ммоль/л снижает риск значимых ССО на 29%, у лиц с исходным уровнем ЛПНП<1,8 ммоль/л – на 37% [12]. В другом мета-анализе 2014 г., включившем 38 153 пациента, больные были разделены на группы в зависимости от достигнутого уровня ЛПНП: 1,3 ммоль/л, 1,9; 2,6; 3,2; 3,9 ммоль/л. По сравнению с уровнем 3,9 ммоль/л в группе пациентов с уровнем ЛПНП 1,3 ммоль/л снижение относительного риска ССО составило 0,44 (95% ДИ – 0,35–0,55). При сравнении группы пациентов с уровнем ЛПНП 1,3 и 1,9 ммоль/л снижение ОР составило 0,81 (95% ДИ – 0,70–0,95). Таким образом, при достижении уровня ЛПНП<1,3 ммоль/л, ХС не-ЛПВП<1,9 ммоль/л, а апоВ<50 мг/дл отмечен наименьший уровень сердечно-сосудистых событий [13].
Аналогичные результаты показало исследование ODYSSEY Outcomes (число включенных пациентов – 18 924) [14]. Терапия алирокумабом продемонстрировала снижение ОР сердечно-сосудистых событий вне зависимости от исходного уровня ЛПНП. Отмечено значительное снижение абсолютного риска в группе пациентов, достигших уровня ЛПНП≥2,5 ммоль/л 3,4% в отношении первичной комбинированной конечной точки и 1,7% в отношении общей смертности. Снижение ОР составило 15%.
Особенности терапии пациентов ЭР при сочетании с СД2
Эмпаглифлозин – первый антигипергликемический препарат, продемонстрировавший в крупном проспективном многоцентровом двойном слепом исследовании III фазы EMPA-REG Outcome (NCT01131676) не только безопасность, но и преимущества применения – уменьшение частоты ССО и улучшение исходов, связанных с сердечной недостаточностью (СН), у пациентов с СД2 и установленными заболеваниями сердечно-сосудистой системы и высоким ССР.
Исследование EMPA-REG Outcome проведено в 590 клинических центрах 42 стран и включило 7020 пациентов (71% из них – мужчины) с СД2 и подтвержденными ССЗ, средняя длительность наблюдения составила более 3 лет. Пациенты были разделены на две группы и получали эмпаглифлозин или плацебо в добавление к стандартной терапии, включившей препараты с доказанной способностью снижения частоты ССО. Первичная комбинированная конечная точка включила случаи сердечно-сосудистой смерти, ИМ без смертельного исхода (за исключением безболевого ИМ) и инсульта без смертельного исхода (3P-MACE); вторичная комбинированная конечная точка включала кроме этого случаи госпитализации в связи с СН. Исследование продолжалось до наступления, по крайней мере у 691 пациента, событий, отвечавших по результатам стандартизованной оценки определению первичной конечной точки.
По итогам исследования EMPA-REG Outcome было продемонстрировано снижение частоты достижения первичной конечной точки 3P-MACE на 14% (p=0,038). При этом результаты по каждому из компонентов комбинированной точки были различными: общая смертность снизилась на 32% (p<0,001), ССС – на 38% (p<0,0001), частота нефатального ИМ недостоверно снизилась на 13% (p=0,22), частота нефатального инсульта, напротив, имела тенденцию к увеличению (на 24%; p=0,22), а общая частота смерти от некардиальных причин имела лишь тенденцию к снижению (на 16%; p=0,29). При этом снижение смертности в группе эмпаглифлозина наблюдалось на раннем этапе исследования (<3 месяцев) и было отмечено во всех подгруппах обследованных.
Частота случаев госпитализации по поводу СН снизилась на 35% (p=0,002), в т.ч. на 37% среди пациентов, не имевших СН исходно, и на 28% среди пациентов с СН, диагностированной исходно. Частота госпитализаций или смертей в связи с СН снизилась на 39%, число новых случаев СН (по установленным в исследовании критериям СН, в частности СН с фракцией выброса левого желудочка <35%) – на 30%; частота композитных исходов (госпитализаций по поводу СН или назначение петлевых диуретиков) – на 37%.
Таким образом, исследование EMPA-REG Outcome продемонстрировало не только сердечно-сосудистую безопасность эмпаглифлозина, но и его отчетливые протективные кардиоваскулярные эффекты в виде уменьшения частоты развития ССО и улучшения показателей, характеризующих течение СН у пациентов с СД2 [15].
Влияние на ССО аналога глюкагонподобного пептида лираглутида продемонстрировано в плацебо-контролируемом исследовании LEADER. Первичная композитная точка – сердечно-сосудистая смерть, нефатальный ИМ, нефатальный инсульт. Были включены 9340 больных, время наблюдения составило 3,8 года. Первичная конечная точка фиксировалась достоверно реже в группе лираглутида – 608 (13,0%) из 4668 больных, чем в группе плацебо, – 694 (14,9%) из 4672 больных (ОР=0,87, 95% ДИ – 0,78–0,7; p<0,01 для noninferiority; p=0,01 для superiority). ССС в группе лираглутида составила 4,7%, в группе плацебо – 6,0%; p=0,007, смертность от любых причин также была ниже в группе лираглутида – 8,2 против 9,6% в группе плацебо (p=0,02). Частота развития ИМ, инсульта и ХСН также была ниже в группе лираглутида [16].
Заключение
В связи с тем что первым проявлением ССЗ может быть сердечно-сосудистая смерть, крайне важно выявлять пациентов высоких градаций риска не только на этапе появления клинической симптоматики, но и до возникновения таких проявлений. Следует подчеркнуть, что опасность представляет не степень стеноза коронарной или сонной артерий, а состояние атеросклеротической бляшки. Однако на современном этапе развития кардиологии нет достоверных неинвазивных методов, позволяющих выявлять нестабильные атеросклеротические бляшки. Поэтому крайне важно оценить категорию риска пациента для определения тактики лечения. Среди факторов риска ССО следует выделить 4 основных – гипертензия, дислипидемия, курение, СД2/нарушение толерантности к глюкозе.
В выявлении пациентов с ИБС существует две основные разнонаправленные ошибки – гипердиагностика и недооценка степени риска. Частыми причинами необоснованной постановки диагноза ИБС служат наличие болевого синдрома в грудной клетке без доказанности его ишемического генеза, пожилой возраст и изменения конечной части желудочкового комплекса на электрокардиограмме (ЭКГ). Недооценка степени риска проистекает из того, что лечение, как правило, начинают только при наличии гемодинамически значимого стеноза. Кроме того, необоснованно широко используется ЧКВ. Однако показано, что при стабильной ИБС эндоваскулярное лечение не влияет на прогноз [17] и не во всех случаях влияет на качество жизни [18].
Для повышения эффективности борьбы с ССО целесообразно внести следующие коррективы:
- при наличии факторов риска или при подозрении на наличие ССЗ, обусловленного атеросклерозом, обязательно требуется определить категорию риска;
- при постановке диагноза ИБС следует руководствоваться данными инструментальных методов, подтверждающих наличие ишемии миокарда: перфузионной сцинтиграфии миокарда или стресс-эхокардиографии. Выявлять ИБС при помощи ЭКГ в покое и суточного мониторирования ЭКГ нецелесообразно;
- при выявлении пациентов с СН требуется помимо рентгенографии грудной клетки и проведения эхокардиографии измерять уровень натрийуретического пептида в крови. Это особенно актуально для больных СН с сохраненной фракцией выброса;
- при наличии ССЗ, вызванного атеросклерозом, назначение гиполипидемической терапии обязательно вне зависимости от исходного уровня ЛПНП.
- пациентам с СД2 назначение терапии статинами обязательно вне зависимости от исходного уровня ЛПНП. При выборе противодиабетической терапии следует использовать препараты, снижающие риск ССО;
- следует более широко использовать электрокардиостимуляторы, в т.ч. с функцией кардиовертеров-дефибрилляторов, в тех случаях, когда это соответствует требованиям рекомендаций [19].
Таким образом, введение дополнительной категории риска должно способствовать более пристальному вниманию к пациентам с ЭР, к более жесткому и частому контролю у них показателей липидного профиля, HbA1c, АД. Пациентам этой категории требуется пристальное внимание к коррекции факторов риска и приверженности назначенной терапии, более тщательный инструментальный контроль, в частности проведение дуплексного сканирования экстракраниальных артерий и артерий нижних конечностей. В случае наличия СД целесообразно ведение таких пациентов совместно кардиологом и эндокринологом. Принятие указанной категории риска повысит мотивацию как пациентов, так и их лечащих врачей, что должно способствовать снижению риска развития ССО.
Наука марафонца или как бег влияет на сердечно-сосудистую систему
Во время бега усиливается сердцебиение и повышается артериальное давление. Сердце работает с повышенной нагрузкой. Поэтому при нагрузках средней интенсивности отмечают положительный, тренирующий эффект на сердечно-сосудистую систему. Но при слишком интенсивных и частых нагрузках появляется отрицательное влияние на сердечно-сосудистую систему. А если в сосудах имеются выраженные атеросклеротические бляшки, то такие нагрузки могут привести к недостаточному расширению сосудов и ишемии (снижению кровоснабжения) в органах и тканях или даже к разрыву бляшек с последующим тромбообразованием.
Поэтому, прежде чем интенсивно заниматься бегом, особенно после 40 лет, если вы курите или раньше курили (даже 15 лет назад), если у вас повышенное давление или глюкоза крови, надо предварительно пройти обследование у кардиолога, который проведет нагрузочные пробы.
То, что нужно или бегать регулярно или лучше вообще не заниматься физической активностью, потому что резкие нагрузки вредны для сердца, — миф. Всегда лучше практиковать какую-то физическую активность, чем не заниматься вообще. Например, в клинических рекомендациях европейского общества кардиологов по профилактике ишемической болезни сердца (сентябрь 2021 года) рекомендуют аэробные (динамические) нагрузки 150 минут в неделю (30 минут в день 5 дней в неделю). Лучше всего: ходьба до легкой усталости или 75 минут в неделю энергичной аэробной нагрузки (15 минут 5 раз в неделю — например, бег трусцой или комбинация этих активностей) и аэробные нагрузки, насыщающие кислородом (это может быть велосипед, плавание или теннис). В любом возрасте полезны прогулки 2 раза в неделю по 1,5-2 часа (8-10 км), но только не при сильном ветре и холоде. Не нужно внезапно начинать заниматься очень интенсивно, нагрузки обычно увеличивают постепенно.
Какое наказание грозит, если не провести оценку профрисков
Оценка необходима для всех работодателей — если в компании работает хотя бы один сотрудник по трудовому договору (в том числе — внешний совместитель). Поэтому отсутствие в штате специалиста по охране труда не является основанием для непроведения оценки рисков, а соответственно, и правил по охране труда.
Статус оценки рисков существенно повысился после того, как процедуру указали в правилах по охране труда, являющихся нормативным правовым актом, прошедшим регистрацию в Минюсте России. Часть 1 статьи 5.27.1 КоАП трактует непроведение и неприменение результатов оценки рисков как нарушение государственных нормативных требований охраны труда, содержащихся в иных НПА Российской Федерации.
Штраф для компании составит до 80000 рублей, а для ИП или должностного лица организации — до 5000 рублей.
Кардиология нужна всем
У многих есть устойчивое мнение, что кардиология — это область науки для тех, “кому за 50”. Но по оценкам Национального исследовательского , в России у 59% женщин и 54% мужчин старше 20 лет есть лишний вес, а 15% и 28,5% страдают ожирением. То есть у каждого третьего россиянина трудоспособного возраста есть избыточный вес или ожирение — факторы риска сердечно-сосудистых заболеваний. Нездоровый образ жизни, который приводит к развитию заболеваний кардиологического профиля, чаще всего формируется в детском и подростковом возрасте, а со временем риск сердечно-сосудистых заболеваний только повышается. Поэтому профилактику следует начинать с детства.
В сосудах нет нервных окончаний, они не болят. Поэтому их поражение происходит постепенно и симптомы проявляются, только тогда, когда развиваются осложнения: ишемия или инфаркты органов, чаще после 50 лет у мужчин и после 60 лет у женщин. Но процессы, которые вызывают необратимые изменения, начинаются намного раньше и их проще предотвратить. Поэтому всем мужчинам после 40 лет и женщинам после 50 лет нужно проходить профилактические обследования у кардиолога с проведением ультразвуковых исследований, биохимических маркеров и нагрузочных проб.
Если есть семейная история ранних инфарктов или инсультов, если пациент курильщик или страдает сахарным диабетом, если у него повышенное артериальное давление или хроническая болезнь почек, если человек просто плохо переносит физические нагрузки, то обязательно нужно прийти к кардиологу в возрасте более раннем, чем 50 или 40 лет. И, чем раньше, тем лучше.
Доказательная медицина и мифы кардиологии
До 90-х годов российские кардиологи лечили, опираясь на мнения или взгляды разных медицинских школ, которые часто не согласовывались между собой по научным исследованиям. Когда массовое появление компьютеров помогло повсеместно внедрить принципы доказательной медицины, были сформулированы единые требования к проведению научных исследований. При оценке лекарств стали применять двойные слепые рандомизированные исследования, которые отличаются высокой точностью и беспристрастностью. Создали единую базу знаний и оценки всех проводимых в мире исследований, соответствующих высокому научному и техническому уровню. В результате резко повысилась эффективность и безопасность диагностики и лечения пациентов.
Миф, с которым сталкиваются все врачи, но который особенно опасен в кардиологии, можно выразить одной расхожей фразой: “Не пейте лекарства, разрушите печень”. Лекарства метаболизируются в печени и выводятся через печень или почки, но они не разрушают их. Отмена подобранной терапии может привести к резкому повышению артериального давления, уровня холестерина и других показателей. Это обостряет заболевания от инфаркта и инсульта до диабетической комы. Удивительно, но принимать БАДы (биологически активные добавки) или алкоголь в любом количестве пациенты не боятся.
Второй частый миф в практике кардиолога — это ошибочное мнение о вреде препаратов для снижения холестерина — статинов. Большое число исследований по принципам доказательной медицины подтверждают высокую эффективность этой группы лекарств в предотвращении развития атеросклероза и его последствий (инфаркта, инсульта, поражения артерий ног, кишечника), эти препараты включены во все общепринятые рекомендации. Статины требуют постоянного несложного лабораторного контроля для того, чтобы избежать довольно редких побочных эффектов. Индивидуальная непереносимость бывает при применении любого лекарства или даже продукта питания. При использовании статинов тоже, но редко.
Проведение оценки профессиональных рисков у специалистов
Оценку рисков компания может провести самостоятельно, а может передать эту задачу специализированной организации.
Не каждый даже самый опытный специалист по охране труда способен лично провести оценку рисков. Да, он может организовать работу, но для проведения оценки нужна командная работа. Особенно это касается производственных предприятий и крупного бизнеса. Советуем к такой сложной задаче, как оценка профрисков, привлекать внешних экспертов или направлять членов своей внутренней комиссии на обучение. Грамотно провести оценку профрисков в вашей компании вы можете здесь >>>
Помните, что у сторонней организации по проведению оценки рисков есть очевидное преимущество — свежий, независимый взгляд на проблемы предприятия. Профессионалы из специализированной организации по охране труда «заточены» на оценку, владеют различными методиками, постоянно повышают квалификацию, участвуют в круглых столах, в конференциях.
Чтобы избежать претензий инспектора ГИТ, доверьте проведение рисков опытным профессионалам. Прочитайте нашу статью Оценка профессиональных рисков: какую компанию привлечь.
О диспансеризации
Диспансеризация в области кардиологии — одна из основных мер для уменьшения смертности от сердечно-сосудистых заболеваний. Есть четко очерченное понятие факторов риска, которые надо контролировать и лечить для длительной и полноценной жизни. Поэтому диспансеризация с включением кардиологического обследования показана всем мужчинам старше 40 лет и женщинам старше 50 лет.
Как категория риска влияет на частоту проверок
| КАТЕГОРИЯ РИСКА | КАК ЧАСТО РАЗРЕШЕНЫ ПРОВЕРКИ ЛЮБОГО ВИДА |
| Чрезвычайно высокий риск | Максимальная частота проведения плановых контрольных (надзорных) мероприятий – не менее одного, но не более 2-х в год |
| Высокий или значительный риск | Средняя частота проведения – не менее одного мероприятия в 4 года и не более одного в 2 года |
| Средний и умеренный риск | Минимальная частота проведения плановых контрольных (надзорных) мероприятий – не менее одного в 6 лет и не более одного в 3 года |
Таким образом, виды и периодичность проведения плановых контрольных (надзорных) мероприятий зависит от присвоенной категории риска (ст. 25 Закона № 248-ФЗ).
Положение о виде контроля может устанавливать:
- сокращенные сроки проведения контрольных (надзорных) мероприятий;
- особенности их содержания;
- объем представляемых документов, инструментального обследования, проводимых испытаний, экспертиз и экспериментов.
“Умные” гаджеты — помощник в контроле сердца
Мне очень нравятся современные устройства, которые позволяют оценить, какую нагрузку выполнил человек в течение дня, сколько прошел шагов и километров, какая при этом была частота пульса. Это полезно, так как часто уровень нагрузки рассчитывается именно по пульсу. Еще нравятся устройства, которые позволяют оценить длительность и качество сна (по фазам сна). Это очень полезная функция для людей, живущих в современном мире, когда и удовольствия, и работа продлеваются за счет сна. Между тем, только во сне организм восстанавливается, вылечивается и усваивает дневную информацию. “Умные” гаджеты — мой любимый подарок всем, кто мне дорог.