Определение
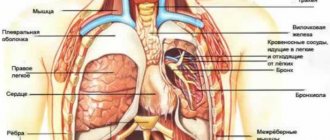
Радикулопатия — это симптом, а не самостоятельное заболевание, симптом заболевания периферической нервной системы, причина которого в большинстве случаев протрузия или грыжа межпозвонкового диска и артроз позвоночных суставов. И прежде чем продолжить, хотелось бы начать с анатомии позвоночника и строения нервной системы.
Согласно классификации позвонков выделяют свободные позвонки:
- шейные позвонки – 7шт.
- грудные позвонки – 12шт.
- поясничные позвонки – 5шт.
и сросшиеся:
- крестцовые позвонки – 5шт.
- копчиковые позвонки – 3-5шт.
Отличительным признаком шейных позвонков является наличие отверстия в поперечном отростке – через него проходят позвоночные артерии. Еще один отличительны признак – атлант и осевой позвонок (1 и 2 позвонки) они являются атипичными, у них отсутствуют тело, остистые и суставные отростки. 3 — 7 шейные позвонки — типичные.
У любого типичного позвонка различают тело, дугу и отросток, а соответственно частям позвонка выделяют их соединения.
Тела позвонков соединяются между собой посредством межпозвоночных дисков, передней и задней продольной связки.
Дуги соединяются посредством желтой связки.
Среди отростков выделяют остистые, поперечные и суставные (верхние и нижние). Остистые отростки соединяются посредством межостистой связки, поперечные – межпоперечной связкой, суставные – межпозвоночными суставами.
Все позвонки формируют между собой позвоночный столб, а при соединении позвонков образуются межпозвоночные отверстия (справа и слева), через которые проходят спинномозговые нервы и сосуды.
Позвоночный столб не занимает строго вертикального положения, у него имеются физиологические изгибы. Изгиб обращенный кзади называется кифозом, а кпереди – лордозом.
Спинной мозг расположенный внутри позвоночного канала начинается от большого затылочного отверстия и заканчивается до первого поясничного позвонка (LI) мужчин, 2 поясничного позвонка (LII) у женщин.
На протяжении спинного мозга отходят 124 корешка. 62 задних и 62 передних, из которых формируется 31 пара спинномозговых нервов.
Разобравшись с анатомией позвоночника и формированием нервных корешков можно перейти к заболеванию.
Все боли в спине можно разделить на специфические, неспецифические и корешковые.
Так вот, радикулопатия – это заболевание, вызванное сдавлением (повреждением) нервного корешка, вызывающая корешковые боли в спине. Сдавление происходит за счет того что межпозвоночный диск, выполняющий в позвоночнике амортизирующую функцию, под действием нагрузок из вне и нефункционирующим мышечным корсетом, начинает выпячивать. Формируя, таким образом, протрузию, а в дальнейшем грыжу межпозвоночного диска.
Для понимания приведем статистку распространённости болей в спине:
- специфические – 85% (обусловлены мышцами, связками, сухожилиями, мелкими суставами),
- неспецифические – 10% (перелом позвоночника, туберкулез, остеомиелит, абсцесс, стеноз позвоночного канала, новообразование, анкилозирующий спондилит и др.)
- корешковые до 4%.
Другими словами, частота распространенности радикулопатии — 4% от всех болевых синдромов в спине.
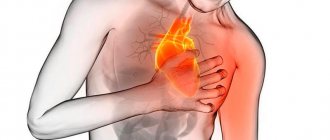
Разновидности кардиалгии
Психогенная кардиалгия прогрессирует у человека на фоне депрессии или сильного эмоционального потрясения. У пациента проявляются такие симптомы:
— жжение и боль в области проекции сердца и в левом подреберье. Человек отмечает, что у него появилось либо чувство распирания в груди, либо, наоборот, – пустоты;
— боль носит постоянный пульсирующий характер;
— чувствительность кожного покрова в области левого соска возрастает;
— при психогенной форме недуга боль может иррадиировать не только в шею, позвоночный столб или поясницу, но также и в половые органы.
Часто болевой синдром сопровождается проявлением следующих неприятных ощущений в определённых частях тела: пощипывание; ползание мурашек; онемение; покалывание.
Вертеброгенная кардиалгия развивается при поражении шейного отдела позвоночного столба. Болевой синдром проявляется при сдавлении корешков нервов, которые выходят из этого участка позвоночника. Данные нервные волокна оказывают рефлекторное воздействие на сердце и коронарные кровеносные сосуды, вследствие чего и возникает давящая или ноющая боль в области проекции сердечной мышцы.
Симптомы радикулопатии
На туловище области кожи с повышенной болевой чувствительностью поделены на определенные участки — дерматомы, или они еще называются зоны Захарьина-Геда, по фамилиям исследователей клиницистов, обнаруживших этот феномен – русского терапевта Г.А. Захарьина и английского врача невропатолога Г. Геда.
При радикулопатии возникает периферический вариант расстройства чувствительности. Он характеризуется нарушениями, возникающими при поражении чувствительных путей (периферические нервы, сплетения, корешки). И периферический паралич или парез, представляющий собой расстройства произвольных движений. В результате возникает нарушение чувствительности в соответствующем дерматоме. А мышцы, иннервируемые пораженным корешком, становятся слабыми и гипотоничными, что способствует их атрофии.
Клинические проявления радикулопатии характеризуются внезапным началом, с постоянной или периодической стреляющей, пронизывающей, интенсивной болью, которая хоть изредка иррадиирует в дистальную зону дерматома, соответствующего пораженного нервного корешка.
Болевой синдром может появляться и усиливаться при движении, натуживании, подъеме тяжести, сидении в глубоком кресле, длительном пребывании в одной позе, кашле и чихании и ослабевает в покое, особенно если больной лежит на здоровом боку, согнув больную ногу в коленном и тазобедренном суставах. Первоначально боль может быть тупой, ноющей, но она постепенно нарастает, а иногда может сразу достигает своего максимума.
Во время осмотра пациент чаще занимает вынужденное положение. Движения в пораженном сегменте позвоночника и иннервируемой им конечности резко ограничен. При пальпации отмечается выраженное напряжение паравертебральных мышц.
В дифференциальной диагностике большое значение имеет неврологический осмотр пациента. В связи с поражением нервного корешка нарушается его функция, поэтому при радикулопатии характерны нарушение болевой, температурной, вибрационной и другой чувствительности (в том числе в виде парестезий, гипер- или гипоалгезии, аллодинии, гиперпатии) в соответствующем дерматоме, снижение или выпадение сухожильных рефлексов, замыкающихся через соответствующий сегмент спинного мозга, гипотония и слабость мышц, иннервируемых данным корешком.
Плевральная боль
Плевральная боль является вариантом ноцицептивной соматической боли, связанной с раздражением париетального листка плевры. Как правило, плевральная боль носит острый характер, достаточно четко локализована и усиливается при глубоком дыхании, кашле или чихании. Причины плевральной боли включают широкий спектр заболеваний как самой плевры, так и прилегающих органов (табл. 3).
. Основные причины плевральной боли.
При подозрении на плевральный характер боли следует оценить наличие и выраженность сопутствующих симптомов (одышка, кашель, кровохарканье, лихорадка), а при непосредственном исследовании больного обратить особое внимание на наличие следующих признаков: • повышение венозного давления в яремных венах; • парадоксальный пульс; • смещение трахеи; • болезненность при пальпации грудной клетки; • изменение перкуторного звука; • шум трения перикарда; • ослабление дыхания; • крепитация или влажные мелкопузырчатые хрипы; • признаки тромбоза глубоких вен голеней.
Обязательными лабораторно-инструментальными исследованиями при наличии плевральной боли являются общий анализ крови, ЭКГ (синусовая тахикардия, уменьшение амплитуды комплекса QRS, изменения со стороны правых отделов сердца, элевация сегмента ST или депрессия интервала PQ), а также рентгенография органов грудной клетки в двух проекциях (пневмоторакс, инфильтративные или очаговые изменения в легких, плевральный выпот, перелом ребер) [24, 25].
Боль в грудной клетке наблюдается почти у 50 % пациентов с эмболией легочной артерии. Диагноз острой массивной тромбоэмболии легочной артерии (ТЭЛА) обычно бывает очевидным (в отсутствие других заболеваний и наличия факторов риска). В то же время малосимптомные эпизоды ТЭЛА часто оказываются своевременно не замеченными. Наиболее типичными клиническими проявлениями являются одышка, тахипноэ, тахикардия, реже – кашель и кровохаркание, а также клинические признаки тромбоза глубоких вен нижних конечностей. У 80–90 % больных ТЭЛА можно выявить один или несколько предрасполагающих факторов, присутствие которых помогает клиницисту в установлении правильного диагноза. Факторы риска также облегчают принятие решения при “сомнительных” результатах проведенных исследований.
Основные фактора риска развития эмболии легочной артерии: • неподвижность больного вследствие разных причин: послеоперационный период, сердечная недостаточность, терная томография с контрастным усилением. Подозрение на наличие эмболии легочной артерии является показанием к экстренной госпитализации [26].
Перикардиальная боль клинически бывает трудноотличимой от боли плеврального характера. При непосредственном исследовании пациента возможно выявить усиление боли в положении лежа на спине и ее облегчение в вертикальном положении, а также шум трения перикарда. Однако информации, полученной при клиническом обследовании, обычно бывает недостаточно. В этом случае опорными диагностическими признаками оказываются выявленные характерные изменения на ЭКГ (рис. 2) и данные эхокардиографии [27].
Основу симптоматической терапии при БС в грудной клетке плеврального или перикардиального характера составляют НПВС.
Патогенез
Началом развития заболевания служат два фактора, которые связаны друг с другом: механическое раздражение корешка и/или спинномозгового ганглия и воспалительные изменения в периневральной ткани, которые возникают вследствие проникновения диска в эпидуральное пространство.
При этом факторами компрессии корешка могут быть как грыжи дисков, так и костные разрастания (унковертебральные, спондилоартрозные). Также сдавление может осуществляться гипертрофированными связками и периартикулярными тканями, сосудистыми структурами (эпи- и субдуральными гематомами, артерио-венозными мальформациями, эпидуральными гемангиомами).
До настоящего времени в патофизиологической концепции радикулярной боли остаются «белые пятна». Предполагается, что в основе радикулярной боли лежит аксональная дисфункция, обусловленная различными этиологическими факторами, включая невральную компрессию, ишемию, повреждение воспалительными и другими биологически активными субстанциями. Спинномозговые корешки (в отличие от периферических нервов) имеют слабый гематоневральный барьер, что делает аксон более восприимчивым к компрессионному повреждению.
Повышенная васкулярная проницаемость вследствие механической компрессии корешка приводит к эндоневральному отеку. В результате возникает прецедент, препятствующий полноценному капиллярному кровоснабжению и формирования интерневрального фиброза. Спинномозговой корешок получает до 58% питания из окружающей спинномозговой жидкости (СМЖ). Периневральный фиброз препятствует полноценному обеспечению аксональной ткани питательными веществами за счет диффузии из СМЖ, что также способствует повышенной чувствительности волокна к давлению.
Исследования с помощью экспериментальной компрессии корешка показали, что уже при минимальном давлении (5–10 мм рт. ст.) наступает прекращение венозного кровотока.
Окклюзионное давление радикулярных артериол существенно выше (приблизительно соответствует среднему АД), но зависит от потенциального венозного застоя. Ишемия нервных волокон или венозный застой приводят к биохимическим изменениям, которые способны поддерживать болевые ощущения.
Работы с экспериментальной компрессией корешка демонстрируют, что компенсаторная диффузияпитательных веществ из СМЖ ухудшается в условиях эпидурального воспаления или при наличии фиброза.
Недавние исследования показали, что дегенеративные изменения пульпозного ядра и фиброзного кольца могут привести к локальным невральным изменениям и синтезу альгогенных агентов, таких как металлопротеиназы, фактор некроза опухоли (ФНО), интерлейкин (ИЛ)-6 и простагландин E2. Патогенетически болевой синдром при радикулопатии носит смешанный характер, включающий ноцицептивный и нейропатический компоненты.
Симптомы кардиалгии
При прогрессировании недуга проявляются такие симптомы:
— болевой синдром, локализующийся в левой половине грудной клетки, за грудиной. Редко в каких случаях боль возникает и в подмышечной области. Примечательно то, что боль напрямую зависит от положения тела человека. К примеру, она может усиливаться, если человек совершает наклон вперёд или поднимает левую руку вверх;
— нарушение сна; чувство тревоги;
— нарушение рефлекса глотания;
— потемнение в глазах;
— больной не может полноценно сделать вдох, поэтому у него возникает чувство нехватки воздуха;
— в тяжёлых случаях возможно развитие предобморочного состояния или судорог;
— если симптомы недуга проявляются в состоянии полного покоя, то это может свидетельствовать о прогрессировании нейроциркулярной дистонии. В этом случае к основной клинике присоединяются такие симптомы: постоянная усталость, слабость, вялость, снижение работоспособности.
Классификация заболевания
С годами в нашем теле происходят изменения, например кожа малыша нежная и упругая, а в 30 лет уже не такая. То же самое То же самое происходит с нашим позвоночником. Дегенеративные и дистрофические процессы в позвоночнике способствую формированию протрузий и грыж которые в дальнейшем могут и приводит к радикулопатии.
Различают дискогенную и вертеброгенную форму заболевания. Вертеброгенная радикулопатия является заболеванием вторичного типа, при котором корешок спинного мозга оказывается сдавленным в своеобразном туннеле, образованным различными патологическими процессами. Это может быть отек мягких тканей, опухоль, остеофиты, грыжа диска.
По мере развития дегенеративного воспалительного процесса туннель сужается, появляется вдавливание и сильная боль.
В зависимости от локализации различают следующие формы радикулопатии:
- шейную;
- пояснично-крестцовую;
- смешанную.
Заболевание может возникнуть у взрослых людей любого возраста, если запустить болезнь, она может привести к инвалидности. Другое название этого заболевания — корешковый синдром. В народе сложные названия не прижились, поэтому чаще можно услышать, что человек страдает от радикулита. Хотя это название не совсем верное.
Чаще других встречается пояснично-крестцовая радикулопатия. Она затрагивает позвонки L5, L4, S1. Чтобы понять, какие именно позвонки вовлечены в процесс воспаления, необходимо запомнить, что все отделы позвоночника обозначаются латинскими названиями. Крестцовый отдел — Os Sacrum, следовательно, позвонки обозначаются буквой S c 1 по 5. Поясничный отдел — Pars Lumbalis (L1-L5). Шейный отдел — Pars Cervicalis (C1-C7). Грудной отдел позвоночника — Pars Thoracalis (Th1-12).
Ознакомившись с этой классификацией, легко понять, что Th3 означает повреждение третьего позвонка в грудном отделе, а C2 — повреждение второго шейного позвонка. Уровень поражения определяется при помощи рентгенограммы.
Существует международная классификация заболеваний — МКБ 10. Она является общепринятой для кодирования всех медицинских диагнозов. По МКБ радикулотерапии присваивается код М 54.1.
Скелетно-мышечная боль
В случаях кардиалгии скелетномышечной природы причиной “отраженной” боли наиболее часто являюся патология дугоотростчатых суставов шейного отдела позвоночника, миофасциальный болевой синдром (МФБС) лестничных, трапециевидных, подостных мышц или мышцы, поднимающей лопатку. Локальная боль наблюдается при синдроме Титце и костохондрите. Иррадиирующая боль в грудной клетке может быть связана с поражением грудного отдела спинного мозга, грудных корешков, межреберных нервов. В отличие от шейного и поясничного отделов грудной отдел позвоночника относительно малоподвижен, что в значительно меньшей степени предрасполагает к развитию грудных компрессионных радикулопатий, связанных с грыжами межпозвонковых дисков или сужением позвоночного канала вследствие дегенеративных изменений. Основные характеристики, позволяющие отличить данный вид боли от стенокардии, включают субъективное описание боли (сжимающая или давящая), четкая локализация боли в области левой половины грудной клетки, отсутствие связи с физической нагрузкой, провокация боли при движении или изменении положения тела, возникновение боли при пальпации.
МФБС – хронический БС, при котором в различных областях тела возникает локальная или сегментарная боль. Патогномоничным признаком МФБС являются миофасциальные триггерные точки, представляющие собой зоны локальной болезненности в вовлеченной в МФБС мышце, при пальпации которой выявляется область местного уплотнения, расположенная вдоль направления мышечных волокон. Обычно размер триггерных точек составляет от 2 до 5 мм. Механическое давление на триггерную точку вызывает не только интенсивную локальную, но и отраженную боль, при этом для каждой из этих точек характерна своя строго определенная зона отраженной боли и парестезий. Когда при надавливании на триггерную точку пациент непроизвольно пытается устранить вызвавший боль раздражитель, данный феномен описывается как “симптом прыжка”, являющийся характерным признаком МФБС. Выделяют активные триггерные точки, ассоциирующиеся со спонтанной болью, и латентные триггерные точки, при наличии которых спонтанная боль не возникает. Наиболее часто локальная боль описывается пациентами как интенсивная и острая, а отраженная – как глубокая и ноющая. Активным триггерным точкам нередко сопутствуют снижение силы в соответствующей мышце, повышенная ее утомляемость и ограничение объема движений.
В случаях, когда между двумя триггерными точками или между триггерной точкой и костной структурой располагается сосудисто-нервный пучок или нерв, создаются условия для нейроваскулярной компрессии.
Факторы, способствующие формированию МФБС: • острое перерастяжение мышцы, наблюдаемое при выполнении “неподготовленного” движения; • длительное неправильное положение тела (антифизиологические позы); • воздействие высокой или, чаще, низкой температуры; • врожденная асимметрия длины ног, тазового кольца, аномалии стопы; • нарушения питания или обмена веществ; • сопутствующие психологические расстройства (тревога, депрессия, нарушения сна).
Синдром Титце впервые описан Tietze в 1921 г. и является относительно редким состоянием, которое характеризуется наличием неспецифического доброкачественного обратимого болезненного отека в области II (в 60 % случаев) или III реберных хрящей. В 80 % случаев имеется одностороннее поражение, ограничивающееся одним реберным хрящом. Боль обычно хорошо локализована, однако может иррадиировать по всей передней поверхности грудной стенке, а также в надплечье и шею. Покраснение, повышение температуры и другие изменения кожи над областью поражения отсутствуют. Боль обычно регрессирует спонтанно через 2–3 недели, однако нередко беспокоит в течение нескольких месяцев, а резидуальный отек может сохраняться до нескольких лет. Обычно заболевание развивается в молодом или детском возрасте. Причины его неизвестны, однако у большинства пациентов в анамнезе выявляются предшествующие эпизоды респираторных инфекций, сильного кашля, тяжелой физической нагрузки, а также недостаточное питание. Синдром Титце часто путают со значительно более распространенным реберно-грудинным синдромом (“синдром передней грудной стенки”, “костохондрит”, “реберно-грудинная хондродиния”), котоый является одной из наиболее частых причин болей в грудной клетке. В отличие от синдрома Титце при реберно-грудинном синдроме пальпация в 90 % случаев выявляет множественные зоны болезненности: в левой парастернальной области, ниже левой молочной железы, в проекции грудных мышц и грудины. Локальный отек отсутствует. Наиболее часто поражаются хрящи II и V ребер. При поражении верхних реберных хрящей нередко отмечается иррадиация боли в область сердца. Боль обычно усиливается при движениях грудной клетки. Заболевание чаще встречается среди женщин после 40 лет, его патогенез остается неизвестным. С целью дифференциальной диагностики с коронарной недостаточностью кроме особенностей болей, которые обычно носят “атипичный” для ИБС характер, также применяются блокады межреберных нервов с введением местных анестетиков по задней подмышечной линии, приносящие пациентам выраженное облегчение.
Поражение грудино-ключичных уставов отмечается при деформирующем остеоартрозе, ревматоидном артрите, анкилозирующем спондилите, псориатическом и инфекционных артритах. Боль при этих состояниях, как правило, локальная, однако в ряде случаев может проецироваться на переднюю поверхность грудной клетки и в таких случаях требует проведения дифференциального диагноза с заболеваниями легких и сердца. Боль усиливается при поднимании надплечий и пальпации грудино-ключичного сустава. В ряде случаев отмечаются отек и крепитация в проекции пораженного сустава.
Грудино-ключичный гиперостоз – относительно недавно описанное заболевание, проявляющееся двусторонним хроническим болезненным отеком ключиц, грудины и I ребра. Причина развития данного состояния неизвестна, обсуждается возможная связь с псориатическим артритом. Диагноз основывается на выявлении характерных рентгенологических изменений – гиперостоза, утолщения и увеличения костной плотности ключиц и грудины, оссификации хрящевой части I ребра и формировании грудино-ключичного синостоза. Реже отмечается ускорение СОЭ и гипергаммаглобулинемия. Заболевание имеет рецидивирующее течение. Увеличение костных структур и распространение воспалительного процесса в отдельных случаях приводят к окклюзии подключичной вены или развитию синдрома верхней апертуры.
В основе лечения скелетно-мышечной боли лежит применение НПВС, миорелаксантов, блокад, а также физиотерапия и реабилитация [31–33].
Осложнения радикулопатии
При отсутствии должного подхода к лечению и профилактике данного заболевания, корешковый синдром быстро переходит в хроническую форму. В результате такие изменения как резкое движение, переохлаждение или стресс могут вызвать приступ боли.
Другим осложнением может быть стойкое нарушение двигательной и чувствительной функции пораженной конечности и привести к инвалидности. Например, грыжа в поясничном отделе позвоночника без своевременного лечения вызывает периферический парез и парилич нижней конечности, нарушает функцию тазовых органов.
Диагностика
Для установления уровня поражения большое значение имеет топическая диагностика. Основные корешковые синдромы представлены в таблице: [6]
| Корешок | Сенсорные нарушения | Двигательные нарушения | Рефлексы |
| С3, С4 | Надплечье | Диафрагма | |
| С5 | Передняя поверхность плеча, дельтовидная область | Дельтовидная мышца и частично двуглавая мышца плеча | Снижение рефлекса с двухглавой мышцы плеча |
| С6 | Лучевая поверхность плеча и предплечья, большой палец | Трехглавая мышца плеча, круглый пронатор, большая грудная мышца, часто мышцы возвышения большого пальца | Снижение или отсутствие рефлекса с двухглавой мышцы плеча |
| С7 | Средний и указательный пальцы | Мелкие мышцы кисти, особенно возвышения мизинца | Снижение или отсутствие рефлекса с трехглавой мышцы плеча |
| С8 | Мизинец | Четырехглавая мышца бедра | Снижение рефлекса с трехглавой мышцы плеча |
| L3 | Передняя поверхность бедра | Четырёхглавая мышца бедра, передняя большеберцовая мышца | Снижение коленного рефлекса |
| L4 | Медиальная поверхность голени | Разгибатели большого пальца стопы | |
| L5 | Медиальная поверхность стопы, большой палец | Сгибатели стопы | Снижение или выпадение ахиллова рефлекса |
| S1 | Латеральная поверхность стопы, мизинец |
Радикулопатия требует проведения КТ или МРТ пораженного уровня позвоночника. Для того чтобы оценить уровень исследования необходимо выяснить симптомы заболевания неврологический статус во время приема. Если уровень поражения установить не возможно, назначается электромиография, которая помогает топировать пораженный корешок, но не позволяет установить причину.
Если нейровизуализация не выявляет атомических изменений, необходимо исследование спинномозговой жидкости для исключения инфекционных и воспалительных причин, а так же определение уровня глюкозы в крови для исключения диабета.
Лечение радикулопатии
Лечением грыжи межпозвоночных дисков занимается врач невролог. Специалисты медицинского имеют большой опыт лечения таких заболеваний. Все этапы лечения вы сможете пройти под контролем лечащего врача, который ответит на все ваши вопросы.
У большинства пациентов с корешковой болью консервативное лечение эффективно, тем не менее у 2% больных имеются абсолютные показания (прогрессирование чувствительных и моторных нарушений, синдром конского хвоста) к хирургическому лечению.
В целом можно сказать, что консервативная тактика ведения пациентов с таким заболеванием в большинстве случаев оказывается благоприятной и должна рассматриваться как приоритетная при отсутствии верифицированного компримирующего субстрата.
Первым этапом лечения назначаются нестероидные противовоспалительные препараты (НПВП). Они обладают анальгетическим и противовоспалительным эффектам. Инъекции с кортикостероидами (КС) могут рассматриваться как альтернативный использованию НПВП метод лечения радикулярной боли. Периневральные инъекции (трансламирные, эпидуральные, трансфораминальные или селективная блокада корешка) должны проводиться только после нейровизуализации (МРТ) клинического топического диагноза. Для воздействия на нейропатический компонент радикулярной боли могут быть использованы некоторые препараты из группы антиконвульсантов (карбамазепин, габапептин, прегабалин, ламотриджин).
Согласно проведенным исследованиям для оценки эффективности системными местными анальгезирующими препаратами лидокаина, мексилетина, токаинида и флекаинида показали хорошие результаты.
Диагностика кардиалгии
При проявлении боли в области проекции сердца важно сразу же посетить медицинское учреждение для полноценной диагностики данного состояния, ведь такой симптом может свидетельствовать как о кардиалгии, так и о наличии патологий сердечно-сосудистой системы. Только квалифицированный специалист сможет провести грамотную дифференциальную диагностику и назначить адекватное лечение.
В стандартный план диагностики кардиалгии входят такие обследования: эхокардиография; рентген; ЭГДС желудка; ЭКГ; УЗИ; МРТ сердца; КТ сердца.
Прогноз и профилактика заболевания
Необходимо рекомендовать больному по возможности быстрее возвращаться к привычной дневной активности, поскольку неадаптивное болевое поведение является основным барьером к выздоровлению. Кроме того, сопутствующая депрессия также негативно влияет на результаты лечения. При сохранении боли >4–6 нед целесообразно к анальгетической терапии добавить антидепрессанты. Патогенетически наиболее оправданно использовать для лечения болевых симптомов антидепрессанты, воздействующие на обе нейромедиаторные системы (серотонин- и норадренергическую). Трициклические антидепрессанты (ТЦА), блокирующие обратный захват серотонина и норадреналина, обладают бóльшими, чем селективные антидепрессанты, потенциальными возможностями. ТЦА успешнее воздействуют на болевые симптомы и приводят к более полноценной ремиссии депрессии. Новый класс препаратов – антидепрессанты двойного действия, блокирующие обратный захват серотонина и норадреналина, обладают высокой анальгетической эффективностью и более благоприятным спектром побочных эффектов, чем ТЦА. Соотношение эффективность/безопасность оптимальное именно у антидепрессантов двойного действия (дулоксетин, венлафаксин). В восстановительном периоде рекомендуются активные упражнения для укрепления мышечного корсета.