Когда хотя бы один из показателей в анализе крови ребенка повышен, это всегда настораживает родителей. Особенно, если речь идет об одном из видов лейкоцитов, ведь многим мамам известно, что эти клетки стоят на страже иммунитета ребенка. А это значит, что их повышенное количество может сигнализировать, что у сына или дочки появилась какая-то проблема со здоровьем. Почему же у ребенка может наблюдаться увеличение количества эозинофилов и какие действия родителей будут правильными при таких изменениях анализа крови?
Зачем нужны эозинофилы
Эозинофилами называют один из видов лейкоцитов, представляющих собой клетки крови. Из-за присутствия внутри таких клеток гранул их вместе с другими видами лейкоцитов (базофилами и нейтрофилами) относят к гранулоцитам. Главной функцией этих лейкоцитов выступает защита организма ребенка от воздействия на них различных аллергенов и токсинов, а также возбудителей паразитарных, стафилококковых и других инфекций. Кроме того, эти клетки регулируют воспалительный процесс.
Эозинофилы образуются в костном мозге, как и другие клетки крови, а после выхода в кровоток пребывают либо в капиллярах, либо в разных тканях тела (в дыхательных путях, коже, клетках кишечника и других местах). В периферической крови они определяются в относительно небольшом количестве. Интересной особенностью таких клеток является то, что эозинофилы могут активно перемещаться, используя для этого амебиоидный способ. Так они «подходят» к нужному инфекционному агенту или токсину, который требуется обезвредить.
При этом данные лейкоциты способны поглощать как сами чужеродные частицы, так и образовавшиеся в организме ребенка иммунные комплексы или гистамин. При воздействии на паразитов эозинофилы выделяют ферменты, которые разрушают их оболочку. Кроме того, эозинофильные лейкоциты выделяют простагландины и прочие биологически активные соединения.
Задачи эозинофилов
Главная задача деятельности эозинофилов – ликвидация чужеродных вредоносных агентов. Их уничтожение происходит на внеклеточном уровне, в их возможности входит устранение также довольно крупных организмов. Воздействие начинается при выделении содержимого внутриклеточных гранул. По сравнению с нейтрофилами способность к фагоцитозу у рассматриваемых нами агентов меньше, но все же она присутствует. Это не является их основной задачей, но они могут уничтожать и поглощать микробы.
Перечислим основные функции эозинофильных гранулоцитов:
- Воздействуют токсически на гельминтов.
- Устраняют действие биологически активных веществ, вызвавших аллергию.
- Помогают устранить последствия деятельности биоактивных веществ, которые были произведены тучными клетками и базофилами. Последние являются главными возбудителями аллергической реакции. Они также влияют на развитие тяжелых форм болезни – отека Квинке и анафилактического шока.
- Развивают реакцию высокой чувствительности.
- Пробуждают активность к убиванию бактерий.
- Ликвидируют инородные клетки, поглощая их.
Эозинофилы сражаются с аллергенами, приводя к стабилизации состояния ребенка или взрослого
Какой уровень эозинофилов является повышенным
Норма эозинофилов определяется в анализе крови посредством подсчета лейкоцитарной формулы. Уровень таких клеток выражают в процентах от всего количества белых телец.
Верхней границей нормы для детей считают:
- Не больше 5% эозинофилов в возрасте до года (у новорожденных до 10-го дня жизни верхней границей будет 4%).
- Не больше 4% эозинофилов у детей, которым уже исполнился 1 год.
Если повышены эозинофилы в крови у ребенка, такое состояние называется эозинофилией. Она бывает реактивной (небольшой), когда уровень этих лейкоцитов повышается максимум до 15%. Также выделяют умеренную эозинофилию, если такой вид лейкоцитов составляет 15-20% от всех белых клеток крови. При показателе более 20% говорят о высокой эозинофилии. У некоторых детей при активном патологическом процессе эозинофилы представляют 50% от всех лейкоцитов или даже больше.
Показатели, свидетельствующие о повышении уровня
Для разного возраста норма эозинофилов в крови у детей тоже будет различной. По сравнению со взрослыми, у детей их количество немного выше, поскольку иммунитет ребенка только формируется. Нормальные величины лабораторных показателей следующие:
- У новорожденных – 1-6
- У детей до двухнедельного возраста – 1-6
- От двух недель и до одного года – 1-5
- От года и до двух лет – 1-7
- От двух до пяти лет – 1-6
- От шести и до шестнадцати лет – 1-5
Если показатели выше, то такое состояние называется эозинофилией. Не очень хорошо, когда анализ показал пониженные эозинофилы в крови у ребенка. Это может сигнализировать о начальной стадии воспаления, о стрессовом состоянии, о гнойной инфекции или об отравлении какими-либо тяжелыми металлами или химическими веществами.
- Почему в крови эозинофилы понижены, о чем это говорит?
Симптомы
Если у ребенка эозинофилия, такое состояние не проявляется специфическими симптомами, а будет иметь клиническую картину основной болезни, спровоцировавшей изменение лейкограммы. У ребенка могут отмечать высокую температуру, анемию, увеличение печени, сердечную недостаточность, болезненность суставов, уменьшение веса, боли в мышцах, сыпь на коже и другие симптомы.
При аллергических заболеваниях будут жалобы на зуд кожи, сухой кашель, дерматит, насморк и прочие признаки аллергических реакций. Если причиной эозинофилии выступают аскариды либо острицы, у ребенка нарушится сон, появится зуд в области заднего прохода и половых органов, изменится аппетит и масса тела.
Что делать
Обнаружив в анализе ребенка повышенные эозинофилы, следует обратиться к лечащему врачу. Педиатр осмотрит ребенка и направит на повторный анализ, чтобы исключить возможность ошибочного результата. Также при необходимости будут назначены другие исследования – анализ мочи, копрограмма, биохимический анализ крови, проверка кала на яйца гельминтов, серологические тесты и так далее.
Лечение при эозинофилии должно быть направлено на причину такого изменения крови.
Врач учтет основную болезнь и назначит нужный курс лечения:
- При заражении острицами, аскаридами или другими паразитами терапия будет направлена на уничтожение таких возбудителей и выведение их из детского организма.
- Выявив у ребенка аллергическую болезнь, в первую очередь устанавливают аллергены, которые стали ее причиной и вызывают обострения. Также ребенку назначаются антигистаминные средства, облегчающие зуд и воспалительный процесс.
- Если высокие эозинофилы спровоцированы назначенными ранее лекарствами, их отменяют.
Как только общее состояние ребенка улучшается, а симптомы вызвавшего высокие эозинофилы заболевания пропадут, лейкоцитарная формула также нормализуется.
Норма содержания эозинофилов в крови у ребёнка
Как уже было упомянуто ранее, эозинофилы не находятся долгое время в кровеносном русле. Поэтому у здоровых детей не должно быть много эозинофилов.
Численные значения нормы зависят от того, каким способом проводилось определение количества клеток. В старых лабораториях проводится подсчёт лейкоцитарной формулы вручную, результат выдаётся только в относительных величинах, то есть в %.
В норме у детей до 4 лет относительное количество эозинофилов не должно превышать 7%. Старше это возраста норма такая же, как и у взрослых — не более 5%.
В современных лабораториях клетки чаще всего подсчитываются автоматически на гематологическом анализаторе, и только в исключительных случаях пересчитываются вручную. При подсчёте клеток на анализаторе результат может выдаваться в виде относительных и абсолютных величин.
Абсолютное число эозинофилов отражает их точное количество на литр крови.
Абсолютные значения эозинофилов в норме представлены в таблице.
Таблица. Норма эозинофилов в крови у детей.
| Возраст | Абсолютные количества |
| До года | 0,05 — 0,4 *10*9/л |
| Год – шест лет | 0,02 — 0,3 *10*9/л |
| Более шести лет | 0,02 — 0,5 *10*9/л |
Данные с нормальными величинами даны для ознакомления, не стоит самостоятельно заниматься расшифровкой результатом анализа!
Нормы эозинофилов у детей
Чтобы выяснить, повышены эозинофилы у ребенка или нет, необходимо знать, что представляет собой норма. Ее показатели различаются в зависимости от возраста ребенка. Поскольку эозинофилы часто записывают в процентном соотношении, то показатели для разных возрастных групп выглядят следующим образом:
- от рождения до двух недель – 1–6%;
- от двухнедельного возраста до года – 1–5%;
- 1–2 года – 1–7%;
- 2–4 года – 1–6%;
- 5–18 лет – 1–5%.
Как видно, эозинофилы могут присутствовать в крови в небольшом количестве. Это является нормой и не требует коррекции.
Показания для определения уровня эозинофилов в крови
Так как эозинофилы играют важную роль при аллергических реакциях и борьбе с паразитами, то целесообразно проводить определение уровня этих клеток в крови при подозрении на эти процессы.
То есть основными показаниями для определения уровня эозинофилов в крови у ребёнка могут быть:
- после употребления какого-то продукта питания начался зуд, на коже выступил дерматит, поражение дыхательного тракта (кашель, чихание, отёк гортани) и так далее;
- головные боли, плохая усидчивость ребёнка, бессонница может говорить о наличии паразитов у него;
- низкая масса тела при повышенном аппетите может также указывать на гельминтоз;
- нарушен процесс переваривания пищи, сопровождающийся изменением стула, рвотой;
- боли в животе;
- признаки дефицита основных питательных веществ, несмотря на достаточное кормление ребёнка;
- может подниматься температура тела.
Если ваш ребёнок плачет, значит его что-то беспокоит, но он не может сказать вам об этом. Поэтому крайне важно понять, что с ним происходит и не допустить развития серьёзных осложнений.
Помимо аллергии на пищевые продукты возможно развитие гиперчувствительности на пыль, шерсть животных, пыльцу растений, даже медикаменты.
Этиология
Повышение эозинофилов у ребенка патологические причины имеет следующие:
- аллергические реакции;
- глистные инвазии;
- нехватка магния;
- иммунодефицитные состояния;
- системные заболевания;
- инфекционные и вирусные заболевания;
- кожные болезни хронического характера;
- нарушение функционирования щитовидной железы;
- заболевания верхних дыхательных путей, чаще всего пневмония;
- обширные термические ожоги;
- отравление токсическими веществами;
- врожденные заболевания сердечно-сосудистой системы;
- повышение тонуса блуждающего нерва;
- полицитемия;
- туберкулез;
- васкулит;
- инфекционный мононуклеоз;
- доброкачественные опухоли;
- онкологические процессы.
Кроме того, повышены эозинофилы в крови у малыша могут быть при длительном приеме препаратов такого типа, как сульфаниламиды, нитрофураны, гормоны и антибиотики.
Причины того, что эозинофилы выше допустимого количества, можно установить только путем проведения диагностических мероприятий, так как специфической клинической картины этот процесс не имеет.
Как правильно сдавать анализ?
Чтобы результат анализа был точным и отражал действительно то, что происходит в нашем организме, надо правильно подготовиться. Тем более, что при подготовке к сдаче этого анализа нет ничего сложного.
Прежде всего, необходимо подготовиться морально и родителям, и ребёнку. Лучше всего, чтобы ребёнок не плакал, не паниковал, вёл себя спокойно. Для этого стоит родителям объяснить малышу, что будет происходить в больнице, что ничего страшного в этом нет. Может быть можно даже пообещать что-нибудь ребёнку взамен, если он будет вести себя хорошо.
Также важно не давать ребёнку бегать по коридорам больницы в ожидании своей очереди в кабинет забора крови. Физическая активность может повлиять на результаты исследования.
Также одним из самых важных правил подготовки к анализу крови является то, что необходимо сдавать натощак. Если ребёнок уже большой (старше 4 лет), тогда можно потерпеть и сдать кровь после ночного голодания. Разрешается попоить ребёнка водой.
Грудничков рекомендуется не кормить в течение 1 – 1,5 до сдачи крови.
Кровь чаще всего берётся из пальца, у совсем маленьких – из пяточки.
Немаловажным при подготовке к сдаче крови является приём назначенных медикаментов. Ряд лекарственных средств может оказывать влияние на результаты анализа. Поэтому желательно поговорить с врачом об этом. Самостоятельно ничего не предпринимайте!
Некоторые лекарства могут повлиять на уровень определяемого показателя. Так, например, Преднизолон может привести к снижению уровня эозинофилов и моноцитов крови.
Если родители правильно подготовятся к сдаче крови, то им не придётся повторно сдавать анализ, погружая своего ребёнка в стрессовую ситуацию.
Интерпретация результатов
Интерпретацией результатов должен заниматься лечащий врач, который направил вашего ребёнка на исследование крови. Если же родители самостоятельно обратились за анализом крови, то расшифровка ответа должна быть доверена специалисту. Он может находиться в том же месте, где кровь была сдана, или можно обратиться по месту жительства с уже готовым результатом анализа.
Когда эозинофилы повышены у ребенка и у взрослого такое состояние называется эозинофилия. Далее будут разобраны ситуации, когда такое возможно, почему оно возникает.
Почему повышены эозинофилы в крови у ребёнка?
Имеется ряд состояний, когда эозинофилы повышены в крови.
- В организм попал червь, то есть возник гельминтоз. В очаг поражения мигрируют эозинофилы, пытаясь избавиться от нежелательного «гостя», тем самым их количество в крови увеличивается. Наиболее частыми паразитами у детей является острица и аскарида.
- Аллергические реакции. В ответ на проникновение аллергена в организм ребёнка развивается реакция со стороны иммунитета, в ходе которой активируются различные клетки. В их число входят эозинофилы. Как уже упоминалось ранее, они способствуют расщеплению гистамина, вещества аллергии. Для того чтобы подтвердить наличие аллергической реакции, определяют уровень эозинофилов в крови. Если аллергия подтвердилась, переходят дальше к поиску того, что могло её вызвать.
- Аллергические заболевания. К этой группе относится такая патология, как бронхиальная астма, сенная лихорадка и другие. Они уже «закрепились» в организме, от них сложнее избавиться, чем от простой аллергии.
- Гиперчувствительность на лекарственные средства. Обычно она возникает сразу же после введения препарата. Такие люди потом всю жизнь должны упоминать об этом при обращении в медицинскую организацию.
- Синдром Лефлера. Эта патология связана с образованием инфильтрата в лёгких, который можно заметить при рентгеновском исследовании грудной клетки. Параллельно отмечается высокое содержание эозинофилов в крови. Однако эта патология встречается очень редко, чаще всего у лиц более старшего возраста.
- Гиперэозинофильный синдром. Такое состояние сопровождается избыточным количеством эозинофилов в крови и поражением соответствующих тканей. Никаких паразитов или аллергических заболеваний у пациента при это не обнаруживается. Что является причиной такого состояния, остаётся не изученным.
- Патология соединительной ткани. К ней относятся: васкулиты, системная красная волчанка, склеродермия и другие. Повышенный уровень эозинофилов указывает на наличие развивающегося воспалительного процесса.
- Злокачественные новообразования, например, лейкозы могут приводить к эозинофилии.
- Полицитемия сопровождается увеличением всех клеток крови, эозинофилы не стали исключением. Диагностика этого заболевания не составит труда.
- Острые бактериальные инфекции, инфекционный мононуклеоз, туберкулёз могут вызывать повышение уровня эозинофилов в крови.
Эозинофильные гастроинтестинальные болезни у детей. Пора ставить диагноз
В современной классификации пищевой аллергии отдельно выделена группа эозинофильных гастроинтестинальных заболеваний, в частности, эозинофильный гастроэнтероколит и эозинофильный эзофагит (ЭоЭ) (табл. 1) [1, 2]. Патогенез таких типов пищевой аллергии связывают со смешанными — IgE- и не-IgE-опосредованными — механизмами развития и инфильтрацией эозинофилами слизистой оболочки пищевода, желудка и кишечника [1–4].
Как известно, для пищевой аллергии характерно любое сочетание симптомов со стороны кожи, желудочно-кишечного тракта (ЖКТ) и дыхательных путей. Среди полиморфизма клинических проявлений пищевой аллергии примерно в 80% случаев встречается поражение кожи, тогда как эозинофильные гастроинтестинальные заболевания — намного реже [1–5]. Кроме того, дополнительно имеет место сама гиподиагностика ЭоЭ и аллергического (эозинофильного) гастроэнтерита. Причин тому несколько. Так, если в 90-е годы ЭоЭ рассматривали как редкое заболевание (1–2 публикации в базе PubMed), то сегодня данную нозологию широко признают во всем мире у детей и взрослых [1–3]. Неоценимую роль в этом вопросе сыграла разработка четких клинико-диагностических критериев и основных подходов к лечению ЭоЭ [6]. В 2011 г. международная группа экспертов предложила следующее концептуальное определение заболевания: «Эозинофильный эзофагит — хроническое, иммуноопосредованное заболевание, гистологически характеризующееся выраженной эозинофильной инфильтрацией слизистой оболочки пищевода и клинически проявляющееся эзофагеальной дисфункцией (дисфагией)» [6]. Тем самым становится ясно, что самая главная причина гиподиагностики эозинофильных гастроинтестинальных заболеваний — отсутствие комплексного подхода, поскольку для подтверждения клинического диагноза требуется участие патоморфолога и исследование биоптатов слизистой оболочки пищевода и желудка после эзофагогастродуоденоскопии (ЭГДС).
Еще одну диагностическую сложность для практикующих врачей представляет своевременная правильная дифференциальная диагностика гастроинтестинальной пищевой аллергии с другой патологией ЖКТ. На эту проблему указывает наличие неоднозначных симптомов и отсутствие типичной клинической картины: тошнота, рвота, абдоминальная боль, диарея, примесь крови с калом и т. п., как известно, характерны для очень широкого круга заболеваний [1–6].
Однако в последнее время появились сообщения, которые позволят врачам (прежде всего педиатрам, гастроэнтерологам и даже неврологам) на основании анамнеза и классических данных биоптата ткани с высокой степенью вероятности заподозрить у ребенка эозинофильные гастроинтестинальные заболевания. Так, исследователи предлагают врачам учитывать 4 клинических особенности, которые в совокупности указывают на высокую вероятность ЭоЭ без необходимости назначения биопсии в дальнейшем: это дети младшего возраста, чаще мужского пола (60%), страдающие дисфагией (98%), атопией (69%) и пищевой аллергией (43%) по сравнению с контролем [7]. Четыре эндоскопических критерия ЭоЭ — кольца (78%), борозды (86%) и бляшки (47%) при отсутствии грыжи пищеводного отверстия диафрагмы в совокупности помогут также врачу самостоятельно отличить ЭоЭ от гастроэзофагеально рефлюксной болезни (ГЭРБ). Некоторые пациенты с ЭоЭ имеют нормальную эндоскопическую картину (4%) [6, 7].
Другое недавнее заключение известного ученого J. Spergel et al. также способствует улучшению понимания данной нозологии [8]. Так, при наблюдении в динамике детей с пищевой аллергией на молоко, яйца, пшеницу и сою (n = 425) в общей сложности у 17 из них в дальнейшем развился ЭоЭ. Продукт считался причиной ЭоЭ, если при его исключении из рациона симптомы заболевания улучшались, а повторное введение приводило к их возобновлению. По-прежнему наиболее распространенными триггерами ЭоЭ в данной подгруппе детей были молоко, яйца, пшеница, соя. Кроме того, 94% из них страдали различными аллергическими заболеваниями. Спустя 2–4 года у некоторых пациентов, которые переросли пищевую аллергию, может развиться ЭоЭ как реакция на те же самые аллергенные продукты, подчеркивают авторы.
Для аллергологов важно знать, что примерно у 10–15% больных, которые получают специфическую иммунотерапию внутрь (сублингвально, в таблетках) по поводу пищевой аллергии или поллиноза, также может развиться эзофагит [8]. При сезонной аллергии на пыльцу у 20% больных клинические симптомы ухудшения аллергического ринита сопровождались обострением ЭоЭ [9].
Оценка аллергической реакции замедленного типа требует тщательного дифференцированного подхода и правильно проведенного обследования пациента.
Эозинофильный эзофагит
Эпидемиология
ЭоЭ диагностируют в любом возрасте. Его распространенность изучена почти во всем мире, включая единичные публикации из стран Африки [6, 7]. В западных странах она оценивается ~4,4–9,5 случаев на 100 000 человек [7]. В российской литературе таких данных очень мало [10, 11].
Заболевание чаще встречается среди жителей города, по сравнению с сельской местностью; с более высокой распространенностью в холодных и засушливых зонах, чем в тропическом климате [11]. Среди больных с установленным диагнозом ЭоЭ преобладают лица мужского пола (76% взрослых и 66% детей) [6, 7]. Описаны семейные кластеры ЭоЭ, хотя точное расположение локусов не известно. Недавно появилось сообщение о высокой распространенности ЭоЭ среди детей, страдающих нарушениями соединительной ткани.
Клиника
По сути, ЭоЭ предоставляет клиницистам новые объяснения таких непонятных ранее гастроинтестинальных симптомов, как дисфагия, изжога, боль в груди, рвота и боль в животе у детей и взрослых. Безусловно, существуют определенные различия в клинических проявлениях ЭоЭ в зависимости от возраста (табл. 2) [12, 13]. Так, типичные гастроинтестинальные симптомы верхнего отдела ЖКТ появляются в основном в детстве или же после 30–40 лет. Доказана тесная связь между ЭоЭ и атопическими заболеваниями (бронхиальная астма, аллергический ринит и атопический дерматит). Большинство пациентов с ЭоЭ имели в детстве пищевую аллергию и нередко — положительные результаты кожных или серологических проб на пищевые продукты, хотя такая взаимосвязь у взрослых проявляется слабее [12].
Для новорожденных и детей первых 3 лет жизни (чаще — мужского пола и страдающих различными атопическими заболеваниями) характерно разнообразие неспецифических жалоб: частый отказ от еды, срыгивание, рвота, боль в животе.
Дети более старшего возраста указывают на «чувство инородного тела в горле»; зуд, першение в горле; они держат пищу во рту 15 мин до глотания; жуют пищу медленно, им нужно много воды, чтобы проглотить пищу. Нередко такие дети отказываются от пищи (выплевывают еду; самостоятельно ограничивают прием пищи или очень разборчивы в еде; у них могут возникнуть страх удушья, проблемы с засыпанием) [13]. У таких детей отмечаются также симптомы ГЭРБ с различной частотой: изжога и рефлюкс (5–82%), рвота (5–68%), боль в животе (8–100%).
У подростков и взрослых ЭоЭ представлен типичными ГЭРБ-подобными симптомами (рвота, тошнота, боль в животе, изжога и срыгивания) [6, 12, 13]. Частота дисфагии при приеме пищи твердой консистенции (29–100%) и чувство сдавления пищей (25–100%), боль в груди, как правило, увеличиваются с возрастом [1–4]. Такие пациенты довольно часто отмечают изменения в своих привычках жевать (появляется потребность длительно пережевывать и обильно запивать пищевой комок водой для завершения глотка) [1–5]. Боль за грудиной может возникнуть спонтанно или после употребления алкоголя, кислотосодержащих продуктов, а также сухой, грубой пищи и быстрой еды. Наконец, некоторые больные ЭоЭ жалуются на атипичные симптомы ГЭРБ (приступы бронхиальной астмы, охриплость голоса, кашель, риносинусит, нарушения сна (10–25%) [6].
Эпизоды вклинения пищи в пищевод (когда содержимое пищевого комка, несмотря на предпринимаемые больным дополнительные усилия, остается в пищеводе), стриктуры пищевода, «узкий пищевод» являются основными осложнениями ЭоЭ [6, 7, 13]. Также ЭоЭ может быть выявлен при спонтанной перфорации (трансмуральные/интрамуральные или глубокие рваные раны при проведении эндоскопии). Такие осложнения встречаются крайне редко.
Осмотр врача и стандартные лабораторные анализы, как правило, не выявляют каких-либо выраженных нарушений, за исключением легкой эозинофилии периферической крови и повышения уровня общего IgE (у 50% и 70% больных ЭоЭ соответственно) [6, 7].
Независимо от возраста, каждому пациенту с ГЭРБ-подобными симптомами, плохо поддающимися фармакотерапии или хирургическим методам лечения, следует исключить ЭоЭ [6]. Рефрактерная к традиционной терапии изжога у детей и взрослых — еще одна причина недиагностированного ЭоЭ.
Таким образом, у подростков и взрослых преобладающими симптомами ЭоЭ являются дисфагия и чувство затруднения глотания.
Дисфагия — довольно тревожный симптом, когда он сопровождает рефлюкс, и обязательно требует во всех случаях проведения ЭГДС. Пациенты описывают дисфагию как ощущение затруднения глотания твердой и/или жидкой пищи, «торчащей в груди» (табл. 3) [6, 7, 14].
Как известно, глотание происходит в три этапа: во рту, глотке и пищеводе. Ротоглоточная дисфагия наблюдается при нервно-мышечных расстройствах (инсульт, паркинсонизм), а также сухости слизистой оболочки, вызванной воздействием препаратов или лучевой терапии. Кроме ЭоЭ, пищеводная дисфагия обычно связана с анатомическими дефектами пищевода (в том числе, ГЭРБ) и расстройствами моторики (например, кардии). При структурных нарушениях пищевода (воспалительные и онкологические заболевания) дисфагия появляется после потребления пищи только твердой консистенции, тогда как у пациентов с нарушением моторики она отмечается на жидкую и твердую пищу (табл. 4) [15]. Все же у больных с дисфагией наиболее распространенной причиной является ЭоЭ.
Типичные клинические симптомы ЭоЭ — дисфагия, изжога и боль в груди очень схожи со многими другими заболеваниями (прежде всего, ГЭРБ). По рекомендации экспертов для подтверждения диагноза ЭоЭ таким больным следует назначить повторную морфологическую оценку биоптатов пищевода после 2-недельного курса лечения ингибиторами протонной помпы [6].
Эндоскопия при ЭоЭ
Верхняя эндоскопия является первым диагностическим шагом при исследовании всех пациентов с дисфагией. Однако патогномоничных эндоскопических признаков и специфичных только для ЭоЭ изменений слизистой оболочки пищевода не существует. Да и в определение самого заболевания типичные или какие-либо особенности эндоскопической картины не включены. При подозрении на ЭоЭ эксперты советуют всегда проводить биопсию, даже если слизистая оболочка нормальная или же у больного обнаруживают другие потенциальные причины дисфагии (стеноз и т. п.) [6, 7, 15].
Среди наиболее присущих ЭоЭ эндоскопических признаков выделяют фиксированные концентрические кольца (трахеевидный пищевод, или «трахеализация»), подвижные концентрические кольца (кошачий пищевод, «кошачья борозда», или «фелинизация»), ранимость (надрывы) слизистой оболочки (слизистая типа «папиросной бумаги») и ее отек [6, 7, 15, 16]. Формирование колец связывают с отеком, воспалением и возможным фиброзом тканей. Хроническое воспаление способствует формированию рубцов и стриктур, которые приводят к постоянному стенозу пищевода [17]. По сути, нарушение глотания и наличие стриктур являются основными осложнениями ЭоЭ. В 90-е годы причиной доброкачественных стриктур пищевода до 80% случаев были язвенная болезнь и ГЭРБ, однако в последнее десятилетие их количество резко снизилось в связи с широким использованием ингибиторов протонной помпы.
Стриктуры пищевода в зависимости от диаметра и анатомических аномалий классифицируют как простые или сложные. Стриктуры обнаруживают также при грыже пищеводного отверстия диафрагмы, дивертикулах пищевода или трахеопищеводной фистуле [15–17]. «Узкий пищевод» отличается от стриктур значительной протяженностью сужения просвета, затрагивающей большую часть пищевода [17]. Риск развития стриктур пищевода связан с гиподиагностикой заболевания: в частности, у молодых пациентов период от появления первых симптомов до установления диагноза ЭoЭ в среднем составляет 10 лет [17]. Кроме того, за последние 20 лет именно ЭоЭ стал одной из ведущих причин сужения калибра пищевода (другие причины — длительное интубирование назогастральным зондом, радиационный эзофагит, каустические травмы, эзофагит Барретта, буллезные кожные болезни, врожденный стеноз пищевода, интрамуральный псевдотуберкулез пищевода и т. п.).
Другие патоморфологические признаки ЭоЭ: эозинофильные микроабсцессы (скопление > 4 эозинофилов в пределах эпителиального пласта), инфильтрация эозинофилов в поверхностных слоях эпителия; реже встречаются гиперплазия базального слоя эпителия, межклеточный отек, увеличение числа и удлинение сосочков собственной пластинки слизистой оболочки, ее фиброз/склероз, увеличение числа тучных клеток, накопление Т- и В-лимфоцитов [6, 15–17]. Фибринозный экссудат (зернистость слизистой поверхности, беловатые папулы различных размеров) формируется из-за воспаления эзофагеального эпителия и представляет собой эозинофильные абсцессы, которых ошибочно принимают за кандидоз пищевода. Эрозивные и язвенные поражения слизистой оболочки пищевода, а также инфильтрация нейтрофилами не характерны для ЭоЭ, если только такой пациент не страдает одновременно другими заболеваниями (ГЭРБ, инфекционный эзофагит и т. п.). В то же время при тяжелой форме болезни могут появиться язвенные поражения и рвота во время самой эндоскопической процедуры.
Согласно новой классификации, эндоскопическая картина при ЭоЭ включает 4 основные (кольца, борозды, экссудат, отек), а также дополнительные параметры (сужение калибра пищевода, подвижные кольца, стриктура и ранимость его слизистой оболочки) (табл. 5) [16]. Тем самым в течении ЭоЭ выделяют два варианта: протекающие с воспалением и фиброзными изменениями. Так, белый экссудат, отек и линейные борозды, а также нормальный диаметр пищевода представляют эндоскопические элементы острого воспаления. Характерной отличительной эндоскопической особенностью фиброзного воспаления при ЭоЭ являются кольца, стриктуры и слизистая типа «папиросной бумаги». У большинства пациентов с ЭоЭ обнаруживают сочетание воспалительных и фиброзных изменений [6, 16, 17].
При изучении предикторов развития ЭоЭ на основании вышеперечисленных эндоскопических данных было установлено, что воспалительный фенотип более характерен для пациентов молодого возраста, реже сопровождается дисфагией, чувством сдавления пищей и дилатацией пищевода (p < 0,001) [18]. Напротив, вероятность развития фибростенотического фенотипа ЭоЭ достоверно увеличивалась за каждые 10 лет более чем вдвое. Такая ассоциация по всей вероятности указывает на естественное течение ЭоЭ: прогрессирование болезни от воспалительного до фибростенотического процессов. В то же время у 90% детей, страдающих ЭоЭ, обнаружен субэпителиальный фиброз, а биопсией глубоких тканей — эозинофильная инфильтрация lamina propria [18].
Однако даже такие эндоскопические признаки ЭоЭ, как кольца пищевода, стриктуры, линейные борозды и белый экссудат, не являются специфическими, поскольку они присущи и другим заболеваниям пищевода и часто вводят в заблуждение эндоскописта [6, 15].
Данные анамнеза и указание на дисфагию являются четким показанием для отбора проб биопсии даже в случае нормальной эндоскопии пищевода [1–4].
Основной гистологический диагностический критерий ЭоЭ — интраэпителиальная эозинофильная инфильтрация с количеством эозинофилов ≥ 15 в поле зрения микроскопа высокого разрешения (×400) [6, 7]. Как правило, эозинофилы практически отсутствуют в ткани верхнего отдела ЖКТ. Значительно выраженную интраэпителиальную инфильтрацию эозинофилами выявляют примерно у 1/3 больных при визуально не измененной слизистой оболочке пищевода [6]. У 32% обследованных детей эндоскопически определяли нормальный пищевод, несмотря на выраженную тканевую инфильтрацию эозинофилами (среднее количество эозинофилов в проксимальной и дистальной части пищевода составляло 23,3 ± 10,5 и 38,7 ± 13,3 соответственно) [6].
В то же время такой классический гистологический признак ЭоЭ, как эозинофилия пищевода, также не является патогномоничным только для данной нозологии.
Эозинофилия пищеводной ткани
Согласно рекомендациям, количество эозинофилов > 15 в поле зрения рассматривается как минимальный порог для диагностики ЭоЭ у детей и взрослых [6, 7]. У небольшой группы больных может быть обнаружено < 15 эозинофилов в поле зрения, однако другие признаки (микроабсцессы, эозинофилы, расположенные в поверхностных слоях пищевода, внеклеточные эозинофильные гранулы, гиперплазия базальных клеток, расширенное межклеточное пространство, фиброз и т. п.) указывают на эозинофильное воспаление [13–19].
При обнаружении эозинофилии в ткани пищевода необходимо исключать другие возможные причины (табл. 6) [7].
Необходимое число биоптатов
Очаговый характер воспаления, присущий ЭоЭ, затрудняет гистологическую часть диагностики заболевания. Это требует от эндоскописта выполнения правильного отбора проб для биопсии, а от патологоанатома — тщательного поиска морфологических изменений в биоптатах. Причем биопсию следует проводить независимо от эндоскопической картины (она может соответствовать норме).
Консенсусом рекомендовано исследование от 2 до 4 биопсий из проксимального и дистального отделов пищевода соответственно [6]. В исследовании N. Gonsalves et al. получение трех биоптатов с разных мест пищевода позволило правильно диагностировать ЭоЭ почти в 97% случаев [19]. По другим данным 100% диагностическую чувствительность у взрослых позволяет достичь исследование не менее 5 биоптатов: из дистальной части (5 см выше желудочно-пищеводного перехода); середины пищевода (10 см выше желудочно-пищеводного перехода) и проксимальной части (5 см ниже верхнего сфинктера пищевода) [15].
Однако морфологическая оценка и пяти биопсий может быть недостаточно точной, поскольку они составляют менее 0,03% от всей площади поверхности пищевода [20]. Кроме того, плотность инфильтрации ткани пищевода эозинофилами неоднородна, так как ЭоЭ — очаговое заболевание [6–13]. При изучении корреляции уровня эозинофилов с эндоскопическими данными J. Salek et al. установили, что наибольшее количество эозинофилов содержалось в биопсии, полученной из мест экссудатов и борозд; кольца без борозд или бляшек не характеризовались достоверным увеличением плотности эозинофилов [20].
Новое руководство США включает также новый фенотип ЭоЭ: это пациенты, которые «имеют пищеводную эозинофилию и позитивно реагируют на лечение ингибиторами протонной помпы (ИПП) снижением количества эозинофилов в ткани пищевода» [7]. Такие больные, как правило, имеют типичные симптомы ЭоЭ, а при исключении ГЭРБ — положительный клинико-морфологический ответ на 8-недельный курс лечения ИПП в высоких дозах (20–40 мг, аналогично схеме лечения эрозивного эзофагита). Причем такой подход помогает также правильно идентифицировать пациентов, которые одновременно страдают ЭоЭ и ГЭРБ (мониторинг рН не всегда позволяет точно различить их) и выявить другие причины эзофагеальной эозинофилии [6, 7]. Патогенез нового фенотипа ЭоЭ связывают с нарушением эпителиального барьера и дальнейшей активацией иммунных механизмов. Показано, что омепразол влияет на активацию эозинофилов (в частности, экспрессию эотаксина-3) [7]. В то же время ИПП снижают уровень эозинофилов пищевода в отсутствии рефлюкса, а клинико-эндоскопические и гистологические данные у пациентов, чувствительных и не отвечающих на терапию ИПП, могут быть даже схожи [21].
Поскольку симптомы ЭоЭ и ГЭРБ во многом совпадают, дифференциальная диагностика этих заболеваний представляет определенные трудности. Для этого наряду с характерными клиническими симптомами врач учитывает патоморфологические особенности (при ГЭРБ имеет место инфильтрация дистального отдела слизистой оболочки пищевода нейтрофилами, баллонная дистрофия эпителиоцитов, образование эрозий и язв на поверхности эпителия; эозинофилы расположены в средних слоях эпителия и не проникают, как при ЭоЭ, на поверхность слизистой оболочки, число эозинофилов составляет обычно не > 10 в поле зрения и т. п.) (табл. 7) [6, 7].
По аналогии с ЭоЭ, при ГЭРБ иногда тоже обнаруживают выраженную инфильтрацию эозинофилами ткани пищевода. В случае неэффективости лечения ИПП, таким пациентам следует исключить ЭоЭ. Им проводят повторное гистологическое исследование ткани пищевода уже после лечения ИПП. Наиболее сильно развитие ГЭРБ ассоциируют с таким фактором риска, как грыжа пищеводного отверстия диафрагмы.
Американское общество гастроинтестинальной эндоскопии рекомендует в случае обнаружения эозинофилии в пищеводе исключить также эозинофильный гастроэнтерит, болезнь Крона и ахалазию. Для этого целесообразно осуществлять забор биоптатов из антрального отдела желудка и 12-перстной кишки (особенно у детей).
Другие методы, применяемые в диагностике ЭоЭ, вкратце приведены ниже.
При исследовании барием у некоторых больных ЭоЭ выявляют неровности в пищеводе, а также сужение его калибра. Использование эндоскопической ультрасонографии позволяет оценить утолщение слизистой и мышечной оболочек при ЭоЭ, однако клиническая значимость данного параметра не ясна. Эндоскопическая ультрасонография может также помочь исключить другие причины стриктуры при наличии стеноза. Манометрия пищевода позволяет выявить аномальную перистальтику, однако такие нарушения моторики пищевода практически не позволяют отличить ЭоЭ и ГЭРБ у взрослых пациентов. Технология планиметрии (EndoFLIP™) использует катетер с несколькими электродами сопротивления, с помощью которых оценивают растяжимость пищевода. Такой инструмент позволяет также довольно точно выявить сужение пищевода и локализованные стриктуры.
Эндоскопия показана всем больным, страдающим дисфагией, чтобы выявить ее причину и исключить злокачественные и предраковые изменения ткани, а также потребность в терапии, включая дилатацию. Чаще всего получение биоптатов слизистой оболочки в сочетании с дилатацией не представляет каких-либо дополнительных рисков для перфорации ткани [7].
У детей важно также провести биопсию желудка и двенадцатиперстной кишки. У взрослых при наличии каких-либо эндоскопических изменений или симптомов со стороны брюшной полости, желудка и кишечника необходимо исследовать биоптаты тканей из этих участков.
Эозинофильный гастрит
Эозинофильный гастрит определяют таким гистологическим критерием, как повышение уровня эозинофилов в желудке. Недавно H. Ko et al. описали клинические, эндоскопические и гистопатологические особенности у 30 детей (средний возраст 7,5 лет), выделив так называемый гистологический эозинофильный гастрит — состояние, при котором в ткани желудка обнаруживают ≥ 70 эозинофилов в поле зрения (×400) [22]. Симптомы и эндоскопические особенности сильно различались между больными, однако в анамнезе у всех превалировало наличие атопии и пищевой аллергии. В общей сложности 22% больных имели окончательный диагноз «энтеропатия, связанная с потерей протеинов», 43% — диагноз «эоэинофильный эзофагит», 21% — эозинофильный энтерит. Ответ на элиминационную диетотерапию был высоким (клинически — в 82%, гистологические улучшения отмечались в 78% случаев), что подразумевает аллергическую этиологию заболевания. Это исследование подчеркивает важность проведения морфологической оценки биопсии для диагностики заболевания, поскольку в отличие от ЭоЭ, эозинофильная инфильтрация редко ограничивается одним органом (только желудком или только тонким кишечником) — чаще всего одновременно поражаются желудок и тонкий кишечник (эозинофильный гастроэнтерит). Клиническая картина зависит от того, какой слой пищеварительной трубки инфильтрирован эозинофилами. Если в патологический процесс вовлечена только слизистая оболочка, доминируют такие симптомы, как боль в животе, тошнота, рвота и диарея. Если эозинофилы сосредоточены в мышечном слое, на первый план выходят симптомы непроходимости (тошнота, рвота, вздутие живота). В том случае, если эозинофилы сконцентрированы в подслизистом слое, заболевание проявляется асцитом, а в асцитической жидкости обнаруживают большое количество эозинофилов. Исследование биопсийной ткани информативно только при поражении слизистой оболочки. Макроскопически обнаруживают эритему, эрозии, нодулярность или полипоидные разрастания в антральном отделе желудка и/или тонком кишечнике. При гистологическом исследовании в воспалительном инфильтрате доминируют эозинофилы, количество которых превышает 20 клеток в поле зрения (×400). Поскольку патологические изменения носят фокальный характер, необходимо брать не менее 5 биоптатов из каждого отдела пищеварительной трубки, включая как измененные, так и внешне нормальные участки ткани.
Эозинофильный гастроэнтерит
Эозинофильный гастроэнтерит сопровождается нарушением всасывания и потерей белков, а также железодефицитной анемией из-за кишечных кровотечений. Проникновение эозинофилов в подслизистые и мышечные слои может вызвать такое осложнение, как эозинофильный асцит. В 25–50% случаев болезни встречается пищевая аллергия [23].
Эозинофильный гастроэнтерит — редкое воспалительное заболевание. Кроме анемии, клинические проявления включают диспепсию и диарею. В биоптате желудка обнаруживают инфильтрацию ткани эозинофилами.
Выявление пищевых аллергенов, элиминационная диета и терапия кортикостероидами (главным образом в виде дозированных ингаляторов, используемых при бронхиальной астме) считаются эффективным подходом в лечении эозинофильных гастроинтестинальных заболеваний [6, 7].
В российской литературе данной нозологии посвящены единичные публикации [5]. Особенно острой эта проблема является для педиатрии. Приводим краткое описание клинического случая недиагностированного эозинофильного гастроинтестинального заболевания у ребенка в возрасте 1 г 2 мес (ребенок обследован в декабре 2015 в одной из детских клинических больниц г. Москвы).
Ребенок от четвертой беременности, протекавшей с угрозой прерывания в I триместре, ОРВИ — в 5 месяцев, гестоз в конце беременности. Роды вторые срочные, со стимуляцией. Вес при рождении — 3810 г, рост — 53 см, Апгар 8/9 баллов. С рождения до 6 месяцев ребенок находился на естественном вскармливании, затем — на искусственном. Прикорм с 6 месяцев. Раннее развитие без особенностей. Из перенесенных заболеваний: левосторонняя пиелоэктазия, ОРВИ 3 раза, фимоз, пупочная грыжа, плосковальгусная деформация стоп. Привит по возрасту Аллергоанамнез не отягощен. Родители считают себя здоровыми.
До 6 месяцев прибавка в весе до 1 кг. Ел охотно, часто обильно срыгивал, «рвота фонтаном». При УЗИ в 1 месяц — перегиб желчного пузыря, левосторонняя пиелоэктазия (лоханка 3,5 мм). Получал Нутрилон Антирефлюкс (биологически активная добавка) в каждое кормление, Лактазу Бэби (биологически активная добавка), Фосфалюгель, Креон — без эффекта. С рождения стул со склонностью к запорам, 1 раз в 2–3 дня чаще после микролакса, непереваренный со слизью, беспокойство во время кормления, кишечные колики. В копрограмме незначительная стеаторея 1-го типа. В 3 месяца получал Мотилиум, Донат магния — без эффекта. На фоне приема Креона уменьшение метеоризма, стул более переваренный. Прикорм с 6 месяцев — каша овсяная безмолочная, гречка, рис, овощи: брокколи, цветная капуста, кабачок; фрукты: яблоко, груша — без реакции. С 7 месяцев творог, мясо курицы. Коровье молоко — с 8 месяцев — метеоризм, кефир — меньше метеоризма. С введением прикорма частота рвоты уменьшилась. В настоящее время срыгивает редко, 1 раз в месяц, отрыжка. Стул 1 раз в день непереваренный, оформленный. При поступлении: состояние удовлетворительное. вес — 13 кг, рост 81 см. Объективно у ребенка отмечаются костные изменения: выражена деформация голеней, позднее прорезывание зубов (в 1 год — 2 зуба). По внутренним органам — без выраженных отклонений. При исследовании биохимического анализа крови от 05.10.2015 г. выявлена гипопротеинемия до 57,5 г/л (56–80), гиперфосфатемия до 1,70 мкмоль/л (норма 0,65–1,32). Иммуноглобулины в сыворотке крови: IgG 3,5 (3,5–10,0), IgE 27,6 (0–60,0), IgM 0,6 (0,7–1,6), IgA 0,4 (0,4–1,4). Аллерген-специфические IgЕ: сенсибилизация к яичному белку, желтку, бета-лактоальбумину, альфа-лактоальбумину, казеину, коровьему молоку, пшеничной муке, овсяной муке не выявлена. Анализ крови на эозинофильный катионный протеин — 30,6 нг/мл (норма 0–24).
ФЭГДС: фиброскоп введен свободно. Слизистая пищевода бледно-розовая, гладкая. Кардия смыкается. 2-линия в пределах нормы. В желудке небольшое количество жидкого содержимого, светлого. Складки расположены продольно, воздухом расправляются. Слизистая оболочка розовая, гладкая. Перистальтика наблюдается. Привратник округлой формы при раскрытии. Слизистая луковицы 12-перстной кишки розовая, рыхлая. Слизистая постбульбарных отделов 12-перстной кишки розовая, рыхлая, с лимфангиэктазиями. Складки обычные. БДС не изменен. Заключение: умеренно выраженный дуоденит.
Результаты морфологического исследования верхнего отдела желудочно-кишечного тракта. Серийные срезы слизистой оболочки 12-перстной кишки без мышечной пластинки. Срезы тангенциальные, в срезе до трех ворсин. Ворсины с фестончатыми краями, бокаловидные клетки расположены неравномерно. Плотность клеточного инфильтрата собственной пластинки слизистой не повышена, значительное количество эозинофилов. Очаговое расширение лимфатических сосудов в собственной пластинке слизистой. Клетки Панета присутствуют в достаточном количестве. Заключение: признаков воспалительных изменений, а также целиакии в представленных препаратах не обнаружено.
УЗИ органов брюшной полости. Печень: увеличена, правая доля 90,5 мм, левая 60 мм, контуры ровные четкие, структура однородна, края острые, эхогенность повышена. Сосуды полнокровные, желчные протоки не изменены. Желчный пузырь обычной формы, стенки в норме, в полости однородная желчь. Поджелудочная железа: не увеличена, размеры: головка 10,3 мм × тело 7 мм × хвост 10,4 мм, контуры четкие, эхогенность повышена, структура однородная. Вирсунгов проток 1,5 мм.
Ребенок выписан с заключительным диагнозом: витамин D3-дефицитный рахит, остаточные явления. Пищевая сенсибилизация, интестинальная форма, не IgE-опосредованная. Дуоденит. Реактивный панкреатит, интерстициальная форма. Селективная недостаточность IgA и IgM. Синдром мышечной дистонии.
Литература
- Burks А., Tang М., Sicherer S. et al. ICON: Food allergy // J Allergy Clin Immunol. 2012; 129: 906–920.
- Sampson H., Aceves S., Bock A. et al. Food allergy: A practice parameter update-2014 // Ibid. 2014; 134: 1016–1025.
- Turnbull J., Adams H., Gorard D. The Diagnosis and Management of Food Allergy and Food Intolerances // Aliment Pharmacol Ther. 2015; 41: 3–25.
- Bird J., Lack G., Perry T. Clinical Management of Food Allergy // J Allergy Clin Immunol Pract. 2015; 3: 1–11.
- Sopo M., Iacono D., Monicaa G., Giovannac M. Clinical management of food protein-induced enterocolitis syndrome // Curr Opin Allergy Clin Immunol. 2014; 14: 240–245.
- Liacouras C., Furuta G., Hirano I. et al. Eosinophilic esophagitis: updated consensus recommendations for children and adults // J Allergy Clin Immunol. 2011; 128: 3–20.
- Dellon E., Gonsalves N., Hirano I. et al. ACG clinical guideline: evidenced based approach to the diagnosis and management of esophageal eosinophilia and eosinophilic esophagitis (EoE) // Am J Gastroenterol. 2013; 108: 679–692.
- Spergel J. Patients With Previous Food Allergies at Risk for Esophagitis // Medscape. 2014, Mar 11.
- Ram G., Lee J., Ott M. et al. Seasonal exacerbation of esophageal eosinophilia in children with eosinophilic esophagitis and allergic rhinitis // Ann Allergy Asthma Immunol. 2015; 115: 224–228.
- Ивашкин В. Т., Баранская Е. К., Кайбышева В. О., Иванова Е. В., Федоров Е. Д. Эозинофильный эзофагит: обзор литературы и описание собственного наблюдения // РЖГГК. 2012. Т. 22. № 1. С. 71–81.
- Садиков И. С., Мачарадзе Д. Ш., Хомерики С. Г. Особенности диагностики эозинофильного эзофагита // Экспериментальная и клиническая гастроэнтерология. 2015, 114, с. 52–59.
- Miehlke S. Clinical features of Eosinophilic esophagitis in children and adults // Best Pract Res Clin Gastroenterol. 2015; 29: 739–748.
- Straumann A., Aceves S., Blanchard C. et al. Pediatric and adult eosinophilic esophagitis: similarities and differences // Allergy. 2012; 67: 477–490.
- Fashner J., Gitu A. Common gastrointestinal symptoms: dysphagia // FP Essent. 2013; 413: 11–15.
- Dellon E. Diagnostics of eosinophilic esophagitis: clinical, endoscopic, and histologic pitfalls // Dig Dis. 2014; 32: 48–53.
- Hirano I., Moy N., Heckman M. G. et al. Endoscopic assessment of the oesophageal features of eosinophilic esophagitis: validation of a novel classification and grading system // Gut. 2013; 62: 489–495.
- Dellon E., Kim H., Sperry S. et al. A phenotypic analysis shows that eosinophilic esophagitis is a progressive fibrostenotic disease // Gastrointest Endosc. 2014; 79: 577–785.
- Aceves S., Newbury R., Dohil R. et al. Esophageal remodeling in pediatric eosinophilic esophagitis // J Allergy Clin Immunol. 2007; 119: 206–212.
- Gonsalves N., Policarpio-Nicolas M., Zhang Q. et al. Histopathologic variability and endoscopic correlates in adults with eosinophilic esophagitis // Gastrointest Endosc. 2006; 64: 313–319.
- Salek J., Clayton F., Vinson L. et al. Endoscopic Appearance and Location Dictate Diagnostic Yield of Biopsies in Eosinophilic Oesophagitis // Aliment Pharmacol Ther. 2015; 41: 1288–1295.
- Moawad F., Schoepfer A., Safroneeva E. et al. Eosinophilic Oesophagitis and Proton Pump Inhibitor-Responsive Oesophageal Eosinophilia Have Similar Clinical, Endoscopic and Histological Findings // Ibid. 2014; 39: 603–608.
- Ko H., Morotti R., Yershov O. et al. Eosinophilic Gastritis in Children. Clinicopathological Correlation, Disease Course, and Response to Therapy // Am J Gastroenterol. 2014; 109: 1277–1285.
- Ekunno N., Munsayac K., Pelletier A., Wilkins T. Eosinophilic Gastroenteritis Presenting with Severe Anemia and Near Syncope // Am Board Fam Med. 2012; 25: 913–918.
Д. Ш. Мачарадзе, доктор медицинских наук, профессор
ФГБОУ ВПО РУДН, Москва
Контактная информация
Действия родителей при эозинофилии у детей
В случае обнаружения повышенного уровня эозинофилов родителям стоит обратиться к врачу. Так как это является «звоночком», что в организме ребёнка что-то происходит не так, как надо.
Если подтвердится тот факт, что у ребёнка паразит, то врач назначит препараты, способствующие выведению его из организма. Не пичкайте ребёнка лекарствами без обращения к врачу!
Если же подтвердилась аллергическая реакция, важно выявить её источник. Затем избавить ребёнка от контакта с этим аллергеном.
Вообще в любом случае обращайтесь к врачу, самостоятельность может усугубить ситуацию.
Что такое эозинофилы?
Эозинофилы — один из видов лейкоцитов, которые образуются на регулярной основе в костном мозге человека. Их созревание занимает 3-4 дня, после чего они начинают циркулировать в крови на протяжении нескольких часов, постепенно перемещаясь в ткани таких органов, как легкие, кожа и желудочно-кишечный тракт. Когда их количество начинает отклоняться от нормальных показателей, врачи называют такую ситуацию сдвигом лейкоцитарной формулы и расценивают данное колебание как сбой в работе организма.
У вашего ребёнка повышены эозинофилы опасно ли это?
Общий анализ крови является самым распространённым анализом и назначается всем детям практически с первых дней жизни. Данный анализ довольно быстро и точно позволяет оценить общее состояние здоровья ребёнка.
Общий анализ крови в обязательном порядке назначают перед прививкой, а также на фоне протекающего заболевания. В анализ входят более 20 различных показателей, определяющих состав крови на клеточном уровне. Одним из параметров, на который родителям следует обратить внимание при получении результатов, является количество эозинофилов. О чём свидетельствует повышенное значение данного показателя в крови вашего ребёнка? Опасно ли это?
О ключевых функциях эозинофилов и основных причинах их повышения рассказывает Марина Вершинина, эксперт Центра молекулярной диагностики ЦНИИ Эпидемиологии Роспотребнадзора.
Что представляют собой эозинофилы, и каковы их функции?
Эозинофилы являются особой разновидностью лейкоцитов – «белых» клеток крови. В течение 3–4 дней происходит созревание эозинофилов в костном мозге, после чего они его покидают и продолжают циркулировать в крови в течение нескольких часов, далее клетки перемещаются в периваскулярные ткани (лёгкие, кожу, ЖКТ), где остаются 10–14 дней.
Эозинофилы участвуют в формировании аллергических реакций и реализации механизмов иммунной защиты в период глистных и других паразитарных инвазий.
Как работают эозинофилы?
Эти клетки отвечают, прежде всего, за уничтожение чужеродного белка, попавшего в организм человека. Отличительная особенность эозинофилов – наличие в составе специальных внутриклеточных включений – гранул.
При целенаправленном контакте с чужеродным белком происходит дегрануляция эозинофилов с последующим выделением довольно агрессивных биохимических веществ, разрушающих структуру этого белка. Подобные процессы происходят, к примеру, при попадании в организм аллергенов.
Эозинофилы обладают способностью к фагоцитозу, захватыванию и поглощению чужеродных частиц и фрагментов разрушенных клеток. А ещё они участвуют в регуляции воспалительных процессов, а также процессах перестройки тканей, которые подверглись воздействию антигенов.
На что обращать внимание в бланке анализа?
1. Параметр «Относительное содержание эозинофилов» определяет долю эозинофилов относительно общего числа лейкоцитов. Референсные значения данного показателя составляют 1–5%. У детей до 5 лет данный показатель может быть на 1–2% выше.
2. Количество эозинофилов в 1 мл крови определяется показателем «Абсолютное содержание эозинофилов». Нормальное значение данного показателя для детей – 0,07 – 0, 65 х 10^9/мл.
При интерпретации результатов учитываются оба показателя. К примеру, одно только увеличение относительного содержания эозинофилов может быть обусловлено снижением доли других элементов лейкоцитарной формулы. При этом абсолютное содержание лейкоцитов будет находиться в пределах нормы.
Превышающие норму значения обоих показателей свидетельствуют об истинном повышении уровня эозинофилов в крови.
О чём говорит повышение эозинофилов в крови ребёнка?
Причинами повышения эозинофилов могут быть:
• паразитарные инфекции, в т. ч. гельминтозы;
• аллергические заболевания;
• аутоимунные заболевания (к примеру, эндокринной системы);
• приём лекарственных препаратов;
• гранулематозные процессы;
• лимфогранулематозные процессы (онкологическое заболевание лимфатической системы);
• злокачественные заболевания.
Схожие изменения показателей являются следствием разных причин. Поэтому при оценке результатов важно учитывать общее состояние здоровья ребёнка (жалобы, общую симптоматику, данные дополнительных лабораторных и других исследований). Интерпретировать результаты должен лечащий врач.
Роль и функции в организме
Эозинофилы как разновидность лейкоцитов ответственны за защиту от чужеродных агентов, в роли которых могут выступать микроорганизмы, химические вещества, токсины. Эозинофилы нередко называют клетками-чистильщиками, у которых есть особая задача. Они считаются наиболее чувствительными к паразитарным инфекциям и патологическим бактериям. Обычно они начинают свою работу после лимфоцитов и нейтрофилов. Их опция в этом случае — растворять остатки патогенных микроорганизмов.
Также эти клетки участвуют в реакции «антиген — антитело», за счет чего контролируют выделение гистамина, больше известного как вещество, вызывающее аллергию. Благодаря этому эозинофилы помогают снизить агрессивность ответа иммунной системы на чужеродные белки. Такие клетки крови также могут проникать через сосудистые стенки и передвигаться по тканям к очагу повреждения или воспаления.
Из числа менее известных зон ответственности эозинофилов — профилактика тромбообразования. При этом есть у них и обратная сторона. Эти клетки крови могут стать опасными, например, когда они связаны с патологическими изменениями. Такое бывает при болезни Леффлера. Это заболевание аллергического характера, когда в крови увеличивается число эозинофилов, а также в легких образуются инфильтраты, которые, впрочем, быстро исчезают.
Кровный интерес. Шесть наивных вопросов про анализы
Зачем организму нужны эозинофилы?
Каждая клеточка нашего организма выполняют свою роль. Сейчас речь пойдёт об эозинофилах.
Что собою представляют эозинофилы?
Все знают, что в нашем организме есть эритроциты (красные клетки крови) и лейкоциты (белые клетки крови).
Но мало кто знает, что лейкоциты подразделяются ещё на:
- клетки, содержащие гранулы в цитоплазме. К ним относятся базофилы, нейтрофилы, эозинофилы;
- клетки, не содержащие гранулы в цитоплазме. Представителями этой группы являются моноциты и лимфоциты.
Таким образом, эозинофилы – разновидность лейкоцитов, которые содержат в своём составе гранулы. Что же это за гранулы? Эти гранулы находятся в цитоплазме. Поэтому при окраске клеток именно они придают эозинофилам ярко-красный цвет.
Что содержат гранулы эозинофилов? Эозинофилы содержат ряд веществ, которые и обеспечивают выполнение их функций. К ним относятся:
- главный основной белок – способствует разрушению паразитов за счёт своего токсического действия;
- катионный белок эозинофилов – также обладает токсической активностью по отношению к гельминтам, подавляет синтез антител, помогает во взаимодействии с другими клетками;
- эозинофильная пероксидаза – способствует окислению веществ, в результате которого образуются активные формы кислорода. Они в свою очередь способны подвергать клетку гибели;
- нейротоксин эозинофилов – проявляет свою активность против вирусов, активируя клетки иммунной системы на развитие воспалительной реакции.
Помимо того, что у эозинофилов есть специфические гранулы, эти клетки способны вырабатывать различные сигнальные молекулы. Они называются цитокины. Они обеспечивают функционирование цитокинов в очаге воспаления, участие в активации работы иммунной системы.
Место синтеза
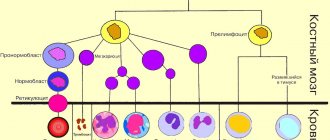
Все клетки крови созревают в костном мозге. Там же из универсальной клетки-предшественницы происходит созревание эозинофилов (рисунок 1).
Рис.1. Схема созревания эозинофилов.
В кровеносное русло выходит зрелая клетка – сегментоядерный эозинофил. Если же в крови обнаруживаются молодые формы, это может свидетельствовать об избыточном разрушении эозинофилов или о поступлении большого количества сигналов в костный мозг для стимуляции образования этих клеток.
В костный мозг пришёл сигнал о необходимости синтеза эозинофилов, и уже через 4 дня эти клетки ждут своей очереди для выхода в кровоток.
Циркулируют в крови эозинофилы лишь несколько часов, после чего уходят в ткани и стоят на страже порядка. В тканях они находятся около 10 – 12 дней.
Небольшое количество эозинофилов находится в тканях, которые граничат с окружающей средой, обеспечивая защиту нашему организму.
Какие функции выполняют эозинофилы?
Ранее уже звучало то, какие эффекты могут выполнять эозинофилы за счёт специфических гранул в цитоплазме. Но для того чтобы эозинофилы были активированы, то есть для высвобождения содержимого гранул, необходим какой-либо сигнал. В основном этим сигналом служит взаимодействие активаторов с рецепторами на поверхности эозинофилов.
Активатором могут быть антитела классов Е и G, система комплемента, активированная компонентами гельминта. Помимо прямого взаимодействия с поверхностью эозинофилов тучные клетки, например, могут вырабатывать фактор хемотаксиса – соединение, которое привлекает в это место эозинофилы.
Исходя из этого, к функциям эозинофилов относятся:
- участие в аллергической реакции. При аллергической реакции из базофилов и тучных клеток выделяется гистамин, который и определяет клинические симптомы гиперчувствительности. Эозинофилы мигрируют в эту зону и способствуют расщеплению гистамина;
- токсический эффект. Это биологическое действие может проявляться по отношению к гельминтам, патогенным агентам и др;
- обладая фагоцитарной активностью, способны уничтожать патологические клетки, однако у нейтрофилов эта способность выше;
- за счёт образования активных форм кислорода проявляют своё бактерицидное действие.
Основное, что нужно запомнить – эозинофилы участвуют в аллергических реакциях и борьбе с гельминтами.
Повышение показателя
Если число эозинофилов в крови человека увеличивается, то врачи говорят об эозинофилии. В числе основных причин того, почему может повышаться уровень таких клеток в крови, называют следующие:
- Паразиты;
- Опухоли;
- Коллагенозы;
- Аллергические реакции;
- Астма.
Для определения этого «топ-5» используют аббревиатуру ПОКАА. Реже причиной повышения данного показателя становятся:
- Острый лейкоз;
- Туберкулез;
- Ревматизм;
- Раздражение блуждающего нерва;
- ВСД;
- Гипотиреоз.
Выделяют и физиологические причины повышения количества клеток такого рода. В их числе — ночное время суток, зависимость от дня менструального цикла, применение ряда препаратов, излишек алкоголя или сладостей накануне сдачи анализа.
Вопрос-ответ Какой уровень эритроцитов считается нормальным?
Снижение показателя
Понижаются показатели эозинофилов в крови по ряду физиологических причин, в числе которых — тяжелая физическая работа, утреннее время суток, беременность. Если же показатели снижаются практически до нуля, причинами могут быть:
- Воспаление в организме;
- Состояние шока;
- Недавно перенесенная операция;
- Инфекция;
- Отравление;
- Использование гормональных средств;
- Любое снижение иммунитета.
Лечить изменение уровня эозинофилов не нужно. Достаточно устранить причину, вызывающую изменение параметра.
Причины повышенных эозинофилов
К причинам повышения эозинофилов относятся:
- В организме идет развитие какого-то аллергена. И именно повышение эозинофилов свидетельствует об этом. Как правило, у детей это причина одна из самых распространенных.
- Глисты. Нет ничего стыдного для родителей, если у маленького ребенка обнаружатся глисты. Ведь это дети, они все пробуют на вкус и тянут в рот каждую игрушку. Как бы мама и папа не старались воспитывать ребенка в чистоте, к сожалению, иногда это случается.
- Различные заболевания кожи. Это может быть как опрелость, так и лишай, который ребенок мог заразиться от уличного кота.
- Злокачественные опухоли. Это уже в более тяжелой форме заболевания.
- Нарушение работы сосудов и заболевание кровеносной системы.
- Недостаток в крови такого полезного вещества, как магний.