Причины возникновения арахноидита
Арахноидит возникает в результате перенесенных острых и хронических инфекций, воспалительных заболеваний придаточных пазух носа, хронических интоксикаций (алкоголь, свинец, мышьяк), травм (обычно в резидуальном периоде). Арахноидит может возникнуть также в результате реактивного воспаления при медленно растущих опухолях, энцефалите. Во многих случаях причина арахноидита остается невыясненной.
Морфологически при арахноидите определяются помутнение и утолщение паутинной оболочки, сопровождающееся в более тяжелых случаях и фибриноидными наложениями. В дальнейшем течении арахноидита возникают спайки между паутинной и сосудистой оболочкой, приводящие к нарушению циркуляции спинномозговой жидкости и образованию арахноидальных кист.
Арахноидит может возникать на почве острого или чаще хронического гнойного среднего отита (в результате маловирулентных микробов или токсинов), а также при осложнениях гнойного среднего отита — лабиринтите, петрозите, синустромбозе, как последствие излеченных гнойного менингита или абсцессов мозга и, наконец, может сочетаться с негнойным отогенным энцефалитом. Отогенный арахноидит в большинстве случаев локализуется в задней черепной ямке и значительно реже в средней. Течение арахноидита может быть острым, подострым и хроническим.
Арахноидиты делят на разлитые и ограниченные. Последние встречаются крайне редко. По существу речь идет о более грубых локальных изменениях на фоне разлитого процесса при арахноидите.
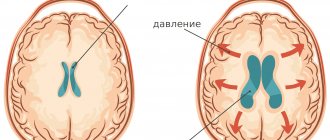
Нарушение нормальной циркуляции ликвора, приводящее к возникновению гидроцефалии, имеет в своей основе при арахноидите два механизма:
- нарушение оттока жидкости из желудочковой системы (окклюзионная гидроцефалия)
- нарушение всасывания жидкости через твердую мозговую оболочку при разлитом слипчивом процессе (арезорбтивная гидроцефалия)
ÐоÑледÑÑÐ²Ð¸Ñ Ð°ÑаÑноидиÑа
- ÐпилепÑиÑеÑкие пÑипадки.
- Снижение или Ð¿Ð¾Ð»Ð½Ð°Ñ ÑÑÑаÑа зÑениÑ. ÐÑо пÑоиÑÑÐ¾Ð´Ð¸Ñ Ð¿Ñи повÑеждении зÑиÑелÑнÑÑ Ð½ÐµÑвов.
- Снижение или Ð¿Ð¾Ð»Ð½Ð°Ñ ÑÑÑаÑа ÑлÑÑа. Такое оÑложнение Ñакже пÑоиÑÑÐ¾Ð´Ð¸Ñ Ð¸Ð·-за поÑÐ°Ð¶ÐµÐ½Ð¸Ñ Ð²Ð½ÑÑÑиÑеÑепнÑÑ Ð½ÐµÑвов.
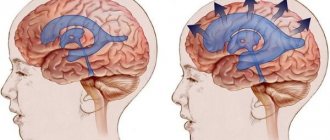
- ÐидÑоÑеÑалиÑ. ÐÑоÑвлÑеÑÑÑ ÐºÐ°Ðº паÑологиÑеÑкое накопление жидкоÑÑи в полÑÑаÑиÑÑ Ð³Ð¾Ð»Ð¾Ð²Ð½Ð¾Ð³Ð¾ мозга.
- ÐаÑÑÑение пÑиÑики. ÐогÑÑ Ð½Ð°Ð±Ð»ÑдаÑÑÑÑ Ð¿ÑиÑозÑ, невÑÐ¾Ð·Ñ (погÑаниÑнÑе ÑаÑÑÑÑойÑÑва пÑиÑики), ÑÑойкое изменение лиÑноÑÑи.
- ÐÑÑк мозга. ÐÑложнение в ÑезÑлÑÑаÑе ÑÑезмеÑного Ð½Ð°ÐºÐ¾Ð¿Ð»ÐµÐ½Ð¸Ñ Ð¶Ð¸Ð´ÐºÐ¾ÑÑи.
- ÐаÑалиÑи. ÐÑедÑÑавлÑÑÑ Ñобой ÑÑойкое оÑÑÑÑÑÑвие движениÑ. ÐаÑалиÑи могÑÑ Ð¿Ð¾ÑажаÑÑ ÑазлиÑнÑе облаÑÑи. ÐÑо завиÑÐ¸Ñ Ð¾Ñ Ñого, какой ÑÑаÑÑок мозга поÑажÑн.
- ÐиÑÑÑ. ХаÑакÑеÑизÑÑÑÑÑ Ð¾Ð±Ñазованием полоÑÑи, имеÑÑим ÑодеÑжимое.
- ÐбÑÑеÑÑÑ. ÐÑедÑÑавлÑÑÑ Ñобой огÑаниÑенное воÑпаление, ÑодеÑжаÑие в Ñебе гной. ÐеÑение ÑиÑÑÑгиÑеÑкое Ñ Ð¿Ñименением анÑибакÑеÑиалÑной ÑеÑапии.
Виды арахноидита
Арахноидит оболочек головного мозга (церебральный)
Церебральный арахноидит может локализоваться на наружной выпуклой (конвекситальной) поверхности мозга, его основании, в заднечерепной ямке. Клиническая картина арахноидита складывается из симптомов местного воздействия оболочечного поражения на мозг и расстройств ликвороциркуляции.
Частым проявлением церебральных арахноидитов являются головные боли гипертензивного или оболочечного характера.
Нормальная циркуляция спинномозговой жидкости (ликвора) по мозговым желудочкам может нарушаться при арахноидите оболочек головного мозга.
Арахноидиты конвекситальной поверхности головного мозга
Арахноидиты конвекситальной поверхности головного мозга чаще встречаются в передних отделах больших полушарий, в области центральных извилин. В связи с давлением на моторные и чувствительные центры могут возникнуть расстройства движения (моно- или гемипарезы) и чувствительности. Раздражение, а в случаях образования кисты и сдавление коры и подлежащих отделов мозга при арахноидите вызывают фокальные эпилептические припадки.
В тяжелых случаях могут возникнуть генерализованные судорожные приступы вплоть до развития эпилептического статуса. Важное значение для выявления локализации очага арахноидита имеют электроэнцефалография и МРТ головного мозга.
МРТ головного мозга в T2 режиме демонстрирует скопление спинномозговой жидкости в конвекситальном пространстве при церебральном арахноидите (указано стрелками).
Оптико-хиазмальный арахноидит
Чаще наблюдаются арахноидиты основания мозга. Наиболее частая локализация — хиазмальная область, что является причиной относительной частоты оптико-хиазмальных арахноидитов. Важность изучения этой формы арахноидита определяется вовлечением в процесс зрительных нервов и области их перекреста, что часто приводит к необратимой потере зрения. Среди этиологических факторов возникновения оптико-хиазмального арахноидита особое значение имеют инфекционные поражения придаточных пазух носа, ангина, сифилис, малярия, а также черепно-мозговая травма (сотрясение мозга, ушиб мозга).
В области хиазмы и внутричерепной части зрительных нервов при арахноидите образуются множественные спайки и кисты. В тяжелых случаях создается рубцовая оболочка вокруг хиазмы. Как правило, оптико-хиазмальный арахноидит не является строго локальным: менее интенсивные изменения обнаруживаются и в отдалении от основного очага. На зрительные нервы оказывают воздействие механические факторы (сдавление), а также переход на них воспалительного процесса и расстройство кровообращения (ишемия).
На зрительные нервы при оптико-хиазмальном арахноидите оказывают воздействие механические факторы (сдавление спайкам), а также переход на их миелиновую оболочку воспалительного процесса и расстройство кровообращения.
Оптико-хиазмальный арахноидит, как правило, развивается медленно. Сначала арахноидит захватывает один глаз, затем постепенно (через несколько недель или месяцев) вовлекается и другой. Медленное и часто одностороннее развитие оптико-хиазмального арахноидита помогает дифференцировать процесс от ретробульбарного неврита. Степень снижения зрения при оптико-хиазмальном арахноидите может быть различной — от понижения до полной слепоты. Часто в начале заболевания при оптико-хиазмальном арахноидите имеются боли кзади от глазных яблок.
Важнейшим подспорьем в диагностике оптико-хиазмального арахноидита является изучение полей зрения (периметрия) и глазного дна (офтальмоскопия). Поля зрения изменяются в зависимости от преимущественной локализации процесса. Наиболее типичны темпоральная гемианопсия (одно- или двусторонняя), наличие центральной скотомы (часто двусторонней), концентрическое сужение поля зрения.
Со стороны глазного дна в 60–65% случаев определяется атрофия зрительных нервов (первичная или вторичная, полная или частичная). У 10–13% заболевших обнаруживаются отёк дисков зрительных нервов. Проявления со стороны гипоталамической области, как правило, отсутствуют. Снимок турецкого седла также не выявляет патологии. При этой форме арахноидита основными являются очаговые (зрительные) симптомы, гипертензионные явления (внутричерепная гипертензия) выражены обычно умеренно.
Арахноидит оболочек головного мозга является следствием перенесённых травм или сопутствующих инфекционных заболеваний головного мозга и придаточных пазух носа.
Арахноидит задней черепной ямки
Арахноидит задней черепной ямки — наиболее часто встречающаяся форма среди церебральных арахноидитов. Клиническая картина арахноидита задней черепной ямки напоминает опухоли этой локализации и состоит из мозжечковых и стволовых симптомов. Поражение черепно-мозговых нервов (VIII, V и VII пар) наблюдается главным образом при локализации арахноидита в мостомозжечковом углу. Мозжечковые симптомы складываются из атаксии, асинергии адиадохокинеза. При этой локализации арахноидита выражены расстройства циркуляции ликвора.
Симптоматика арахноидита в задней черепной ямке зависит от характера процесса (спайки, киста), локализации, а также от сочетания арахноидита с гидроцефалией. Повышение внутричерепного давления при арахноидите может быть вызвано закрытием отверстий желудочков мозга (Люшка, Мажанди) за счет спаек, кист или как следствие раздражения мягких мозговых оболочек с гиперсекрецией ликвора (прежде всего в результате повышенной деятельности plexus chorioideus) и затруднением его абсорбции. При отсутствии резкого повышения внутричерепного давления арахноидит может длиться годами, с длительными ремиссиями. Нередко арахноидит протекает в виде арахноэнцефалита вследствие сопутствующих воспалительных изменений мозговой ткани и давления спаек, кист на мозг.
Острая форма арахноидита характеризуется главным образом симптомами повышения внутричерепного давления (резкая головная боль, преимущественно в области затылка, тошнота, рвота, головокружение, нередко застойные диски зрительных нервов, иногда брадикардия), пирамидные и очаговые симптомы часто отсутствуют или слабо выражены и непостоянны.
При подостром течении в неврологическом статусе на первый план выступают симптомы поражения задней черепной ямки (чаще всего мосто-мозжечкового пространства — боковой цистерны моста). Симптомы повышенного внутричерепного давления хотя и имеют место, но выражены меньше, а изредка почти и не определяются. Отмечаются парезы черепных нервов (V, VI, VII, VIII, реже IX и X и еще реже III и IV), чаще всего VIII пары, причем преобладают нарушения вестибулярной функции в сочетании с мозжечковыми симптомами.
Наряду с неустойчивостью в позе Ромберга — отклонением или падением в сторону пораженного уха, шаткой походкой, нарушениями указательной и пальце-носовой проб, адиадохокинезом, непостоянным спонтанным нистагмом (направленным в сторону больного уха или двусторонним) — отмечается частая дисгармоничность вестибулярных проб (например, выпадение калорической реакции при сохраненной вращательной). Иногда отмечается перемена направления нистагма, нистагм положения. Не все компоненты этого вестибуло-мозгового синдрома постоянны и четко выражены. Редки гомолатеральные пирамидные знаки и еще более редки гемипарезы конечностей. В ликворе изменения обычно сводятся к повышенному давлению, иногда слабо выраженному. Редко отмечается умеренный плеоцитоз или повышение содержания белка.
Весьма редко встречается арахноидит с другими локализациями в задней черепной ямке. Это изолированное поражение преддверноулиткового нерва во внутреннем слуховом проходе, без явлений гипертензии, предпонтинный арахноидит и арахноидит полушарий мозжечка с нарушениями статики и скудными мозжечковыми симптомами, с поражением тройничного нерва (предпонтинная форма), предмозжечковый арахноидит (передней поверхности одной из долей мозжечка) с частичной мозжечковой симптоматикой, лабиринтными явлениями, невозбудимостью при калорической и пониженной возбудимостью при вращательной пробе, латеробульбарный арахноидит с гипертензией, мозжечковым синдромом и поражением IX, X, XI черепных нервов (гомолатеральным), арахноидит заднего рваного отверстия с поражением IX, X и XI черепных нервов.
При отогенной гидроцефалии задней черепной ямки преобладают симптомы повышенного внутричерепного давления, при нормальном ликворе или «разжижении» его (бедность белками) при окклюзии отверстий Люшка и Мажанди гипертензия сочетается с психическими нарушениями, вестибулярными расстройствами, иногда эпилептиформными приступами.
При общей гидроцефалии со скоплением большого количества ликвора внутричерепное давление быстро повышается, появляются застойные соски зрительных нервов, понижается острота зрения. Такие кризы постепенно стабилизируются (несмотря на желудочковые и люмбальные пункции) и, если вовлекается продолговатый мозг, больной погибает.
Для дифференциальной диагностики с абсцессом мозга (мозжечка), опухолью мозга имеют значение клиническое течение, данные исследования ликвора. Все виды пневмографии при выраженном повышении внутричерепного давления противопоказаны.
При арахноидите задней черепной ямки быстро развивается картина окклюзионной гидроцефалии, клинически проявляющаяся головной болью, рвотой, головокружением. На глазном дне застойные соски зрительного нерва. В спинномозговой жидкости картина негрубой белково-клеточной диссоциации. На рентгенограмме черепа при арахноидите задней черепной ямки видны гипертензивные явления.
Тяжелым осложнением арахноидита задней черепной ямки является возникновение приступа острой окклюзии с вклиниванием миндалин мозжечка в большое затылочное отверстие, сдавливающих ствол мозга. Арахноидит задней черепной ямки может быть причиной и плохо поддающейся лечению невралгии тройничного нерва.
Арахноидит оболочек спинного мозга (спинальный)
Арахноидиты спинальные, помимо указанных выше причин, могут возникнуть при фурункулезе, гнойных абсцессах различной локализации. Клиническая картина кистозного ограниченного спинального арахноидита очень напоминает симптоматику экстрамедуллярной опухоли. Имеются корешковый синдром на уровне патологического процесса и проводниковые расстройства (двигательные и чувствительные). Арахноидит чаще локализуется по задней поверхности спинного мозга, на уровне грудных, поясничных сегментов, а также в области конского хвоста. Процесс распространяется обычно на несколько корешков, отличается изменчивостью нижней границы расстройств чувствительности.
В спинномозговой жидкости белково-клеточная диссоциация. Плеоцитоз встречается редко. Характерны миелографические данные — контрастное вещество задерживается в виде капель в области арахноидальных кист. Реже встречается диффузный спинальный арахноидит, вовлекающий в процесс большое количество корешков, но менее четко проявляющийся проводниковыми расстройствами. Спинальный арахноидит носит хронический характер.
Эпидемиология[править | править вики-текст]
Эволюция клинической концепции заболевания (выделение истинного клинически актуального арахноидита) заставила пересмотреть прежние представления о его распространенности. По-видимому, арахноидит составляет около 3—5% среди органических заболеваний нервной системы (Лобзин В. С., 1983). В два раза чаше встречается у мужчин. Отчетливо преобладают лица молодого возраста (до 40 лет). Гипердиагностика является основной причиной неоправданно большого количества больных церебральным арахноидитом, освидетельствованных в бюро медико-социальной экспертизы.[1]
Диагностика арахноидита
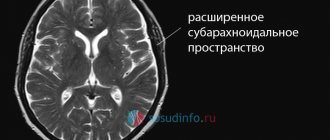
В диагностике арахноидита, помимо клинических и анамнестических данных, применяются и дополнительные методы исследований, в ocoбенности контрастная рентгенография и магнитно-резонансная томография головного или спинного мозга. При арахноидите выпуклой поверхности пневмоэнцефалография позволяет выявить как участки субарахноидального пространства, не проходимые для воздуха и жидкости, так и расширенные участки.
Магнитно-резонансная томография (МРТ) проводится при подозрении на арахноидит паутинной оболочки головного мозга.
Наряду с этим на стороне поражения арахноидитом иногда отмечается подтянутость боковых желудочков к коре и, таким образом, асимметрия и деформация желудочковой системы.
- При арахноидите основания мозга большое значение имеет обычная краниография, позволяющая во многих случаях установить гипертензионные проявления (пальцевые вдавления, усиление сосудистого рисунка, изменение формы турецкого седла и т. д.).
- Важное значение имеет исследование спинномозговой жидкости, позволяющее уточнить степень гидроцефалии, а также наличие ликвородинамического блока в субарахноидальном пространстве. Воспалительные изменения (плеоцитоз), как правило, не выражены.
- Электроэнцефалография имеет значение при локализации очага на выпуклой поверхности мозга (при очаговом кистозном процессе картина электроэнцефалограммы (ЭЭГ) близка к таковой при опухолях, однако чаще фиксируются диффузные изменения).
- Трудно переоценить значение исследования глазного дна и поля зрения при оптико-хиазмальных арахноидитах и при арахноидите заднечерепной ямки.
- Для диагностики спинальных арахноидитов важна миелография. Наибольшие трудности представляет отличие ограниченного арахноидита от опухоли.
- При арахноидите проводится МРТ головного или МРТ спинного мозга в режиме миелографии для уточнения локализации процесса и степени вовлечённости мозговой ткани и черепно-мозговых и спинальных нервов.
Необходимо при диагностике арахноидита принимать во внимание наличие в анамнезе острой и хронической инфекции, травмы, реже встречающиеся и менее интенсивные изменения на глазном дне и рентгенограмме черепа, течение процесса (непрерывное и с ремиссиями). При опухолях в области хиазмы больше, чем при арахноидите, выражены гипофизарномежуточные и другие неврологические симптомы. При опухолях задней черепной ямки и спинного мозга имеются более грубые проводниковые расстройства.
Увеличенные боковые желудочке на МРТ головного мозга при гидроцефалии с арахноидитом оболочек головного мозга.
Особенности[править | править вики-текст]
Источник раздела:
Основы китайской медицины
[1]
С клинической позиции важно различать два патогенетических варианта церебрального арахноидита (Акимов Г. А., Команденко Н, И., 1978; Лобзин В. С., 1983):
- Истинный (актуальный) арахноидит: активный спаечный процесс аутоиммунной природы, протекающий с образованием антител к оболочкам мозга, продуктивными изменениями в виде гиперплазии арахноэндотелия, приводящий к гибели ячей и облитерации ликвороносных каналов в субарахноидальном пространстве. Характерна диффузность поражения оболочек с вовлечением молекулярного слоя коры, иногда эпендимы желудочков, хореоидного сплетения. Течение хронически прогредиентное и интермиттирующее.
- Резидуальное состояние после нейроинфекции или черепно-мозговой травмы с исходом в облитерацию, фиброз оболочек (обычно ограниченной распространенности), с образованием сращений и кист на месте некроза. Имеет место полный или частичный регресс симптомов острого периода (исключение — эпилептические припадки). Прогредиентность, как правило, отсутствует.
Классификация[править | править вики-текст]
Источник раздела:
Основы китайской медицины
[1]
В зависимости от преимущественной локализации выделяют арахноидит:
- конвекситальный;
- базилярный (в частности, оптико-хиазмальный, интерпедункулярный);
- задней черепной ямки (в частности, мостомозжечкового угла, большой цистерны).
Вместе с тем подобная рубрификация не всегда возможна в связи с диффузностью спаечного процесса.
С учетом патоморфологических особенностей целесообразно различать слипчивый и слипчиво-кистозный арахноидит.
Этиология и патогенез[править | править вики-текст]
Источник раздела:
Основы китайской медицины
[1]
Заболевание полиэтиологично. Основные причины: грипп и другие вирусные инфекции, хронический тонзиллит, риносинуситы, отиты, черепно-мозговая травма. В целом инфекция является причиной заболевания у 55—60% больных, закрытая черепно-мозговая травма — у 30%, у 10—15 % определенно судить об этиологическом факторе трудно (Пиль Б. Н., 1977; Лобзин В. С., 1983).
Наиболее частая причина инфекционного арахноидита — грипп. Арахноидит развивается в сроки от 3—5 месяцев до года и более после перенесенного гриппа, что объясняется временем, необходимым для осуществления аутоиммунного процесса.
Риносинусогенная этиология достоверно устанавливается в 13% всех церебральных арахноидитов (Гущин А. Н., 1995). Заболевание развивается медленно, обычно на фоне обострения риносинусита. После закрытой черепно-мозговой травмы светлый промежуток также длителен (чаще от 6 месяцев до 1,5—2 лет). Тяжесть травмы не играет решающей роли, хотя чаще спаечный оболочечный процесс формируется после ушиба мозга, травматического субарахноидального кровоизлияния. Основной патогенетический фактор — образование антител к антигенам поврежденных оболочек и мозговой ткани.
Принципы лечения[править | править вики-текст]
Источник раздела:
Основы китайской медицины
[1]
- Должно проводиться в стационаре после диагностики с использованием дополнительных методов и заключения об истинном (актуальном) арахноидите.
- Определяется этиологией (наличие очага инфекции), преимущественной локализацией и активностью спаечного процесса.
- Повторность курсов и длительность медикаментозной терапии: глюкокортикоиды (преднизолон) в дозе 60 мг в день в течение 2 недель;
- рассасывающая (биохиноль, пирогенал, румалон, лидаза и др.);
- дегидратационная (при повышенном внутричерепном давлении);
- антигистаминная, антиаллергическая;
- стимулирующая метаболические процессы в мозге (ноотропы, церебролизин и др.);
- корригирующая сопутствующие психические нарушения (транквилизаторы, седативные препараты, антидепрессанты);
- противоэпилептические средства (с учетом характера эпилептических припадков).