Синонимы:
- дисциркуляторная энцефалопатия,
- хроническая ишемия мозга,
- медленно прогрессирующее нарушение мозгового кровообращения,
- хроническая ишемическая болезнь мозга,
- цереброваскулярная недостаточность,
- сосудистая энцефалопатия,
- атеросклеротическая энцефалопатия,
- гипертоническая энцефалопатия,
- атеросклеротическая ангиоэнцефалопатия,
- сосудистый (атеросклеротический) паркинсонизм,
- сосудистая (поздняя) эпилепсия,
- сосудистая деменция.
Наиболее широко в отечественную неврологическую практику вошёл термин «дисциркуляторная энцефалопатия», сохраняющий своё значение и на сегодняшний день.
Недостаточность мозгового кровообращения в вертебрально-базилярном бассейне
Одной из частых причин возникновения головокружения является недостаточность мозгового кровообращения в вертебрально-базилярном бассейне (ВББ), которая может протекать в виде хронической ишемии, преходящих нарушений мозгового кровообращения или в виде инсультов.
Патогенез
Основными причинами ишемических изменений при данной патологии являются факторы, ограничивающие приток крови в вертебрально-базилярную систему или же способствующие избыточному оттоку из нее в другие сосудистые бассейны. Патогенез недостаточности мозгового кровообращения в ВББ может охватывать крайне широкий спектр изменений. Наряду с патологией сосудов вертебрально-базиллярной системы (стенозы и окклюзии) вследствие атеросклероза, большое значение имеют экстравазальные факторы. Например, возможен тромбоз позвоночной артерии, обусловленный диссекцией артерии при хлыстовой или иной травме шеи, неадекватных мануальных манипуляциях на шейном отделе позвоночника.
| Аномалия Киммерли |
К числу других причин относятся также патологические извитости, врожденные нарушения развития в виде гипо- и аплазии позвоночной артерии, аномалия Киммерли. При наличии последней при повороте головы происходят перегиб и компрессия позвоночной артерии с ее возможной травматизацией.
Также значимое влияние на кровоток в вертебрально-базилярном бассейне могут оказывать такие патологические состояния, как аномалия Клиппеля-Фейля-Шпренгеля, незаращение задней дужки атланта, седловидная гиперплазия боковых масс атланта, недоразвитие суставных отростков шейных позвонков, шейные ребра, “steal”-синдром (подключично-позвоночное обкрадывание) и ряд других. Кроме того, часто возникает закупорка сосудов тромбом, сформировавшимся и мигрировавшим в бассейн позвоночной или базилярной артерии из полости сердца.
Необходимо, однако, отметить, что большинство из перечисленных факторов значимы именно для острой сосудистой катастрофы, манифестирующей головокружением, – преходящих нарушений мозгового кровообращения или инсультов. Системного головокружения (т.е., когда у человека возникает ощущение падения, перемещения в пространстве, что сопровождается тошнотой и рвотой) при хронической недостаточности мозгового кровообращения не бывает никогда, а под несистемным чаще всего маскируется тревога, депрессия, ортостатическая гипотензия, метаболические расстройства (гипо-, гипергликемия), лекарственное головокружение, нарушения внимания, зрения и пр., которые требуют адекватной диагностики и лечения.
Клинические проявления
Ядром клинической картины при преходящих нарушениях мозгового кровообращения в вертебрально-базилярном бассейне являются эпизоды головокружения, часто сопровождающиеся тошнотой, рвотой, неустойчивостью при ходьбе и стоянии, шумом, ощущением заложенности в ушах, вегетативными расстройствами в виде профузного пота, тахикардии, побледнения или же наоборот покраснения кожи лица, длительностью от нескольких минут до нескольких часов. Также могут наблюдаться нарушения слуха (преимущественно снижение) и зрения («мушки» перед глазами, «затуманивание зрения», “нечеткость картины”). Крайне драматичными для больных являются внезапные падения без потери сознания («дроп-атаки», синдром Унтерхарншайдта), представляющие собой острое нарушение кровообращения в ретикулярной формации ствола мозга и возникающие обычно при резких поворотах или запрокидывании головы.
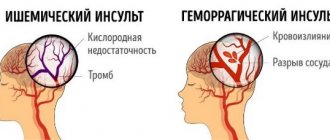
Инсульты в вертебрально-базилярном бассейне характеризуются быстрым началом (от появления первых симптомов до их максимального развития проходит не более 5 мин, обычно менее 2 мин), а также следующей неврологической симптоматикой:
- двигательные нарушения: слабость, неловкость движений или паралич конечностей;
- расстройства чувствительности: потеря чувствительности или парестезии конечностей и лица;
- нарушение зрения в виде двоения, выпадения полей зрения;
- нарушение равновесия, неустойчивость
- нарушение глотания и четкости речи.
Особой формой острого нарушения мозгового кровообращения в ВББ является инсульт “лучника” (bowhunter’s stroke), связанный с механической компрессией позвоночной артерии на уровне шейного отдела позвоночника при крайнем повороте головы в сторону.
Механическая компрессия позвоночной артерии на уровне шейного отдела позвоночника, лежащая в основе развития инсульта “лучника”.
Механизм развития такого инсульта объясняется натяжением артерии при повороте головы, сопровождающимся надрывом интимы сосуда (диссекцией) особенно у больных с патологическими изменениями артерий.
Диагностика
При диагностике недостаточности мозгового кровообращения в ВББ необходимо учитывать, что симптомы заболевания зачастую неспецифичны и могут быть следствием другой неврологической или иной патологии, что требует тщательного сбора жалоб пациента, изучения анамнеза заболевания, физикального и инструментального обследований для выявления главной причины его развития. Ведущую роль в диагностике клинически значимых изменений кровотока в вертебрально-базилярном бассейне в настоящее время играют нейровизуализационные методы исследования головного мозга (МРТ и КТ), а также ультразвуковая допплерография и дуплексное сканирование с ЦДК, позволяющие неинвазивно и сравнительно дешево оценить структуру и проходимость сосудистого русла.
Важно отметить, что дифференциальная диагностика между головокружением, вызванным поражением мозжечка и/или ствола головного мозга (центрального) и возникающим при нарушении функции вестибулярного аппарата или вестибулярного нерва (периферического), не всегда проста. С одной стороны очень часто за инсульт принимаются такие состояния как доброкачественное пароксизмальное позиционное головокружение, в то же самое время иногда пациенты с острой сосудистой недостаточностью в ВББ ошибочно проходят лечение по поводу “шейного остеохондроза c вестибулопатическим синдромом” у мануальных терапевтов и остеопатов с развитием соответствующих осложнений.
Лечение
В случае остро возникшего неврологического дефицита (альтернирующих синдромов, мозжечковой недостаточности, «негативных» скотом и т. д.) пациент должен быть в экстренном порядке госпитализирован в региональный сосудистый центр или неврологическое отделение для исключения инсульта в ВББ. При его подтверждении лечение производится согласно актуальным в настоящее время руководствам и рекомендациям.
При головокружении на фоне хронической недостаточности мозгового кровообращения в ВББ основное внимание уделяется препаратам, улучшающим кровообращение головного мозга за счет вазодилатирующего и реопозитивного действия (винпоцетин, циннаризин, бетагистин и др.). Большое значение имеет адекватная коррекция артериального давления, профилактика тромбообразования при различных нарушениях сердечного ритма.
← Назад
Причины хронической недостаточности мозгового кровообращения:
Основные:
- атеросклероз;
- артериальная гипертензия.
Дополнительные:
- болезни сердца с признаками хронической недостаточности кровообращения;
- нарушения сердечного ритма;
- аномалии сосудов, наследственные ангиопатии;
- венозная патология;
- компрессия сосудов;
- артериальная гипотензия;
- церебральный амилоидоз;
- сахарный диабет;
- васкулиты;
- заболевания крови.
Для адекватной работы мозга необходим высокий уровень кровоснабжения. Головной мозг, масса которого составляет 2,0-2,5% массы тела, потребляет 20% циркулирующей в организме крови. Величина мозгового кровотока в полушариях составляет 50 мл на 100 грамм в минуту, потребление глюкозы составляет 30 мкмоль на 100 грамм в минуту, а в сером веществе эти величины в 3-4 раза выше, чем в белом. В условиях покоя потребление мозгом кислорода составляет 4 мл на 100 грамм в минуту, что соответствует 20% всего кислорода, поступающего в организм. С возрастом и при наличии патологических изменений величина мозгового кровотока снижается, что играет решающую роль в развитии и нарастании хронической недостаточности мозгового кровообращения.
Наличие головной боли, головокружения, снижения памяти, нарушения сна, появление шума в голове, звона в ушах, нечёткости зрения, общей слабости, повышенной утомляемости, снижения работоспособности и эмоциональной лабильности – эти симптомы чаще всего просто «информируют» человека об усталости. Только при подтверждении сосудистого генеза «астенического синдрома» и выявлении очаговой неврологической симптоматики устанавливают диагноз «дисциркуляторная энцефалопатия».
Основой клинической картины дисциркуляторной энцефалопатии в настоящее время признаны когнитивные (познавательные) нарушения. При хроническом нарушении мозгового кровообращения следует отметить обратную зависимость между наличием жалоб, особенно отражающих способность к познавательной деятельности (память, внимание), и степенью выраженности хронической недостаточности: чем больше страдают когнитивные (познавательные) функции, тем меньше жалоб. Параллельно развиваются эмоциональные расстройства (эмоциональная лабильность, инертность, отсутствие эмоциональной реакции, потеря интересов), разнообразные «двигательные нарушения» (расстройства ходьбы и равновесия).
Современные представления о хронической недостаточности мозгового кровообращения
В свою очередь, показатель распространенности деменции составляет 5–10% среди лиц старше 60 лет [3]. Исходя из приведенных данных, можно сделать вывод, что 0,5–2,5% пожилых людей страдают сосудистой деменцией. Число лиц с сосудистыми когнитивными расстройствами, не достигающими выраженности деменции, предположительно, в 2–3 раза больше, чем число страдающих сосудистой деменцией [3, 4]. Таким образом, распространенность ХНМК может достигать до 10% лиц старше 60 лет.
В отечественной неврологической практике используется несколько синонимичных диагностических формулировок для обозначения ХНМК:
- дисциркуляторная энцефалопатия (ДЭП);
- хроническая ишемия головного мозга;
- гипертоническая энцефалопатия;
- хроническая сосудистая мозговая недостаточность;
- хроническая цереброваскулярная недостаточность;
- хроническая цереброваскулярная болезнь;
- ишемическая болезнь мозга.
Все приведенные выше диагностические формулировки можно рассматривать как синонимы, которые обозначают клинический синдром, развивающийся при хроническом прогрессирующем неинсультном поражении головного мозга. Столь значительное разнообразие диагноcтических формулировок отражает историю изучения ХНМК, эволюцию взглядов на эту проблему и отсутствие на сегодняшний день единого взгляда на патогенетические механизмы и клинику ХНМК.
Термин «дисциркуляторная энцефалопатия» был предложен в 1958 г. выдающимися отечественными неврологами профессорами Г.Э. Максудовым и В.М. Коганом [5]. Под этим термином было предложено понимать хроническое прогрессирующее диффузное поражение головного мозга в результате хронической ишемии и гипоксии, которое проявляется прогрессирующими когнитивными и другими неврологическими расстройствами. В 1985 г. данный термин был включен в отечественную классификацию сосудистых заболеваний головного мозга, принятую на пленуме Всесоюзного общества неврологов (рис. 1) [6].
Развитие методов нейровизуализации в конце ХХ – начале ХХI в. заставило подвергнуть определенной ревизии представление о патогенетических механизмах развития клинического синдрома ДЭП. Было показано, что наряду с хронической ишемией и гипоксией, которая приводит к развитию диффузных изменений белого вещества (лейкоареоз (ЛА)), существенный вклад в развитие ДЭП также вносят повторные острые нарушения мозгового кровообращения без клиники инсульта – так называемые «немые» инфаркты. Они развиваются бессимптомно или с минимальной, стертой или атипичной симптоматикой, которая не позволяет распознать инсульт. Однако в последующем накопление объема повреждения мозга в результате повторных «немых» инфарктов способствует дальнейшему прогрессированию ДЭП [7, 8].
В связи с новыми представлениями о механизмах формирования ДЭП в 2001 г. академиком РАН, профессором Н.Н. Яхно была предложена новая редакция дефиниции ДЭП: «дисциркуляторная энцефалопатия – это синдром различной этиологии, проявляющийся прогрессирующими неврологическими, нейропсихологическими и психическими расстройствами, который развивается в результате повторных острых нарушений мозгового кровообращения и/или хронической недостаточности мозгового кровообращения» [9]. Приведенное определение наглядно демонстрирует предпочтительность термина «дисциркуляторная энцефалопатия (допускаются различные патогенетические механизмы сосудистого поражения головного мозга), перед термином «хроническая ишемия мозга» (имеется в виду наличие одного механизма поражения головного мозга).
Этиология и патогенез ДЭП
ДЭП – не самостоятельное заболевание, а осложнение разнообразных сердечно-сосудистых заболеваний. Список причин ХНМК повторяет список причин инсультов (табл. 1). На практике чаще всего ХНМК развивается в результате длительно существующей неконтролируемой артериальной гипертензии, атеросклероза церебральных артерий и фибрилляции предсердий с повторяющейся микротромбоэмболией в головной мозг.
Общность этиологических факторов обусловливает высокую коморбидность ДЭП и инсультов. Как правило, пациенты с ДЭП имеют инсульты в анамнезе, а пациенты, перенесшие инсульт, страдают также ДЭП. При наличии инсульта в анамнезе диагноз ДЭП правомерен в том случае, если инсульт не может объяснить всей имеющейся у пациента симптоматики и при исключении иного сопутствующего заболевания (например, нейродегенеративного).
Можно выделить 3 основных патогенетических механизма формирования хронического прогрессирующего неинсультного сосудистого поражения головного мозга при ДЭП [8–11]:
- повторные острые нарушения мозгового кровообращения без клиники инсульта («немые» инфаркты или «немые» кровоизлияния);
- ЛА;
- вторичная церебральная атрофия.
Как правило, «немые» инфаркты имеют небольшой объем, т. е. относятся к категории лакунарных инфарктов (менее 10–15 мм в диаметре). Единичный лакунарный инфаркт может оставаться бессимптомным. Однако при повторных лакунарных инфарктах (что часто наблюдается при отсутствии адекватного лечения артериальной гипертензии) накопление объема повреждения головного мозга приводит к формированию неврологической симптоматики. При этом данная симптоматика будет формироваться постепенно – как хроническое сосудистое поражение головного мозга [7, 8].
Характер неврологических симптомов при повторных лакунарных инфарктах определяется их локализацией. Вследствие анатомо-физиологических особенностей сосудистой системы головного мозга чаще всего лакунарные инфаркты обнаруживаются в подкорковых базальных ганглиях, внутренней капсуле, мосту и мозжечке [7, 8].
Поражение подкорковых базальных ганглиев (полосатые тела, таламус) в результате лакунарных инфарктов ведет к вторичной дисфункции лобных долей головного мозга. Это объясняется наличием тесной функциональной связи между лобной корой и подкорковыми образованиями. Поэтому нарушение взаимодействия между указанными областями приводит к вторичной дисфункции лобной коры. Клинический анализ неврологической и нейропсихологической симптоматики, которая наблюдается на начальных стадиях ХНМК, неоспоримо свидетельствует о ее связи с нарушением функционирования лобных долей головного мозга [8–11].
Под ЛА принято понимать весьма распространенные в пожилом возрасте изменения плотности и анатомического строения белого вещества головного мозга, которые часто ассоциированы с сосудистыми заболеваниями. При этом макроскопически определяется побледнение определенных участков белого вещества головного мозга, а микроскопически – демиелинизация, глиоз и расширение периваскулярных пространств (криблюры) [8, 10–13].
Патогенетические механизмы развития ЛА остаются не до конца изученными. Предполагается, что важную роль в этом играет эндотелиальная дисфункция, которая приводит к повышению проницаемости стенки сосудов микроциркуляторного русла. В результате нарушается гематоэнцефалический барьер, происходит пропотевание плазмы крови в паренхиму головного мозга, формируется хронический отек определенных отделов белого вещества (в первую очередь перивентрикулярных), который со временем может приводить к вторичным морфологическим изменениям. Считается также, что большое значение для возникновения ЛА имеют повторные эпизоды транзиторной локальной ишемии головного мозга без формирования инфаркта мозга (так называемые «незавершенные» инфаркты) [8, 10–13].
ЛА приводит к нарушению связи между различными корковыми, а также между корковыми и подкорковыми структурами (феномен разобщения). В результате разобщения в наибольшей степени страдают лобные доли головного мозга, что связано с их физиологической ролью. Дело в том, что функцией передних отделов мозга является управление познавательной деятельностью и поведением. При отсутствии связи с другими отделами мозга данная функция не может быть осуществлена [10, 11].
Церебральная атрофия – закономерный итог поражения белого вещества при хронической недостаточности кровоснабжения головного мозга. Она развивается по механизму так называемой «валеровской дегенерации»: разобщение лобных долей с остальными отделами мозга приводит к снижению активности нейронов передних отделов мозга. По общим физиологическим законам в функционально неактивных (а следовательно, «не нужных» мозгу нейронах) запускается процесс генетически запрограммированной гибели (апоптоза), который и приводит к церебральной корковой атрофии. При этом максимальная выраженность атрофического процесса наблюдается в передних отделах головного мозга. При нейровизуализации это проявляется непропорциональным расширением в данной области субарахноидальных пространств [14, 15].
Клиническая картина ДЭП
Клиническая картина ДЭП весьма вариабельна. Однако в подавляющем большинстве случаев в клинике доминируют неврологические, эмоциональные и когнитивные дисфункции лобных долей головного мозга, что отражает патогенетические основы и локализацию патологического процесса при ДЭП. Наиболее часто наблюдаются разнообразные сочетания когнитивных расстройств, депрессии и/или апатии и нарушений постуральной устойчивости, равновесия и походки [10, 11, 16, 17].
Традиционно выделяют 3 стадии ДЭП [9]:
I стадия. Характеризуется так называемыми субъективными неврологическими симптомами: головной болью, головокружением, шумом в ушах или голове, повышенной утомляемостью, нарушением сна, забывчивостью. Объективно выявляется «рассеянная» неврологическая симптоматика в виде повышения и/или асимметрии сухожильных рефлексов, легкой дискоординации, нистагма, интенционного тремора и др. Ранее предполагалась, что в основе клинических симптомов на данной стадии лежит нарушение функции нейронов в результате хронической ишемии и гипоксии без формирования структурного дефекта. Однако развитие методов нейровизуализации убедительно показало, что в реальности структурные изменения предшествуют нарушению функции: достаточно длительное время сосудистое поражение головного мозга может оставаться бессимптомным. В настоящее время распространено представление о том, что в основе субъективных неврологических симптомов I стадии ДЭП лежат эмоциональные нарушения, связанные с лобной дисфункцией: так называемая сосудистая депрессия или эмоциональная лабильность [17–20].
На II стадии ДЭП субъективные неврологические симптомы утрачивают свою актуальность, снижается критика и в то же время формируется более отчетливая объективная неврологическая симптоматика. Может развиваться 1 или несколько из следующих неврологических синдромов [9]:
- умеренные когнитивные нарушения (табл. 2);
- псевдобульбарный;
- нарушения походки и равновесия (лобная дисбазия);
- амиостатический;
- пирамидный.
На III стадии ДЭП отмечается сочетание нескольких из указанных выше неврологических синдромов, когнитивные нарушения достигают выраженности деменции, присоединяются тазовые расстройства [2, 9].
Диагностика и дифференциальная диагностика ДЭП
Для диагностики синдрома ДЭП необходимы наличие когнитивных нарушений и другой характерной неврологической симптоматики, базисного сосудистого заболевания и доказательства причинно-следственной связи между сосудистым заболеванием и поражением ЦНС (табл. 3).
Одним из существенных доказательств сосудистой природы поражения головного мозга являются характерные особенности когнитивного статуса. При ДЭП, по крайней мере на начальных ее стадиях, нарушения памяти отсутствуют или представлены в небольшой степени. На первый план в структуре когнитивных расстройств выходят нарушения управляющих лобных функций в виде снижения активности психической деятельности, нарушения планирования, когнитивной инертности и недостаточности контроля [16, 22, 23]. Для выявления указанных нарушений следует использовать специфические «лобные» нейропсихологические тесты. В частности, «лобные» тесты включены в Монреальскую шкалу когнитивных нарушений (Мока-тест). Международное научное сообщество в настоящее время рекомендует использовать их для скрининга недементных сосудистых когнитивных расстройств [24].
Непростой, но актуальной клинической задачей является дифференциальный диагноз между сосудистыми и первично-дегенеративными когнитивными расстройствами, поскольку ДЭП и нейродегенеративный процесс представляют собой самые распространенные причины когнитивных нарушений у пожилых людей. В основе дифференциального диагноза лежит анализ нейропсихологических особенностей и неврологической симптоматики. Как уже указывалось выше, при ДЭП преобладают нарушения «лобных» управляющих функций, в то время как при нейродегенеративном процессе – нарушения памяти. В неврологическом статусе при ДЭП выявляются псевдобульбарный, амиостатический синдромы, нарушения равновесия и ходьбы. При первичных дегенеративных когнитивных расстройствах очаговая неврологическая симптоматика отсутствует вплоть до стадии тяжелой деменции [2, 9, 17, 22, 23].
Для дифференциального диагноза ДЭП и нейродегенеративного процесса, а также выявления сочетанных форм используется модифицированная шкала Хачинского (табл. 4) [25].
Надежной верификацией диагноза ДЭП является нейровизуализация – компьютерная, рентгеновская или, предпочтительнее, магнитно-резонансная томография. Данный метод исследования позволяет визуализировать последствия перенесенных острых нарушений головного мозга и ЛА [10, 11]. Наличие этих изменений – неоспоримое доказательство сосудистого поражения головного мозга. Однако даже при наличии доказанного сосудистого церебрального поражения клиническая симптоматика может вызываться разными причинами. Так, не менее 15% деменций в пожилом возрасте относятся к так называемой «смешанной» деменции, когда цереброваскулярная недостаточность сочетается с болезнью Альцгеймера. Столь частое сочетание сосудистого и дегенеративного поражения головного мозга объясняется общими факторами риска и патогенетическими механизмами [26].
Лечение ДЭП
ДЭП не является самостоятельной нозологической формой. Это полиэтиологический синдром, который может осложнять течение различных сердечно-сосудистых заболеваний, например, артериальной гипертензии, церебрального атеросклероза и др. Лечение ДЭП в первую очередь должно быть направлено на основное заболевание. Только оптимальный контроль всех имеющихся факторов риска нарушений мозгового кровообращения позволяет приостановить или замедлить прогрессирование недостаточности мозгового кровообращения. Лечение базисного сосудистого заболевания составляет, таким образом, этиотропную терапию ДЭП. Обычно она повторяет мероприятия по вторичной профилактике инсульта и включает антигипертензивную, антитромбоцитарную, или антикоагулянтную, и гиполипидемическую терапию, методы сосудистой хирургии.
Патогенетическая терапия ДЭП должна быть направлена на оптимизацию мозгового кровотока и создание нейрометаболической защиты головного мозга от ишемии и гипоксии.
В повседневной практике чаще всего используются вазоактивные препараты, воздействующие на церебральную микроциркуляцию. К таким препаратам относятся:
- ингибиторы фосфодиэстеразы: пентоксифиллин (Вазонит®), винпоцетин, аминофиллин, стандартный экстракт листьев гинкго двулопастного и др. Фермент фосфодиэстераза участвует в метаболизме циклического аденозинмонофосфата. Увеличение его содержания в гладкомышечных клетках сосудистой стенки в результате снижения активности фосфодиэстеразы ведет к их расслаблению и увеличению просвета сосудов;
- блокаторы кальциевых каналов – циннаризин, нимодипин, дилтиазем также обладают вазодилатирующим эффектом, в основе которого лежит уменьшение содержания внутриклеточного кальция в гладкомышечных клетках сосудистой стенки;
- блокаторы α2-адренорецепторов: ницерголин, пирибедил, α-дигидроэргокриптин. Данные препараты устраняют сосудосуживающее действие медиаторов симпатической нервной системы – адреналина и норадреналина, а также (за счет действия на церебральные пресинаптические рецепторы) увеличивает активность норадренергической медиации в головном мозге.
Эффективным вазоактивным препаратом, который хорошо зарекомендовал себя в многолетней клинической практике, является пентоксифиллин (Вазонит®, , Австрия). Данный препарат представляет собой производное метилксантина, который обладает способностью эффективно ингибировать фосфодиэстеразы 4-го типа в гладкомышечных клетках сосудистой стенки и форменных элементах крови. Применение Вазонита приводит к расширению церебральных сосудов небольшого калибра. При этом, по экспериментальным данным, в наибольшей степени препарат воздействует на пораженные сосуды в ишемизированных отделах головного мозга. Поэтому назначение Вазонита не вызывает эффекта «обкрадывания». Помимо этого, ингибирование фосфодиэстеразы в форменных элементах крови уменьшает агрегационную активность тромбоцитов и эритроцитов, способствует увеличению деформируемости тромбоцитов и эритроцитов и снижению вязкости крови [27–30].
Лекарственная форма Вазонита – таблетки пролонгированного действия, что позволяет принимать их 2 р./сут – утром и вечером. При этом нет ночных перерывов в лечении, т. е. «перекрываются» полные сутки при 2-кратном приеме.
Пентоксифиллин может назначаться как внутрь, так и внутривенно с достаточно широким диапазоном доз. Тем не менее рекомендуется назначать пентоксифиллин в таблетках по 600 мг (пролонгированная форма) 2 р./сут с едой.
Эффект пентоксифиллина может наступать в промежутке от 2-й до 4-й нед., но лечение должно продолжаться как минимум 8 нед. [31].
Высокая эффективность пентоксифиллина была продемонстрирована как в многочисленных клинических исследованиях, так и в многолетней повседневной клинической практике. Так, в исследовании А.Н. Бойко и соавт. пентоксифиллин назначался 55 пациентам с последствиями нетяжелого инсульта. На фоне данной терапии было отмечено достоверное улучшение памяти, внимания и других когнитивных функций [27].
В 1980–1990-е гг. в европейских странах было проведено более 20 рандомизированных двойных слепых плацебо-контролируемых исследований. Их результаты убедительно показали, что использование пентоксифиллина у пациентов с сосудистой деменцией и менее тяжелыми когнитивными нарушениями сопровождается достоверным улучшением когнитивных функций, а также регрессом других неврологических расстройств. При этом терапия пентоксифиллином способствовала клинически значимому уменьшению выраженности когнитивных и других неврологических расстройств как при ХНМК, так и при деменции, развившейся в результате повторных острых нарушений мозгового кровообращения [28–30].
За длительное время практического применения пентоксифиллин показал высокий профиль безопасности и хорошую переносимость, в т. ч. у пациентов пожилого возраста. Препарат не оказывает негативного влияния на жизненно важные функции и крайне редко вызывает побочные эффекты [28–30].
В отечественной практике вазоактивные препараты принято назначать курсами по 2–3 мес. 1–2 р./год. Однако в последнее время обсуждается целесообразность и более длительной сосудистой терапии.
Широко применяется при ДЭП также нейрометаболическая терапия. Целями данного вида лечения являются создание нейрометаболической защиты головного мозга от ишемии и гипоксии, а также стимуляция репаративных процессов в головном мозге. К препаратам нейрометаболического действия относятся пирацетам, этилметилгидроксипиридина сукцинат, холина альфосцерат, цитиколин и др.
Метаболическая терапия проводится курсами 1–2 р./год. Патогенетически оправданным и целесообразным является сочетанное проведение вазоактивной и метаболической терапии.
В заключение следует подчеркнуть, что воздействие и на причину, и на основные симптомы ДЭП, несомненно, будет способствовать как замедлению прогрессирования ДЭП, так и регрессу уже имеющейся симптоматики и, в конечном итоге, повышению качества жизни пациентов и их родственников.
Диагностика и лечение хронической недостаточности мозгового кровообращения
В статье указаны наиболее распространенные причины сосудистых когнитивных нарушений, их характерные проявления. Отмечается, что сосудистые когнитивные нарушения нередко сочетаются с эмоциональными расстройствами. Обсуждаются методы диагностики, лечения и профилактики сосудистых когнитивных нарушений. На примере холина альфосцерата рассматривается возможность применения препаратов нейрометаболического действия при хронической недостаточности мозгового кровообращения.
Рис. 1. Механизм формирования симптомов дисциркуляторной энцефалопатии
Рис. 2. Монреальская шкала оценки когнитивных функций. Тестовый листок
Таблица 1. Показатели когнитивных функций у 23 больных дисциркуляторной энцефалопатией на фоне лечения Церетоном (M ± m, баллы)
Рис. 3. Динамика основных клинических показателей на фоне лечения по данным краткой шкалы оценки психического статуса (КШОПС) и визуальной аналоговой шкалы (ВАШ)
Рис. 4. Оценка результатов лечения пациентом и врачом
Рис. 5. Показатели уровня тревоги и депрессии по госпитальной шкале тревоги и депрессии у пациентов на момент начала и окончания курса лечения Церетоном
Таблица 2. Динамика изучавшихся показателей на фоне проводимого лечения (M ± m, баллы)
Рис. 6. Показатели качества жизни у пациентов на момент начала и окончания курса лечения Церетоном по опроснику SF-36
Введение
В настоящее время обращаемость пациентов с сосудистыми заболеваниями головного мозга, в том числе инсультом и хронической недостаточностью кровоснабжения головного мозга, является чрезвычайно актуальной проблемой не только для неврологов, но и кардиологов, терапевтов и врачей других специальностей.
Хроническая сосудистая мозговая недостаточность – одна из основных причин развития когнитивных нарушений и деменции, а также инвалидизации в пожилом возрасте. Общепризнано, что кардинальным клиническим признаком хронического сосудистого поражения головного мозга являются сосудистые когнитивные нарушения. Сосудистые когнитивные нарушения представляют собой нарушения когнитивных функций различной степени выраженности, которые формируются вследствие инсульта и/или длительно существующей хронической недостаточности мозгового кровообращения. В структуре сосудистых когнитивных нарушений выделяют легкие и умеренные когнитивные расстройства, сосудистую деменцию, которая представляет вторую по частоте (после болезни Альцгеймера) причину приобретенного слабоумия.
В отечественной неврологической практике синдром хронического сосудистого прогрессирующего поражения головного мозга обозначается различными терминами: дисциркуляторная энцефалопатия, хроническая ишемия мозга и др. Обычно дисциркуляторная энцефалопатия первой стадии соответствует легким когнитивным нарушениям, дисциркуляторная энцефалопатия второй стадии – умеренным когнитивным нарушениям, дисциркуляторная энцефалопатия третьей стадии – сосудистой деменции.
Этиология и патогенез
Наиболее распространенными причинами сосудистых когнитивных нарушений являются церебральный атеросклероз, артериальная гипертензия, заболевания сердечно-сосудистой системы с высоким риском эмболии в головной мозг (например, фибрилляция предсердий, патология клапанов сердца, ишемическая болезнь сердца), сахарный диабет.
Из-за некоторых анатомо-физиологических особенностей церебрального кровообращения существуют более и менее уязвимые для ишемического поражения отделы головного мозга. Физиологически в наиболее неблагоприятном положении находятся глубинные структуры: подкорковые серые узлы и перивентрикулярное белое вещество больших полушарий. По статистике, именно здесь раньше и чаще всего формируются очаговые и диффузные изменения вещества мозга, связанные с ишемическим повреждением [1–4].
Глубинные отделы церебрального белого вещества находятся на границе каротидного и верте-брально-базилярного бассейнов (водораздельная зона), поэтому страдают при поражении магистральных артерий головы, например в результате атеросклероза. Микроангиопатия пенетрирующих артерий вследствие длительно существующей неконтролируемой артериальной гипертензии, сахарного диабета или других заболеваний, поражающих сосуды небольшого калибра, также приводит к поражению вышеуказанных отделов. Таким образом, следствием поражения как крупных, так и мелких сосудов может быть страдание подкорковых структур и глубинных отделов белого вещества головного мозга. В результате формируется феномен разобщения – нарушение связи между корковыми и подкорковыми отделами головного мозга. Феномен разобщения обусловливает основные клинические проявления дисциркуляторной энцефалопатии, в основе которых лежит в первую очередь дисфункция лобных долей головного мозга. Это связано с особой психофизиологической ролью лобных долей, которая осуществляет планирование и контроль когнитивной деятельности и произвольного поведения. Нарушение связи с другими церебральными структурами значительно затрудняет осуществление этой функции (рис. 1) [2, 5–7].
Клиническая картина
Признаком сосудистых когнитивных нарушений считается выходящее за рамки возрастной нормы снижение когнитивных функций на фоне цереброваскулярного заболевания. При этом необходимо убедиться в наличии причинно-следственной связи между когнитивными расстройствами и сосудистым поражением головного мозга. Несмотря на весьма вариабельную клиническую картину, сосудистые когнитивные нарушения в подавляющем большинстве случаев представлены нарушением так называемых управляющих функций головного мозга (планирование, контроль) в сочетании со зрительно-пространственными и мягкими мнестическими расстройствами. Обычно сосудистые когнитивные нарушения сочетаются с изменениями в эмоционально-поведенческой сфере в виде снижения фона настроения, лабильности аффекта, депрессии [8–10].
На стадии легких когнитивных нарушений снижается темп познавательной деятельности, ухудшается концентрация внимания, возникают эпизодическая забывчивость, повышенная утомляемость при умственных нагрузках. Для диагностики легких когнитивных расстройств необходимо подробное нейропсихологическое исследование. Простые скрининговые методики, такие как краткая шкала оценки психического статуса, тест рисования часов, батарея лобных тестов, как правило, не выявляют нарушений [11, 12].
Об умеренных когнитивных нарушениях говорит их более стойкий и определенный характер. При этом нарушения памяти и других когнитивных функций явно выходят за рамки возрастной нормы, но не лишают пациента независимости в повседневной жизни, то есть не достигают выраженности деменции [8, 9, 10]. Наиболее характерны нарушения планирования и контроля познавательной деятельности и поведения, а также способности к обобщению и вынесению умозаключений. Указанные расстройства отражают дисфункцию передних отделов головного мозга. В типичных случаях память страдает мягко по типу трудностей воспроизведения информации при сохранной способности к запоминанию. Память о событиях жизни остается в основном сохранной. В отсутствие инсультов не свойственны нарушения речи (афазия) [1, 6, 8–10, 13–15].
Сосудистая деменция – крайнее проявление сосудистой когнитивной недостаточности – развивается обычно спустя много лет от начала патологического процесса. На трансформацию умеренных когнитивных нарушений в деменцию указывает формирование зависимости пациента от посторонней помощи по причине когнитивной недостаточности. О наличии такой зависимости свидетельствуют в частности невозможность или значительные трудности самостоятельного взаимодействия больного с врачом, когда пациент не может точно рассказать историю заболевания, не выполняет рекомендаций врача из-за забывчивости или других когнитивных расстройств [10, 16].
Как уже говорилось выше, до формирования сосудистой деменции, а нередко и на стадии легкой деменции, наличие когнитивных нарушений может быть неочевидным при рутинном сборе жалоб и анамнеза. Для объективизации когнитивного статуса при работе с пожилыми пациентами с артериальной гипертензией, церебральным атеросклерозом и другими сосудистыми заболеваниями следует применять нейропсихологические методики. В качестве простейшей скрининговой методики используется тест Mini-Cog, который представляет собой пробу на запоминание трех слов в комбинации с тестом рисования часов [17]. Следует оговориться, что данная методика малоинформативна при легких и умеренных когнитивных расстройствах. Для более точной оценки когнитивного статуса в этих случаях в настоящее время активно позиционируется монреальская шкала оценки когнитивных функций (Montreal Cognitive Assessment), которая содержит пробы на управляющие функции головного мозга (тест связи цифр и букв, реакцию выбора), память, ориентировку, рисование геометрических фигур и др. (рис. 2).
Эмоциональные нарушения
Весьма часто сосудистые когнитивные нарушения сочетаются с эмоциональными расстройствами в виде сосудистой депрессии, эмоциональной лабильности, снижения мотивации и апатии. Депрессия при сосудистых когнитивных нарушениях носит органический характер и связана с функциональной изоляцией лобных долей головного мозга вследствие феномена разобщения (см. выше). Сами пациенты редко жалуются на подавленность или снижение фона настроения. Наиболее характерный симптом – болезненная фиксация на неприятных соматических ощущениях, которые нельзя полностью объяснить имеющимися заболеваниями. Типичны жалобы на головные боли, боли в спине, суставах, внутренних органах, головокружение, шум и звон в голове. Сосудистая депрессия характеризуется затяжным течением, плохо откликается на проводимую антидепрессивную терапию [6, 11, 16].
Другой характерный вид сосудистых эмоциональных нарушений – эмоциональная лабильность, которая представляет собой быструю смену настроения, склонность к эксплозивным реакциям. Отмечаются эпизоды безудержного плача, которые возникают по незначительному поводу, раздражительность и агрессивность по отношению к окружающим лицам [6, 11, 16].
У больных со сформированным синдромом сосудистой деменции чаще наблюдается такое эмоциональное расстройство, как апатия. Она проявляется снижением мотивации и самостоятельных побуждений к какой-либо активности. Больные утрачивают интерес к своим прежним увлечениям, большую часть времени ничего не делают или заняты малопродуктивной деятельностью [1, 11].
Диагностика
Для диагностики сосудистых когнитивных нарушений необходимо тщательно изучить анамнез заболевания, оценить неврологический статус, применить нейропсихологические и инструментальные методы исследования (прежде всего нейровизуализации). Важно отметить, что необходимым условием правильной диагностики является получение убедительных доказательств причинно-следственной связи между неврологическими и когнитивными симптомами и цереброваскулярной патологией.
Важную роль в обследовании пациентов и установлении сосудистой природы симптомов играют методы нейровизуализации: компьютерная рентгеновская или, что предпочтительнее, магнитно-резонансная томография головного мозга. Данный метод исследования позволяет визуализировать последствия перенесенных острых нарушений головного мозга и диффузные изменения белого вещества (лейкоареоз). Наличие этих изменений подтверждает сосудистую природу поражения головного мозга [10, 13, 15].
Лечение
Лечение пациентов с хронической недостаточностью мозгового кровообращения должно быть направлено на профилактику инсульта и прогрессирования хронической цереброваскулярной патологии, улучшение когнитивных функций. Выбор конкретного лекарственного средства определяется тяжестью и характером симптомов, наличием у пациента сопутствующих заболеваний, переносимостью препаратов [18, 19].
Для профилактики острых нарушений мозгового кровообращения необходима своевременная коррекция известных факторов риска инсультов (низкая физическая активность, ожирение, курение, злоупотребление алкоголем), лечение артериальной гипертензии, ишемической болезни сердца, сахарного диабета. Одним из наиболее эффективных направлений профилактики инсульта признана нормализация артериального давления. Однако следует с осторожностью корригировать артериальное давление у пациентов с выраженным стенозом или окклюзией хотя бы одной внечерепной или внутричерепной церебральной артерии. При обнаружении гемодинамически значимого стеноза церебральных артерий целесообразно проконсультироваться с сосудистым хирургом для решения вопроса об оперативном лечении.
Для вторичной профилактики инсульта у больных, перенесших транзиторную ишемическую атаку или острое нарушение мозгового кровообращения некардиоэмболического генеза, рекомендовано назначение антитромбоцитарной терапии. К таким препаратам относится ацетилсалициловая кислота в дозе 75–300 мг/сут или клопидогрел в дозе 75 мг/сут.
При перенесенных кардиоэмболических острых нарушениях мозгового кровообращения, фибрилляции предсердий, клапанных пороках сердца применяют пероральные антикоагулянты. Препаратом выбора долгое время был варфарин. Данный препарат назначают в дозе от 2,5 до 10 мг/сут под контролем международного нормализованного отношения (оно должно находиться в диапазоне от 2 до 3). В настоящее время также активно используются новые пероральные антикоагулянты, не требующие контроля международного нормализованного отношения (дабигатран, ривароксабан, апиксабан).
С целью коррекции дислипидемии назначаются препараты из группы статинов.
При депрессии у пациентов с хронической сосудистой мозговой недостаточностью показано проведение психотерапии и применение антидепрессантов. При этом следует воздерживаться от назначения препаратов с холинолитическими свойствами (например, трициклических антидепрессантов), которые могут оказывать негативное влияние на когнитивный статус. Для улучшения когнитивных функций на стадии сосудистой деменции могут быть использованы ингибиторы ацетилхолинэстеразы (донепизил, галантамин, ривастигмин) и/или блокатор глютаминовых рецепторов мемантин. Важную роль в поддержании когнитивных функций также играют систематические упражнения по тренировке памяти и внимания (когнитивный тренинг) [14, 19, 20].
Для лечения хронической недостаточности мозгового кровообращения активно используются препараты нейрометаболического действия. Препаратом выбора может быть холина альфосцерат (Церетон), который имеет высокий уровень доказательности, безопасности и хорошую переносимость. Особенностью терапии Церетоном является быстрое наступление эффекта как субъективно (в течение первой недели), так и объективно (через две – четыре недели). При этом восстановление холинергической нейротрансмиссии на фоне применения Церетона приводит не только к редукции неврологических и когнитивных нарушений, но и к снижению симптомов тревоги и депрессии, а также повышению качества жизни пациентов.
Церетон – соединение, содержащее в своем составе 40,5% защищенного холина, обладающего электрической нейтральностью. Механизм действия препарата основан на том, что при попадании в организм под действием ферментов происходит его расщепление на холин и глицерофосфат. Получившийся холин электрически нейтрален, благодаря чему проникает через гематоэнцефалический барьер и попадает в головной мозг, где служит основой для образования ацетилхолина. Дефицит последнего в головном мозге имеет патогенетическое значение при нейродегенеративных и сосудистых заболеваниях, сопровождающихся снижением памяти и других когнитивных функций. Холин стимулирует синтез ацетилхолина в головном мозге, улучшает передачу нервных импульсов в холинергических нейронах. Глицерофосфат, будучи предшественником фосфолипидов мембраны нейронов, стимулирует образование фосфатидилхолина, который восстанавливает фосфолипидный состав мембран нейронов и улучшает их пластичность [20, 21].
Клиническая эффективность и переносимость холина альфосцерата при дисциркуляторной энцефалопатии изучались в нескольких клинических исследованиях.
L. Parnetti и соавт. [22] анализируют результаты 13 клинических исследований холина альфосцерата, в том числе с использованием двойного слепого метода, в которых принимало участие в общей сложности 1570 пациентов с болезнью Альцгеймера или сосудистой деменцией. На фоне проводимой терапии было отмечено достоверное улучшение когнитивных функций (памяти, внимания) и эмоционального состояния (уменьшение раздражительности, эмоциональной лабильности), уменьшение выраженности общей слабости и головокружения. Исследуемый препарат был безопасен и хорошо переносился пожилыми пациентами.
Об эффективности холина альфосцерата при постинсультных когнитивных нарушениях сообщается в исследовании S.G. Barbagallo и соавт. [23]. В результате длительного наблюдения было показано улучшение когнитивных функций и других показателей неврологического статуса. Достоверное улучшение когнитивных функций было выявлено у 71% из 2044 пациентов, участвовавших в исследовании. Была также отмечена хорошая переносимость препарата и низкая частота побочных эффектов.
Эффективность применения Церетона при дисциркуляторной энцефалопатии изучалась в работе Л.П. Пономаревой и соавт. [24]. В исследование были включены 23 пациента с дисциркуляторной энцефалопатией первой и второй стадии (средний возраст 60 ± 1,2 года) с умеренными когнитивными нарушениями. Больные дисциркуляторной энцефалопатией получали гипотензивную терапию (n = 20), антиагреганты (n = 23), статины (n = 20). Терапия Церетоном проводилась по следующей схеме: 1000 мг внутривенно ежедневно в течение десяти дней. Прием других нейрометаболических или вазоактивных средств был исключен. В результате у всех 23 пациентов с дисциркуляторной энцефалопатией была зафиксирована положительная динамика неврологического статуса и когнитивных функций (табл. 1). Практически все больные отметили хорошую переносимость препарата.
Т.Н. Батышева и соавт. провели исследование по оценке эффективности применения Церетона у больных с умеренными когнитивными расстройствами сосудистого генеза [25]. Авторы в амбулаторных условиях наблюдали 46 больных (19 мужчин и 27 женщин) в возрасте от 39 до 59 лет (в среднем 43,8 ± 7,2 года) с умеренными когнитивными расстройствами сосудистого генеза. Церетон вводили в дозе 1000 мг/сут внутримышечно на протяжении 15 дней. Отмечены хорошая переносимость препарата, субъективное улучшение состояния пациентов, статистически значимое улучшение показателей когнитивных функций, оцениваемых с помощью краткой шкалы оценки психического статуса (прирост в среднем составил 1,5 балла) (табл. 2, рис. 3 и 4).
И.Д. Стулин и соавт. представили результаты открытого несравнительного исследования эффективности приема Церетона у 25 больных дисциркуляторной энцефалопатией первой и второй стадии [26]. Всем пациентам вводили Церетон в дозе 1000 мг/сут внутривенно капельно в течение пяти дней, затем внутримышечно в течение еще десяти дней. У всех пациентов оценивался неврологический статус, выраженность когнитивных и эмоциональных нарушений. Выполнялись компьютерная или магнитно-резонансная томография головного мозга, дуплексное сканирование брахиоцефальных артерий, транскраниальная допплерография и электроэнцефалография. В результате лечения было отмечено улучшение самочувствия, нормализовался ночной сон, снизился уровень тревожности, уменьшилась выраженность очаговой неврологической симптоматики. К третьей неделе лечения отмечались статистически значимое улучшение показателей памяти, тенденция к улучшению показателей внимания и скорости выполнения тестов. При повторном проведении электроэнцефалографии у 14 больных наблюдалась положительная динамика биоэлектрической активности головного мозга в виде уменьшения представленности медленных волн и увеличения представленности альфа-ритма.
Имеются данные об эффективности холина альфосцерата при болезни Альцгеймера, сочетающейся с цереброваскулярным заболеванием. В настоящее время проводится двойное слепое многоцентровое исследование ASCOMALVA. Предварительные результаты исследования основаны на анализе данных наблюдения на протяжении 12 месяцев 91 пациента в возрасте от 56 до 91 года, средний возраст 75 ± 10 лет. Методом рандомизации пациентов распределяли в группы лечения комбинацией донепизила и холина альфосцерата или монотерапии донепизилом. Динамика симптомов анализировалась на третий, шестой, девятый и 12-й месяц лечения. Оценивались когнитивные функции, повседневная деятельность пациента и выраженность поведенческих нарушений. В результате было установлено, что использование комбинации донепезила и холина альфосцерата имеет преимущества по сравнению с монотерапией донепизилом [27].
Н.В. Пизова исследовала влияние Церетона не только на когнитивные функции, но и на показатели качества жизни (специфический опросник для оценки качества жизни пациента – Short Form-36), а также на уровень тревоги и депрессии с помощью госпитальной шкалы тревоги и депрессии (Hospital Anxiety and Depression Scale) [28]. 25 пациентам с умеренными когнитивными нарушениями сосудистой этиологии Церетон назначался в дозе 1000 мг в 200 мл физиологического раствора в течение 15 дней, а затем лечение продолжали амбулаторно в дозе 400 мг (одна капсула) три раза в день в течение трех месяцев. На фоне терапии было отмечено снижение выраженности когнитивных нарушений и другой неврологической симптоматики и умеренных когнитивных расстройств: сумма баллов по краткой шкале оценки психического статуса (Mini-Mental State Examination) выросла с 25,6 до 28,7. Отмечены также статистически значимые снижения выраженности тревоги и депрессии и значительное улучшение качества жизни пациентов. Субъективно терапевтический эффект определялся уже на первой неделе (с пятого-шестого дня), а с 15-го дня фиксировался с помощью объективных методов исследования (рис. 5 и 6).
Рекомендуется начинать лечение Церетоном с инъекций по 1000 мг/сут в течение 15 дней, затем переходить на пероральный прием по одной капсуле (400 мг) три раза в день в течение шести месяцев. Этот курс позволяет добиться достоверных и стабильных клинических результатов. Однако надо учитывать, что дисциркуляторная энцефалопатия является хроническим заболеванием с прогредиентным течением особенно в ряде случаев (сочетание дисциркуляторной энцефалопатии с артериальной гипертензией, ишемической болезнью сердца, сахарным диабетом). По этой причине для улучшения прогноза сосудистых когнитивных нарушений можно рекомендовать повторение инъекционных курсов три-четыре раза в год и постоянный прием капсул Церетона в промежутке между курсами инъекций.
Заключение
Таким образом, своевременная диагностика заболевания, устранение имеющихся факторов сосудистого риска могут существенно улучшить прогноз сосудистых когнитивных нарушений, на длительное время сохранив трудоспособность пациентов. Терапию собственно сосудистых когнитивных нарушений необходимо начинать сразу с момента их выявления. Это позволит существенно замедлить динамику их развития и повысить качество жизни пациента.