Диффузный токсический зоб (ДТЗ, болезнь Грейвса-Базедова) – аутоиммунное заболевание, характеризующееся стойкой патологической гиперсекрецией гормонов щитовидной железы и, как правило, диффузно увеличенной щитовидной железой (ЩЖ).
Зоб – патологическое увеличение ЩЖ, без уточнения ее функционального состояния. Нормальный объем ЩЖ, определяемый с помощью УЗИ, у мужчин не должен превышать 25 мл, у женщин 18 мл. Пальпация ЩЖ, являясь основным методом клинического исследования ЩЖ, не позволяет определить ее объем и самостоятельного значения для диагностики зоба не имеет.
Тиреотоксикоз – это не болезнь, а клинический синдром, вызванный стойкой патологической гиперсекрецией гормонов щитовидной железы. Термин гипертиреоз означает повышение функциональной активности щитовидной железы, которая может быть патологическим (тиреотоксикоз) и физиологическим (например при беременности). Тяжесть тиреотоксикоза оценивают по клинической картине и наличию осложнений, связанных с заболеванием (мерцательная аритмия, дистрофические изменения внутренних органов, тиреотоксический психоз и т.д.).
Причиной ДТЗ является дефект иммунной системы, приводящей к образованию антител, которые стимулируют продукцию избыточного количества гормонов щитовидной железы.
Антитела – это белки, которые вырабатывают клетки иммунной системы – лимфоциты. Эти антитела способны соединяться с рецепторами ТТГ (гормон, который в норме регулирует функцию ЩЖ) и, как волк в овечьей шкуре, бесконтрольно стимулировать выработку тиреоидных гормонов. Щитовидная железа просто «не понимает», кто ее стимулирует. Отсюда они получили название – антитела к рецепторам ТТГ (АТрТТГ).
У 50% родственников пациента ДТЗ выявляют циркулирующие антитела. Иногда встречается сочетание с другими аутоиммунными заболеваниями (хронической надпочечниковой недостаточностью, сахарным диабетом 1 типа и т.д.). Женщины болеют в 5-10 раз чаще мужчин. Как правило, ДТЗ манифестирует в молодом и среднем возрасте.
Когда нужно сдавать анализ Оценка функции щитовидной железы?
1. Сниженный или повышенный уровень ТТГ;
2. Контрольное исследование при выявленном диффузном токсическом зобе (1,5 — 2 года 1 — 3 раза в месяц);
3. Зоб;
4. Клиническая картина гипотиреоза или тиреотоксикоза.
1. Диагностика субклинических стадий первичного гипо- и гипертиреоза. Состояния, связанные с задержкой умственного и полового развития у детей, сердечными аритмиями, миопатией, идиопатической гипотермией, депрессией, алопецией, бесплодием, аменореей, импотенцией и снижением либидо, гиперпролактинемией;
2. Зоб;
3. Мониторинг заместительной терапии при первичном гипотиреозе;
4. Скрининг беременных в I триместре для выявления скрытого гипотиреоза, потенциально опасного для плода;
5. Контроль состояния при выявленном гипотиреозе (пожизненно 1-2 раза/год);
6. Контроль состояния при выявленном диффузном токсическом зобе (в течение 1,5-2 лет 1-3 раза/месяц).
Дифференциальная диагностика заболеваний щитовидной железы;
2. Контрольное исследование при изолированном Т3-токсикозе.
«Щитовидные» причины «беспокойного» сердца
Когда сердце «не на месте», речь обычно о переживаниях психологического характера. Но, если сердце колотится по поводу, и без — причина состояния уже не только в эмоциях, а первыми в списке «сердечных провокаторов» значатся гормоны щитовидной железы.
Заставит побеспокоиться не только сердце
Аритмия – это группа нарушений сердечного ритма, имеющих приступообразный характер и способных возникать как после нагрузки, так и в состоянии покоя.
Во время такого «приступа» сердце начинает биться быстрее или с перебоями, а минутный объем крови, проходящий через сердце в норме, значительно снижается. «Падает» артериальное давление. А пациенты в такие моменты могут ощущать одышку, головные боли, головокружение и даже терять сознание.
Причины такой патологии могут скрывать в дефектах проводящей системы самого сердца, изменении объема и реологических свойств крови (например, при обезвоживании или анемии) или избытке гормонов щитовидной железы.
При этом, Т4 (или тироксин) заставляет «понервничать» не только сердце, ведь гормон является стимулятором абсолютно всех обменных, энергетических и восстановительных процессов в организме. А среди распространенных симптомов гипертиреоза:
- общее возбуждение и суетливость,
- немотивированное беспокойство и раздражительность,
- бессонница,
- истощение на фоне нормального питания,
- повышение температуры тела,
- потливость, даже при нормальной температуре в помещении,
- повышенная жажда учащенное мочеиспускание,
- повышение давления,
- покраснение кожи и выпадение волос,
- нарушения пищеварения спастического характера (боль в животе, диарея, запоры и другие)
- и другие.
Симптомы нарастают незаметно, при этом с каждым разом демонстрируя все большую устойчивость к стандартным схемам лечения.
Что же касается сердца, то:
- при легкой степени гипертиреоза частота сердечных сокращений во время «приступа» обычно не превышает 100 ударов/минуту;
- при средней степени тяжести – в среднем, 120-140;
- а тяжелая форма патологии сопровождается тахикардией выше 140 ударов.
Такая аритмия, как уже отмечалось, устойчива к действию обычных «сердечных» препаратов. И, в отсутствии, коррекции тиреоидных («щитовидных») гормонов может привести к развитию фибрилляции и остановке сердца.
Когда тироксина бывает много
Гипертиреоз, или избыток гормонов щитовидной железы, может быть следствием:
- чрезмерной самостоятельной активности железы (диффузный токсический или узловой зоб, передозировка йодсодержащих препаратов)
- или переизбытком гормона гипофиза ТТТ, контролирующего активность железы.
В первом случае причина избыточного производства гормонов может быть как в самих тиреоцитах (клетки щитовидной железы), так и стимулирующих антителах. А вот втором – в большинстве случаев, в патологии гипофиза.
Выявить же точную причину заболевания можно только с помощью анализов крови, УЗИ железы (с биопсией в некоторых случаях), а также КТ или МРТ, при необходимости.
Когда пора к эндокринологу
Наличие аритмии наряду с несколькими из перечисленных симптомов – весомый повод проверить «здоровье» щитовидной железы. И в этом случае понадобиться:
- анализ крови на ТТГ,
- и свободные,
- а также антител к рецепторам ТТГ.
Снижение ТТГ, даже на фоне еще нормальных или слегка повышенных Т4 и Т3, говорит о скрытом (субклиническом гипертиреозе); а при значимом превышении ими нормативных пределов – о клинической форме (требующей немедленного лечения) форме болезни.
Повышение же Т4 и Т3 одновременно с ТТГ – признак патологии гипофиза.
Выявление антител при наличии симптомов – свидетельствует в пользу болезни Грейвса.
Гипотиреоз и сердце
Врач-кардиолог кардиологического отделения №2 Суботка Т.А.
Поражение сердца при гипотиреозе обусловлено уменьшением содержания гормонов щитовидной железы в организме, которое может протекать как первичный процесс или возникнуть в результате хирургического лечения заболеваний щитовидной железы (тотальная или субтотальная резекция) либо лечения радиоактивным йодом. В этих случаях значительно подавляется активность обменных процессов в сердечной мышце, снижается работа сердца.
Наиболее тяжело протекает поражение сердца при первичном гипотиреозе. Снижается интенсивность окислительного фосфорилирования, замедляется синтез белка, уменьшается поглощение кислорода в миокарде. Развивающиеся нарушения приводят к снижению сократительной способности миокарда, связанной с нарушением функции сократительных белков. При гипотиреозе достаточно часто развивается анемия, усугубляющая течение МКД.
Клиническая картина и диагностика. Больные жалуются на одышку, связанную с минимальной физической нагрузкой, отеки на лице, ногах. Боли в области сердца возникают менее чем в 50% случаев. Характерно наличие общих проявлений гипотиреоза: мышечной слабости, гиподинамии, психической заторможенности, сонливости. Границы сердца значительно смещены за счет отека миокарда, наличия жидкости в полости перикарда. Тоны сердца глухие, деятельность ритмичная, характерны брадикардия, малый медленный пульс.
В связи с нарушением липидного обмена, возникающим при гипотиреозе, достаточно сложно проводить дифференциальную диагностику с ИБС, особенно на фоне наличия болевого синдрома стенокардического характера. При проведении дифференциальной диагностики этих состояний надо учитывать следующие признаки:
Проявления при гипотиреозе характеризуются:
- болями в области сердца по типу кардиалгий
- отрицательными результатами нагрузочных тестов
- наличием синусовой брадикардии;
- отсутствием акроцианоза;
- локализацией отеков на лице и голенях
- отсутствием ямок при надавливании в области отека
- отсутствием увеличения печени, застойных явлений в легких, сердечной астма (на начальных этапах болезни)
- низким поглощением йода-131;
- снижением содержание в крови тироидных гормонов;
- положительный результат дает заместительная гормональная терапия.
Лечение. Проводится на фоне заместительной гормональной терапии тиреоидными гормонами при тщательном подборе и контроле дозы. Неадекватные дозы могут провоцировать приступы стенокардии, утяжелять явления недостаточности кровообращения.
Виды тахикардии
Тахикардия как таковая делится на две группы:
- физиологическая, которая не считается патологией и бывает следствием физических нагрузок, а также встречается у детей-дошкольников, а затем и у подростков в период изменения гормонального фона. Кроме того, эту «безопасную» тахикардию могут вызывать и некоторые внешние факторы помимо физнагрузок – стрессы, эмоциональное возбуждение, жара, кофе, алкоголь, некоторые лекарства, резкие смены положения тела и др. Во всех этих случаях в кровь выбрасывается некоторое количество адреналина, что и служит «спусковым механизмом» для учащения сокращений сердца;
- патологическая тахикардия – это уже заболевание, причем оно может быть связано не обязательно с сердечно-сосудистой, но и с другими системами организма. Такая тахикардия при несвоевременном выявлении приводит к различным органическим патологиям, в том числе и касающимся сердечно-сосудистой системы – инфарктам, инсультам.
Патологическая форма заболевания тоже делится на виды в зависимости от частей сердца, «ускоряющих» его работу – предсердий (предсердная тахикардия) и желудочков (желудочковая тахикардия). Подвид желудочковой тахикардии – синусовая тахикардия.
Журнал «Медицина неотложных состояний» 1(2) 2006
Патология сердца нередко является ведущей в клинике заболеваний щитовидной железы, сопровождающихся ее дисфункцией (гипо- или гипертиреоз), часто приводит к утрате трудоспособности, снижению качества жизни. Значимость тиреоидной патологии особенно повышается при ее сочетании с другими заболеваниями внутренних органов и прежде всего с сердечно-сосудистыми нарушениями (гипертоническая болезнь, кардиосклероз, пороки сердца, аритмии), течение которых она утяжеляет.
Среди основных сердечно-сосудистых проявлений у больных с тиреотоксическим сердцем выделяют тахикардию, которая встречается у 42-73% больных. Второе место по частоте занимает фибрилляция предсердий (ФП) — она регистрируется у 9-23% больных с тиреотоксикозом (в общей популяции — в 0,4-1% случаев). Помимо указанных расстройств сердечного ритма, встречаются также экстрасистолии (5-7%), пароксизмальная тахикардия (0,2-3,3%) и трепетание предсердий (в 1,4% случаев). Частота ФП увеличивается с возрастом, достигая после 60 лет 25-67%, чаще встречается среди мужчин, а также при наличии Т3-тиреотоксикоза.
Большая частота возникновения фибрилляции и трепетания предсердий, с которыми встречаются в своей практике кардиологи и эндокринологи, привела к обоснованной рекомендации рабочей группы по нарушению сердечного ритма Ассоциации кардиологов Украины (2005) проводить оценку функции щитовидной железы у всех больных с впервые выявленными ФП/ТП, а также при трудном контроле частоты ритма желудочков и применении кордарона.
В начале заболевания диффузным токсическим зобом (ДТЗ) ФП носит пароксизмальный характер, однако в дальнейшем, при длительном течении данного заболевания и формировании метаболической кардиомиопатии, переходит в постоянную форму, особенно у пожилых больных при наличии сопутствующей кардиальной патологии и развившейся сердечной недостаточности в результате сочетанной патологии, что усугубляет тяжесть и течение возникших гемодинамических сдвигов.
Механизмы развития аритмий
Основой для развития аритмии сердца и прежде всего ФП/ТП у больных ДТЗ являются различные патофизиологические сдвиги, развивающиеся под влиянием действия гормонов щитовидной железы, которая секретирует 2 вида гормонов (Т3 и Т4). Физиологическое действие гормонов связывают в большей степени с трийодтиронином (Т3), который активнее тироксина (Т4) в 4-5 раз. В сутки секретируется около 100 мкмоль тироксина и 5 мкмоль трийодтиронина. 99,96% указанных гормонов находятся в связанной с белками форме и депонируются. Биологическая активность тиреотропных гормонов (ТГ) осуществляется за счет остальных 0,4% указанных гормонов.
Основные эффекты ТГ реализуются на уровне клеточного ядра, изменяя экспрессию генома, а также вне генома через воздействие на плазматическую мембрану клетки (регулируя поток субстратов и катионов в клетку и из нее), цитоплазму, митохондрии (влияя на окислительный обмен).
В механизмах негеномных эффектов могут участвовать компоненты систем передачи сигналов в клетку: фосфолипид или Са-зависимая протеинкиназа, цАМФ-зависимая протеинкиназа, комплекс кальмодулин — Са. К негеномным эффектам ТГ относятся: регуляция внутриклеточного уровня некоторых ионов и их распределение внутри клетки.
Заболевания щитовидной железы (ЩЖ) проявляются качественными или количественными изменениями секреции гормонов, увеличением размера органа (зоб) или тем и другим вместе. Чрезмерная секреция гормонов вызывает появление гиперметаболизма и других признаков синдрома, называемого тиреотоксикозом.
Клинический диагноз гипертиреоза подтверждают данные о повышении в сыворотке крови концентрации тиреоидных гормонов или одного из них.
Нарушением функции щитовидной железы сопровождается также и токсическая аденома ЩЖ (аденоматозный узел), продуцирующая в избыточном количестве тиреоидные гормоны, преимущественно трийодтиронин, что обусловливает развитие трийодтиронинового тиреотоксикоза. Эта форма тиреотоксикоза проявляется тахисистолическими приступами ФП, возникающими как пароксизм на фоне нормального ритма или брадикардии, и сопровождается повышенным уровнем концентрации ТГ в крови во время пароксизма. Аритмия ухудшает качество жизни таких больных и может быть основным поводом обращения к врачу. При длительном течении заболевания ФП переходит в постоянную форму.
Выявлена связь частоты ФП, вида гормона, количество которого увеличивается, и характера морфологического изменения ЩЖ. Установлено, что при увеличении количества Т3 мерцание предсердий наблюдается у 36% обследованных, при повышении Т4 — у 13%, при увеличении уровня обоих гормонов — в 21% случаев. Наиболее часто отмечается ФП у больных с солитарной аденомой ЩЖ (43%). У больных с узловым зобом частота ФП составляет 33%, при многоузловом — 18% , а при диффузном токсическом — 10% случаев.
Патогенез аритмий при ДТЗ до конца не изучен, и в настоящее время в их развитии при тиреотоксикозе придают значение таким факторам: токсическое воздействие ТГ на миокард, повышение симпатического тонуса вегетативной нервной системы, снижение внутриклеточного калия (табл. 1). Истощение нормотопной функции синусового узла вследствие уменьшения запасов субстрата автоматизма — ацетилхолина также ведет к развитию синдрома слабости синусового узла и переходу на патологический ритм.
Под влиянием ТГ происходит разобщение окислительного фосфорилирования, что приводит к нарушению синтеза богатых энергией молекул АТФ, резкому компенсаторному усилению метаболизма, увеличению потребности тканей в кислороде. Увеличиваются синтез белка и активность ферментов, потребление кислорода и уровень кальция в клетках, что осуществляется ядерными и внеядерными механизмами. В результате изменяется транспорт аминокислот, кальция и глюкозы через клеточную мембрану. Этот механизм является одним из основных механизмов, лежащих в основе усиления сократимости миофибрилл и гипертрофии сердца. Гипертрофия левого желудочка при ДТЗ выражена умеренно и сочетается с дилатацией полостей сердца.
Кроме того, в происхождении ФП/ТП при тиреотоксикозе играют роль дистрофические поражения предсердий. Электрокардиографические признаки гипертрофии правого предсердия, часто сочетающиеся с дилатацией, зарегистрированы у 30,5% больных тиреотоксикозом, гипертрофия левого — у 13,7%, гипертрофия обоих предсердий — у 11,8% больных. Расширение предсердий, их повышенная возбудимость в сочетании с легкостью возникновения функциональных блокад вследствие неоднородности различных участков миокарда лежат в основе механизма re-entry.
Помимо инотропного действия, подтверждено прямое хронотропное действие избытка ТГ на проводящую систему сердца: вследствие нарушений энергетических процессов и изменения калий-натриевого насоса происходит ускорение спонтанной диастолической деполяризации в клетках синусового узла, что предрасполагает к более частой генерации импульсов в нем.
Экспериментальными исследованиями доказано, что при гипертиреозе наблюдается повышение чувствительности симпатоадреналовой системы, опосредованное повышением количества b-адренергических рецепторов и гуанин-нуклеотидрегулирующего белка. Бета-адренорецепторы увеличиваются почти в 2 раза в синусо-предсердном узле по сравнению с окружающими миоцитами, среди которых основную долю (75%) составляют бета-1-рецепторы. Бета-2-рецепторы являются преобладающими видами в немиоцитных сосудистых клетках. Предполагается, что в сердечной ткани бета-1-адренергический рецепторный ген является чувствительным к Т3, в то время как бета-2-рецепторный ген находится под минимальным его влиянием.
Гиперфункция сердца и усиление адренергических влияний на него вызывают потерю калия внутри клетки, что является одной из причин нарушений ритма при диффузном токсическом зобе.
При тиреотоксикозе имеется функциональная неоднородность различных участков миокарда. Любое дополнительное воздействие, увеличивающее эту неоднородность, может вызвать полную дискоординацию деятельности различных участков сердечной мышцы, что проявляется различными аритмиями.
Многолетняя дискуссия о том, что лежит в основе фибрилляции и трепетания предсердий — механизм re-entry или фокусное образование импульсов, привела к выводу об одновременном существовании частой фокусной импульсации с круговыми движениями волны возбуждения.
Желудочковые формы нарушения ритма при тиреотоксикозе встречаются редко, в основном при сочетании ДТЗ с сердечно-сосудистыми заболеваниями, и сохраняются при достижении эутиреоза. Более высокая чувствительность предсердий к аритмогенному действию ТГ по сравнению с желудочками может быть объяснена более высокой плотностью бета-адренорецепторов в ткани предсердий или автономной различной иннервацией предсердий и желудочков.
Установлено также воздействие гормонов щитовидной железы на сосудистую систему. Исследователи наблюдали на клеточной культуре быструю релаксацию сосудистых клеток гладкой мускулатуры сердца под воздействием Т3. Выявлено, что Т3 может непосредственно регулировать сосудистую резистентность, снижая ее, что рефлекторно приводит к изменению артериального давления и сердечного выброса, а следовательно, пред- и постнагрузки. Эти изменения являются наиболее ранними. В ответ на повышение ТГ снижается периферическое сопротивление и усиливается констрикция венозных сосудов, в результате повышается обратный ток крови в правое предсердие, понижается диастолическое давление и рефлекторно изменяется сердечный выброс.
Лечение нарушений ритма сердца
Лечение нарушений ритма сердца должно быть направлено в первую очередь на ликвидацию тиреотоксикоза и компенсацию деятельности сердечно-сосудистой системы.
Компенсация тиреотоксикоза достигается использованием антитиреоидных препаратов (мерказолил, тимазол, метимазол). При применении последних происходит химическая блокада синтеза гормонов. Этот эффект сохраняется лишь в период введения лекарственного вещества или до начала спонтанной ремиссии и не предотвращает обострений. Более радикальным лечением является проведение хирургической операции или радиойодтерапии.
Известно, что у 60-90% больных с ДТЗ и ФП/ТП нормальный синусовый ритм восстанавливается при адекватной тиреостатической терапии даже без применения антиаритмических препаратов или в послеоперационном периоде после субтотальной резекции щитовидной железы.
Для устранения повышенного симпатического влияния на сердце широко используются адренергические антагонисты (пропранолол, обзидан), которые не влияют прямо на секрецию ТГ, а реализуют клинический эффект путем блокирования влияния симпатической нервной системы на сердце, что приводит к уменьшению работы сердца и снижению потребности миокарда в кислороде. Кроме того, эти препараты влияют на метаболизм ТГ, способствуя превращению Т4 в неактивную форму Т3 — реверсивный Т3. Установлено, что большие дозы пропранолола (более 160 мг в сутки), ингибируя 51-монодейодиназу, могут также снижать концентрацию Т3 в плазме крови почти на 30%. Больным с относительным противопоказанием к назначению b-блокаторов лучше назначать кардиоселективные препараты: бетаксолол (локрен), атенолол, метопролол, несмотря на то, что они очень слабо снижают уровень Т3 в плазме крови. Лечение b-адреноблокаторами проводится до достижения эутиреоза, а затем постепенно отменяется, при необходимости назначаются поддерживающие дозировки.
Показаниями к назначению b-адреноблокаторов являются стойкая тахикардия, резистентная к лечению тиреостатиками; нарушения сердечного ритма в виде ЭС, ФП, стенокардии; СН, связанная с усилением силы сердечных сокращений. В качестве дополнительного терапевтического средства бета-блокаторы полезны главным образом в период лечения, когда еще не проявилась реакция на антитиреоидные препараты или на радиойод, а также при тиреотоксическом кризе и в предоперационной подготовке.
Положительный кардиоваскулярный эффект b-адреноблокаторов, применяемых на фоне тиреостатических препаратов, выше, чем при монотерапии, и в то же время они позволяют снизить дозу последних.
Очень важной и трудной задачей является лечение ФП/ТП на фоне тиреотоксикоза, так как они возникают чаще всего при выраженной стадии тиреотоксического сердца, когда имеется декомпенсированное состояние гемодинамики (дисфункция сердца, СН), и длительном течении заболевания, а эти больные в большинстве случаев нуждаются в оперативном лечении после консервативного подготовительного лечения.
Фибрилляция предсердий — тяжелое нарушение ритма, неблагоприятно влияющее на внутрисердечную и общую гемодинамику, ассоциируется с повышенным риском смерти. Смертность при данном нарушении ритма в 2-2,5 раза превышает таковую среди больных с синусовым ритмом. ФП значительно (в 5-7 раз) повышает риск тромбоэмболических осложнений, провоцирует развитие СН или усугубляет ее течение.
Если при пароксизмальной форме ФП вероятность восстановления сердечного ритма при использовании электроимпульсной или медикаментозной кардиоверсии высока, то постоянная форма требует значительных усилий. Следует отметить, что электроимпульсная кардиоверсия у больных тиреотоксикозом не дает стойкого эффекта и в ближайшее время после ее проведения развивается рецидив ФП. Лечение больных с постоянной формой ФП предусматривает контроль частоты сердечных сокращений и профилактику осложнений, связанных с длительным существованием аритмии.
Согласно существующим литературным данным, а также учитывая наш опыт, использование бета-блокаторов на фоне комплексной медикаментозной терапии является рациональным, а в ряде случаев и крайне необходимым:
— в случаях тяжелой формы тиреотоксикоза и наличия необходимости (аллергия или токсическая реакция на тиреостатики) отмены тиреостатического препарата или уменьшения его дозы для устранения или снижения повышенного симпатического влияния ТГ на сердце;
— в составе комплексной терапии: при подготовке к хирургическому лечению и недостаточной эффективности медикаментозной тиреостатической терапии в отношении восстановления синусового ритма или контроля ЧСС; при наличии тяжелых сердечно-сосудистых нарушений (ИБС, перенесенный инфаркт миокарда, аритмия, СН, ГБ) для ускорения предоперационной подготовки, снижения до минимума гемодинамических нарушений; для успешного проведения оперативного вмешательства, профилактики рецидивов аритмии во время операции; для предупреждения тиреотоксического криза и кардиальных осложнений.
Многолетний опыт использования различных классов противоаритмических препаратов при лечении аритмий, а особенно ФП/ТП, в клинике института показал наибольшую эффективность при назначении амиодарона (кордарона), который применялся по 600 мг/сут. 1-2 недели с последующим постепенным снижением его суточной дозы до 100-200 мг на протяжении 3-4 недель до достижения стойкой ремиссии тиреотоксикоза или до проведения оперативного лечения. Отмечали более быстрое снижение ЧСС и более частое восстановление синусового ритма. После операции в ближайшем послеоперационном периоде кордарон продолжал назначаться на протяжении 1-2 недель в дозе 100-200 мг/сутки с последующей его отменой и переводом больных на прием b-адреноблокаторов. Усугубления функционального состояния ЩЖ при таком использовании амиодарона мы не наблюдали.
Амиодарон в лечении аритмий
В последние 25 лет в кардиологии нашел применение антиаритмический препарат III класса амиодарон (Кордарон, Санофи-Авентис, Франция), который был открыт в 1960 г. исследователями Tondeur и Binon. Он является единственным антиаритмическим препаратом, не обладающим негативным инотропным действием, оказывает ингибирующее действие на альфа- и бета-рецепторы, расширяет венечные и периферические сосуды, уменьшает автоматизм синоатриального узла, замедляет проведение и увеличивает рефрактерность миокарда желудочков, предсердий, атриовентрикулярного узла, в системе Гиса — Пуркинье. Замедляет проведение импульса по дополнительным путям проведения. Показано, что кордарон уменьшает потребность миокарда в кислороде, способствует накоплению макроэргических фосфатов в кардиомиоцитах и обладает антифибрилляторным действием. Основной механизм его действия обеспечивается блокадой ионных калиевых каналов клеточных мембран кардиомиоцитов. Однако в отличие от других антиаритмических препаратов III класса (соталол, ибутилид) он может инактивировать быстрые натриевые и медленные кальциевые каналы, что характерно для антиаритмических препаратов I и IV классов.
При лечении кордароном замедляется ЧСС, снижается общее периферическое и коронарное сопротивление, снижается дисперсия Q-T. Препарат ингибирует продукцию цитокинов и предупреждает свободнорадикальное повреждение кардиомиоцитов и эндотелиальных клеток. Кордарон отличается от других антиаритмических препаратов низкой токсичностью и продолжительным действием, обусловленным кумулирующими свойствами.
Многоцентровые исследования BASIS, PAT, CAMIAT, EMIAT, метаанализ 13 исследований АТМА, ALIVE, ARREST, проведенные в 90 и 2000-х годах, а также исследования RASE, AFFIRM, GESICA и EPAMSA показали, что препарат улучшает отдаленный прогноз и продолжительность жизни больных с некоторыми формами желудочковых и наджелудочковых аритмий. После 35 лет клинического использования кордарон остается основным антиаритмическим препаратом, включенным в последние рекомендации Европейского общества кардиологов по лечению ФП, сердечной недостаточности, профилактике внезапной смерти.
Кордарон обладает свойствами практически всех классов антиаритмиков и представляет собой йодированное жирорастворимое производное бензофурина, содержащее 37% йода, что соответствует 75 мг йода в 200 мг одной таблетки. Молекулярная структура препарата похожа на йодтиронины, поэтому кордарон может влиять на транспорт тиреоидных гормонов в клетки и на их внутриклеточный метаболизм. Выводится кордарон очень медленно через кишечник, а йод — с мочой в виде йодистых солей. Период полувыведения данного препарата составляет в среднем 28 дней. Препарат проникает и накапливается в жировой ткани, печени, легких, ЩЖ и миокарде. В процессе метаболизма кордарона ежедневно высвобождается примерно 6 мг неорганического йода, в то время как суточная йодная потребность составляет около 150 мкг и зависит от возраста пациента. Его антиаритмический эффект сохраняется в течение 10-100 дней после отмены.
Доказан очень низкий аритмогенный потенциал (желудочковая тахикардия, внезапная смерть, трепетание предсердий с проведением на желудочки 1:1, брадикардия, АV-блокады, асистолия) при его использовании у больных с кардиальной патологией. Так, по данным W.H. Maisel, риск аритмогенных эффектов при использовании кордарона составляет 4% по сравнению с 11,6, 18,8 и 18,1% при применении препаратов 1А, 1С классов и соталола.
Исследователями установлено, что избыточное потребление йода снижает не только синтез, но и секрецию тироксина (Т4) и трийодтиронина (Т3), приводя к некоторому уменьшению их концентрации в сыворотке крови и компенсаторному увеличению базального и стимулированного тиреотропного гормона (ТТГ), не выходящему за пределы нормальных колебаний. При этом сохраняется эутиреоидное состояние, а уровни тиреоидных гормонов и ТТГ в сыворотке восстанавливаются после отмены йодида.
Считается, что наименьшее количество йодида, не влияющее на функцию ЩЖ, составляет 500 мкг в сутки.
При избыточном потреблении йода не всегда происходит нарушение функции ЩЖ, так как она обладает собственным регуляторным механизмом, который обеспечивает ее нормальное функционирование при избытке йода. Этот механизм, называемый эффектом Вольфа — Чайкова, состоит в том, что при поступлении в организм больного избытка йода на фоне нормальной функции ЩЖ происходит ее ингибирование и синтез гормонов транзиторно уменьшается на непродолжительное время (48 часов), а в дальнейшем, несмотря на продолжающееся потребление йода, восстанавливается (эффект «ускользания»). Этот феномен исследователи объясняют уменьшением захвата йода железой, что приводит к снижению его концентрации в последней и обеспечивается изменением активности транспортера йодида (Na+ / I– симпортер).
Указанные свойства кордарона, с одной стороны, относят его к самым эффективным антиаритмическим препаратам с доказанной способностью снижать смертность у лиц с кардиальной патологией и желудочковыми аритмиями и самой низкой аритмогенностью. С другой стороны, у медиков вызывает опасение возможность индуцирования изменений функции ЩЖ (гипер- или гипофункция) при его применении в связи с большим содержанием йода в его структуре. Данный факт послужил толчком к изучению функции ЩЖ у лиц с кардиальной патологией и нарушениями ритма, которым назначался кордарон.
Так, по данным многоцентрового исследования (в 5 центрах Украины), проведенного в 2002 году, было установлено отсутствие изменения функции ЩЖ после 6-месячного использования кордарона у больных с персистирующей формой фибрилляции предсердий и СН, но без нарушения функции ЩЖ для восстановления и сохранения синусового ритма.
По данным других исследователей, тиреотоксикоз, индуцированный кордароном, развивается у 0,003-0,9% больных, гипотиреоз — у 6%, субклинический гипотиреоз — у 3,05% пациентов при длительном его применении (1-2 года).
Установлено, что клинический эффект избытка йода варьирует в зависимости от его содержания в регионах проживания и исходной функции ЩЖ. Если гипотиреоз развивается в основном у больных, проживающих в обеспеченных йодом районах, то тиреотоксикоз — у тех, кто проживает в местах с йодной недостаточностью.
В настоящее время обсуждаются разные гипотезы механизмов возникновения этих осложнений терапии кордароном.
Возникновение гипотиреоза связывают с длительным блоком органификации йода в ЩЖ вследствие нарушения эффекта «ускользания» от подавляющего эффекта Вольфа — Чайкова.
Гипотиреоз может быть следствием ингибирования кордароном ТТГ-зависимой продукции цАМФ в интактных тиреоцитах, что снижает синтез тиреоидных гормонов и йодный метаболизм, возможно, через воздействие на липидно-белковые взаимоотношения в рецепторах ТТГ и, как следствие, нарушение передачи сигнала.
Кроме того, кордарон ингибирует активность 5-дейодиназы, селенопротеина, которая обеспечивает превращение тироксина Т4 в Т3 и реверсионный Т3 (рТ3), а затем в дийодтиронин. При нарушении этого процесса метаболизма снижается содержание Т3.
При развитии тиреотоксикоза, индуцированного амиодароном (АТ), рассматривается 2 его варианта с различными механизмами возникновения в зависимости от исходного состояния ЩЖ.
Первый вариант АТ развивается у лиц с исходной патологией ЩЖ вследствие усиления синтеза ТГ в существующих зонах автоматизма под влиянием йода, высвобождающегося из кордарона.
Второй вариант АТ может наблюдаться у больных без исходной патологии ЩЖ и развивается в результате прямого цитотоксического действия кордарона и йода на тиреоидные клетки, приводящего к их деструкции и высвобождению запасенных гормонов.
После отмены кордарона процесс восстановления функции ЩЖ протекает очень медленно из-за длительного его периода полужизни. При обсуждении тактики ведения больных при необходимости продолжения приема кордарона такими больными указывается, что для нормализации уровня ТТГ назначаются соответствующие дозы L-тироксина. При индуцированном первом варианте гипертиреоза требуется отмена кордарона и назначение больших доз антитиреодных средств для блокады дальнейшего поступления йода в ЩЖ, при втором варианте — кортикостероидов.
Резюмируя, надо отметить противоречивость мнений в отношении возможности возникновения индуцированного кордароном нарушения функции ЩЖ. Установленное противоречие можно объяснить анализом данных с различными сроками применения кордарона, а также неоднородностью групп исследования и дозировок препарата.
На основании представленных исследований можно сделать следующие выводы.
1. Индуцированное нарушение функции ЩЖ наблюдалось в основном при длительном использовании кордарона (более 6 месяцев) у небольшого количества больных. Частоту данного осложнения можно значительно снизить, если назначать минимально эффективную поддерживающую дозу (100-200 мг/сутки) при необходимости его длительного применения.
2. С целью снижения частоты возникновения индуцированных кордароном гипер- или гипотиреоза у кардиальных больных перед предполагаемым длительным приемом препарата необходимым является предварительное определение уровней Т3, Т4 и ТТГ в плазме, затем также периодический контроль (1 раз в 6 месяцев) этих показателей на протяжении лечения для раннего выявления субклинических форм заболевания, для снижения его дозы или своевременной отмены препарата. Кроме того, важным является выяснение семейного анамнеза на предмет наличия у родственников заболеваний ЩЖ с целью исключения возможной генетической предрасположенности.
3. По мере компенсации заболевания при наличии факторов риска развития индуцированного гипо- или гипертиреоза в дальнейшем возможна замена кордарона кардиоселективными бета-адреноблокаторами с дальнейшим их пролонгированным приемом (при необходимости).
Использование кордарона является возможным у пожилых больных с заболеваниями ЩЖ и сопутствующей кардиальной патологией (атеросклероз, ИБС, ГБ), отягощенной СН, учитывая его антиангинальные и антиаритмические свойства, для более быстрого купирования по сравнению с другими антиаритмическими препаратами экстрасистолической формы аритмии, фибрилляции и трепетания предсердий, а также в случаях резистентности к последним. Важным является также возможность контроля частоты сердечных сокращений у больных с постоянной формой ФП с целью предупреждения осложнений, связанных с длительным существованием аритмии (тромбоэмболия, внезапная смерть); при этом терапией выбора является назначение высококардиоселективных блокаторов с высокой степенью биодоступности и длительным эффектом на протяжении суток.
Тахикардия – какие анализы сдать?
Среди лабораторных исследований, необходимых для правильной диагностики и максимально эффективного лечения тахикардии, в первую очередь стоит упомянуть следующие:
- общий анализ крови;
- липидограмма, в которой исследуются общий холестерин и триглицериды,а также уровни «хорошего» и «плохого» холестерина – липопротеинов высокой плотности (ЛПВП), низкой плотности (ЛПНП) и очень низкой плотности (ЛПОНП);
- анализ на электролиты;
- анализы на гормоны щитовидной железы – тиреотропный гормон (ТТГ) и свободный Т4, а также анализ на антитела к тиреопероксидазе (АТПО).
Кроме того, для диагностики тахикардии кардиолог назначает и некоторые прочие обследования, не лабораторные: электрокардиографию (в том числе суточный мониторинг ЭКГ по Холтеру), эхокардиографию и др.
Если «поймать» заболевание на ранних стадиях и максимально точно установить причину его развития – тахикардию можно вылечить полностью. Поэтому ни в коем случае не относитесь безразлично к любым тревожным симптомам, связанным с сердечным ритмом, ведь в противном случае заболевание будет прогрессировать, опасность расти, а лечение в итоге будет гораздо более долгим и дорогим.
Полноценное лечение тахикардии – это не только прием лекарственных препаратов, но и пересмотр собственного образа жизни и рациона питания. Постарайтесь поддерживать нормальную физическую активность (но без переутомления), спать не менее 7–8 часов в сутки, сократить употребление животных жиров, рафинированного сахара, кофеина, алкоголя. Идеальная основа питания при тахикардии и других сердечных проблемах – молочно-растительная. По назначению врача можно пить поливитаминно-минеральные добавки с калием и магнием, или же принимать эти элементы по отдельности.
Тахикардия – симптомы
Основные симптомы тахикардии таковы:
- учащение пульса (90 и больше ударов в минуту);
- учащение сердцебиения (желудочковая тахикардия);
ВАЖНО! Частота сердечных сокращений (ЧСС) и пульс в норме должны совпадать по количеству ударов в минуту. ЧСС – это количество сердечных сокращений в минуту, а пульс – количество расширений артерии за это же время, в моменты «выбросов» крови сердцем. При тахикардии и других сердечных заболеваниях показатели ЧСС и пульса могут отличаться.
- понижение артериального давления;
- ощущение тяжести в груди, вплоть до удушья;
- одышка, иногда даже при незначительных физических нагрузках или в состоянии покоя;
- влажность кожи;
- перебои и «провалы» в работе сердца;
- головокружения, темнота в глазах, предобморочное состояния (иногда обмороки, связанные с нарушением мозгового кровообращения);
- боли в области сердца – этот симптом характерен для тахикардии на фоне вегето-сосудистой дистонии (ВСД) и некоторых других патологических состояний.
Если вы обнаружили у себя один или больше из перечисленных симптомов и подозреваете, что у вас тахикардия – что делать в первую очередь? Разумеется – обратиться к кардиологу, который направит вас на определенные обследования и анализы, а затем назначит лечение. Необходимые анализы можно сдать и заранее, чтобы прийти к врачу с уже готовыми результатами.
Клиническая картина
Проявления болезни весьма вариабельны — от предельно ярко выраженных форм, до стертых вариантов. Последние особенно часто встречаются при начале заболевания в пожилом возрасте.
- Щитовидная железа, как правило, увеличена за счет обеих долей и перешейка, безболезненна. У пожилых людей и у мужчин ДТЗ нередко протекает при нормальном или только незначительно увеличенном объеме ЩЖ. Отсутствие увеличения ЩЖ само по себе диагноз ДТЗ не исключает.
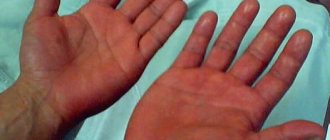
- Сердечно сосудистая система: постоянная, реже внезапно возникающее сердцебиение; перебои в работе сердца; повышение артериального давления, при тяжелом тиреотоксикозе – сердечная недостаточность («тиреотоксическое сердце»).
- Обмен веществ: похудание, повышение температуры тела, горячая кожа, потливость, мышечная слабость.
- Нервная система: повышенная возбудимость, плаксивость, суетливость, тремор вытянутых рук и всего тела.
- Система пищеварения: боли в животе, неустойчивый стул со склонностью к поносам, нарушение аппетита (у молодых — повышение, у пожилых –отсутствие).
- Эндокринные железы: нарушение менструального цикла вплоть до аменореи, у мужчин гинекомастия и снижение полового влечения, нарушение толерантности к углеводам.
- Глазные симптомы: блеск глаз, расширение глазных щелей, отставание верхнего века от радужки при взгляде вверх, отставание верхнего века от радужки при взгляде вниз, потеря способности фиксировать взгляд на близком расстоянии, отсутствие наморщивания лба при взгляде вверх, редкое моргание — развиваются в результате нарушение вегетативной иннервации глаза.
Глазные симптомы тиреотоксикоза принципиально отличать от самостоятельного заболевания эндокринной офтальмопатии.
Эндокринная офтальмопатия (ЭОП) — поражение периорбитальных тканей аутоиммунного генеза, в 95% случаев сочетающееся с аутоиммунными заболеваниями щитовидной железы (ЩЖ), клинически проявляющееся дистрофическими изменениями глазодвигательных мышц (ГДМ) и других структур глаза.
ЭОП — самостоятельное аутоиммуное заболевание, тем не менее, в 90% случаев сочетается с диффузным токсическим зобом (ДТЗ), в 5% с аутоиммунным тиреоидитом, в 5-10% случаев клинически определяемая патология ЩЖ отсутствует. В ряде случаев ДТЗ манифестирует позднее ЭОП. Мужчины страдают чаще в 5 раз. В 10% случаев ЭОП односторонняя.
Антитела к рецепторам ТТГ (АТрТТГ) имеют несколько функционально и иммунологически различных субпопуляций. АТрТТГ могут вызывать иммунное воспаление и отек ретробульбарной клетчатки, что приводит к уменьшению объема полости глазницы с развитию экзофтальма (пучеглазия) и дистрофии глазодвигательных мышц.
ЭОП начинается постепенно, часто с одной стороны. Начальные симптомы: чувство давления за глазными яблоками, повышенная светочувствительность, ощущение инородного тела, «песка в глазах». Далее симптоматика нарастает.