Общие сведения
Что такое гипоплазия позвоночной артерии?
Гипоплазия правой позвоночной артерии и гипоплазия левой позвоночной артерии — это аномальное уменьшение просвета этих артерий (ориентировочно до диаметра менее 2 мм). Но единого критерия в отношении сужения диаметра сосуда нет и ряд авторов к признакам гипоплазии ПА относят уменьшение диаметра сосуда менее 3 мм.
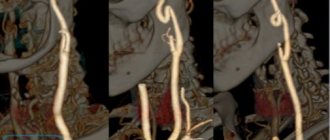
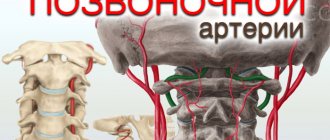
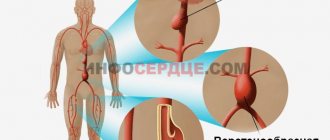
Правая позвоночная артерия представляет собой ветвь правой подключичной артерии, которая отходит от плечеголовного ствола, а левая — отходит от левой подключичной артерии, берущей свое начало от дуги аорты. Далее обе позвоночные артерии (ПА) поднимаются в костном канале к головному мозгу и сливаются в полости черепа, образуя базилярную артерию. Позвоночные артерии на 15–30% снабжают кровью структуры ствола головного мозга, височные/затылочные доли, мозжечок, гипоталамической области, сегменты спинного мозга, то есть, играют существенную в обеспечении кровотока мозговых структур. Ниже приведен рисунок гипоплазия правой/левой ПА.
Гипоплазия относится к одной из наиболее часто встречаемых патологий позвоночных артерий. Ее встречаемость в популяции по разным данным варьирует в широких в пределах 2,34%-26,5% и имеет преимущественно врожденный характер. Преимущественно встречается гипоплазия одной из артерий, случаи двусторонней гипоплазии ПА встречаются относительно редко. Основным местом сужения просвета позвоночных артерий является место вхождения в костный канал (в полости черепа), что приводит к существенному снижению поступления крови преимущественно к задним отделам мозга с постепенным развитием невертеброгенного синдрома ПА.
Гипоплазия позвоночной артерии — это фактор существенного снижения кровообращения в вертебробазиллярном бассейне, что нарушает гемодинамику головного мозга в целом, увеличивая риск развития ишемического инсульта (острого нарушения мозгового кровообращения). Ситуация резко ухудшается на фоне развития церебрального атеросклероза, чрезвычайно распространённого в популяции вследствие неправильного образа жизни и особенно пищевых привычек.
Лечение
Терапия зависит от фазы патологического процесса. Если речь идет о компенсированном нарушении, нет никакой необходимости в медицинской коррекции.
Показано динамическое наблюдение под контролем сосудистого хирурга и невролога (возможно кого-то одного).
При развитии отклонений кровотока применяются медикаменты. Назначают препараты нескольких групп:
- Протекторные средства, ноотропы. Для защиты нервных тканей и, с другой стороны, восстановления нормальных обменных процессов в головном мозге. Глицин, Пирацетам, Мексидол, Милдронат.
- Средства антигипоксичского действия со способностью расширять сосуды. Актовегин, Кавинтон и прочие.
- Антиагреганты. При риске развития тромбов. Подойдет Аспирин в современных модификациях для длительного приема.
- Противогипертензивные. В некоторых случаях. По рекомендации лечащего врача.
- Головокружения снимаются специализированными препаратами: Тагистой, Вестибо, Бетагистином и прочими подобными.
В случае декомпенсации или если консервативная методика оказалась бесполезной, показано хирургическое вмешательство.
Есть три пути терапии:
- Стентирование. Механическое расширение с помощью специального гибкого устройства. Не позволяет артерии сужаться, принудительно нормализует кровоток.
- Ангиопластика. По другому называется баллонирование. Суть примерно та же, отличается только механизм воздействия.
- Реконструкция и протезирование. Замена суженного фрагмента естественным аналогом, который создают из вены самого пациента.
Эффективность описанных методик достаточная для того, чтобы добиться качественного результата.
В дельнейшем рекомендуется пройти курс физиотерапии. УВЧ, магнит, токи. Вот основные методики.
Лечебная физкультура — опционально, на усмотрение специалиста.
В обязательном порядке отказываются от курения, спиртного, избыточного количества животного жира. Соль не более 7 граммов в сутки.
Полноценный сон 8 часов за ночь и адекватная физическая активность (хотя бы час, два пеших прогулок на свежем воздухе) также показаны.
Рекомендуется изменить профессиональную активность, если она имеет физический характер. При сидячей работе каждые 30-60 минут нужно делать небольшую зарядку для шеи, но без фанатизма, чтобы не спровоцировать компрессию позвоночной артерии.
Важно избегать стрессов. В условиях современного мира сделать это почти невозможно. Потому есть альтернатива — освоение простейших методик релаксации, чтобы снизить пагубное влияние отрицательных эмоций на организм.
Внимание:
Все рекомендации стоит уточнять у лечащего специалиста, потому как универсальных рецептов не может быть. Слишком велика роль индивидуального фактора.
Лечение гипоплазии правой позвоночной артерии проводится в системе, метод выбирают в зависимости от тяжести патологического процесса.
Патогенез
В настоящее время гипоплазию позвоночных артерий рассматривают как одно из проявлений (в периоде формирования сосудистой системы плода) недифференцированной дисплазии соединительной ткани. Также в патогенезе клинических проявлений существенную значимость имеет развитие вазоспастических рефлекторных реакций, обусловленных раздражением симпатического сплетения позвоночных артерий. Возникающей поток афферентной импульсации раздражает лежащие выше центры сосудисто-двигательной регуляции, что проявляется локальными/диффузными реакциями, которые преимущественно затрагивают сосуды вертебробазилярной системы.
Диагностика
Диагностика СПА осуществляется неврологом. Специалисту нужно суметь выделить основные жалобы пациента и сопоставить их с особенностями каждой формы течения заболевания. В случае соответствия имеющихся симптомов клинической форме СПА важно диагностировать причины его развития, т. е. обнаружить какие патологии сосудов или позвоночника привели к нарушению кровотока по позвоночным артериям.
С этой целью врач изначально проводит тщательный осмотр и неврологические тесты, которые позволяют заподозрить, что могло спровоцировать СПА. Для подтверждения догадок, получения более точной информации и обнаружения возможных сопутствующих заболеваний пациенту назначаются:
- рентген или КТ шейного отдела позвоночника;
- МРТ шейного отдела позвоночника;
- УЗИ сосудов шеи с допплерографией;
- стабилометрия;
- общий и биохимический анализ крови;
- аудиометрия и др.
В нашей клинике вы также можете узнать более подробно о составе своего тела и состоянии сосудистой системы, которая участвует в кровоснабжении внутренних органов, скелетно- мышечной мускулатуры, головного мозга.. Наши опытные доктора подробно разъяснят Вам полученные данные. Биоимпендансометрия высчитывает соотношение жира, мышечной , костной и скелетной массы, общей жидкости в организме, скорости основного обмена. От состояния мышечной массы зависит интенсивность рекомендуемой физической нагрузки. Обменные процессы в свою очередь влияют на способность организма восстанавливаться. По показателям активной клеточной массы можно судить об уровне физической активности и сбалансированности питания. Это простое и быстрое в проведении исследование помогает нам увидеть нарушения в эндокринной системе и принять необходимые меры. Помимо этого нам также очень важно знать состояние сосудов для профилактики таких заболеваний как инфаркты, гипертоническая болезнь, сердечная недостаточность, сахарный диабет и многое другое. Ангиоскан позволяет определить такие важные показатели как биологический возраст сосудов, их жесткость, индекс стресса (что говорит о сердечном ритме), насыщение крови кислородом. Такой скрининг будет полезен мужчинам и женщинам после 30, спортсменам, тем, кто проходит длительное и тяжелое лечение, а также всем, кто следит за своим здоровьем.
Нередко для правильной диагностики синдрома позвоночной артерии и причин его развития требуются консультации других узких специалистов, включая кардиологов, ЛОРов, офтальмологов и т. д.
Сегодня часто СПА диагностируется ложно, что связано с недостаточной полнотой проведенного обследования.
Причины
Гипоплазия носит преимущественно врожденный характер, развитие которой может быть обусловлено как хромосомными мутациями, так и факторами с неблагоприятным воздействием на организм матери в период беременности. К таким факторам относятся:
- Ушибы/травмы в период беременности.
- Инфекционные заболевания, оказывающие негативное влияние на плод, особенно на ранних стадиях развития (грипп, краснуха).
- Вредные привычки (курение, алкоголизм, наркомания).
- Длительный контакт с вредными веществами (работа на вредном производстве, ядохимикаты, радиация).
- Злоупотребление лекарственными препаратами.
Гипоплазия задних соединительных артерий головного мозга
Гипоплазия – это фундаментальный термин в патологической анатомии, обозначающий недоразвитие тканей определенного органа или всего организма, которое определяется дефектами во время эмбрионального созревания. Всякий орган может поддаться гипоплазии: артерии, сердца, мозга, почек, яичек или коленного сустава.
Внутриутробное недоразвитие органа относится к нарушениям приспособления и адаптации организма. Данное заболевание – это необратимый процесс. Родственные понятия:
- Аплазия – крайняя степень недоразвития органа, который появляется у новорожденного в зачаточном виде.
- Дисплазия – неправильное формирование органа.
Заболевание не всегда проявляет себя с момента рождения ребенка. Недоразвитие органа, если он парный, может быть скомпенсировано другим органом. Например, каждая почка нагружена на 10%. При гипоплазии одного из органа другая почка будет загружаться на 30-50%. Нередко порок развития обнаруживается случайно на плановом исследовании.
Симптомы
Начальные признаки гипоплазии ПА неспецифичны, и они могут быть приняты за проявления энцефалопатии, шейного остеохондроза или вегетососудистой дистонии. Синдром гипоплазии ПА клинически проявляется тремя группами симптомов:
- Группой вертебральных симптомов (боли в шейном отделе позвоночника/затылке).
- Локальных симптомов — болезненность позвоночной артерии/структур соответствующего позвоночного сегмента (при пальпации) с выраженной иррадиацией в голову.
- Симптомов на расстоянии зоны васкуляризации ПА, а также за счет раздражения симпатического сплетения позвоночной артерии (повышение артериального давления, зрительные/вестибулярные/слуховые расстройства, боли по типу мигрени, неустойчивость тела при ходьбе).
Специфика клинических проявлений гипоплазии ПА определяются рядом факторов: локализацией/распространенностью поражения, функциональным состоянием артериально-венозной системы мозга — наличие анастомозов, коллатералей, состояния сосудистой стенки.
К стандартным жалобам пациентов относятся частые сильные головные боли; головокружение; скачки артериального давления; неспособность концентрироваться; снижение памяти; повышенная метеочувствительность; ухудшение зрения/появление «мушек» в поле зрения; неуверенная походка, снижение работоспособности; затруднения при выполнении резких движений/поворотов.
Наличие неврологических жалоб традиционно принято считать косвенными признаками стеноза. Симптомы левосторонней и правосторонней гипоплазии ПА в целом сходны, однако патология позвоночной артерии справа чаще локализуется выше (на внутричерепном участке), что обуславливает более быстрое развитие симптоматики и более яркое их проявление (резкое падение зрения, потеря сознания, выраженное расстройство координации).
Левая позвоночная артерия имеет изначально больший рабочий диаметр, поэтому симптоматика проявляются не столь резко и позже. При левосторонней гипоплазии характерными симптомами являются резкие, пульсирующие затылочные боли; прострелы в голову; болезненность при пальпации 1 и 2 позвонков шеи; ощущение песка/двоение в глазах; шум в ушах/ухудшение слуха. При двусторонней гипоплазии ПА из-за отсутствия компенсаторного эффекта, симптомы развиваются быстро, присутствует высокий риск развития серьезных осложнений.
Виды гипоплазии
В широком смысле гипоплазия – это аномалия формирования любого органа, при которой он полностью или частично уменьшен. Одной из самых тяжелых форм аномалии такого рода считается гипоплазия мозолистого тела головного мозга у ребенка. При ней отсутствует мозолистое тело – структура ЦНС, соединяющая полушария. В 70-75% клинических случаях ребенок становится инвалидом.
Головной мозг чаще всего поражают сосудистые заболевания той или иной сложности. При этом всякая патология моментально сказывается на состоянии человека, так как этот орган чувствителен к недостатку микроэлементов.
Гипоплазия артерий головного мозга может быть приобретенной или врожденной. Первая развивается на фоне воздействия неблагоприятных факторов, а второй вид патологии – является следствием неправильного развития тканей артерий и вен в период внутриутробного развития ребенка. В медицинской практике чаще всего диагностируется врожденная гипоплазия.
Кровоснабжение головного отдела ЦНС происходит через две внутренние сонные артерии и две позвоночные – левую и правую. У здорового человека они развиты равномерно на всем протяжении. Если во время формирования кровеносной системы головного мозга плода произошел сбой, то это приводит к недоразвитию некоторых кровеносных сосудов. Специалисты выделяют правостороннюю, левостороннюю и двустороннюю гипоплазию.
При закупорке основных сосудов кровоснабжение головного мозга осуществляется через структуры виллизиева круга, который формируют основные магистральные артерии возле основания черепа.
Нормально развитый виллизиев круг встречается лишь у 25-40% населения, в остальных случаях его составляющие имеют аномальное строение. Часто это – гипоплазия передних или задних соединительных артерий, отсутствие и деформация первых сегментов передней и задней мозговой артерии.
Патология также может поразить венозные синусы – коллекторы, в которые с поверхности головного мозга собирается отработанная кровь. От них она поступает в две яремные вены – парные кровеносные сосуды, находящиестя на шее. При гипоплазии венозных синусов отмечается снижение венозного оттока.
Последствия и осложнения
В целом, гипоплазия ПА существенно ухудшает качество жизни. К наиболее серьезным осложнениям гипоплазии ПА в первую очередь относится высокий риск нарушения мозгового кровообращения/инсульта, что обусловлено снижением кроснабжения структур мозга. Кроме того, к частым осложнениям патологии позвоночных артерий относится неврологическая симптоматика: головные боли (мигрень), раздражительность, угнетенное состояние, выраженная усталость, расстройства вегетативной нервной системы, нарушение слуховой/зрительной функции, ослабление когнитивных способностей, деменция, снижение трудоспособности, тромбоз артерий.
Синдром недостаточности кровотока в артериях вертебробазилярной системы
Максимова М.Ю., Пирадов М.А. РМЖ. 2021. №7. С. 4-8 Статья посвящена проблеме синдрома недостаточности кровотока в артериях вертебробазилярной системы. Представлены методы диагностики и лечения вертебробазилярной недостаточности, которое должно быть направлено на предупреждение ее прогрессирования, улучшение кровоснабжения мозга, коррекцию отдельных синдромов и симптомов.
Самостоятельное клиническое понятие «синдром недостаточности кровотока в артериях вертебробазилярной системы» сформировалось в 1950-х гг., в период пересмотра взглядов на патогенез ишемических нарушений мозгового кровообращения (НМК) и становления концепции о ведущей роли при этом сосудистой мозговой недостаточности [1]. Особенности строения и функций этой артериальной системы, обеспечивающей питание жизненно важных структур мозга, и своеобразие клинической симптоматики при нарушениях кровотока в ней обусловили выделение ее в последней версии международной классификации в самостоятельный симптомокомплекс — «синдром вертебробазилярной артериальной системы» в рамках «преходящих транзиторных церебральных ишемических приступов (атак) и родственных синдромов» (Международная классификация болезней 10-го пересмотра, G45.0). Еще раньше группой экспертов Всемирной организации здравоохранения «вертебробазилярная недостаточность» определялась как «обратимое нарушение функции мозга, вызванное уменьшением кровоснабжения области, питаемой позвоночными и базилярной артериями». Подчеркивались ишемическая природа и обратимый характер нарушений, однако не указывалась длительность неврологической симптоматики, что ранее не позволяло отнести их к транзиторным ишемическим атакам (ТИА) и что стало возможным в настоящее время. Нарушения кровотока в артериях вертебробазилярной системы составляют около 70% всех ТИА. Инсульт с локализацией очаговых изменений в областях мозга, получающих кровь по артериям этой системы, развивается в 2,5 раза реже, чем в регионах, относящихся к бассейнам артерий каротидной системы [1].
Причины синдрома недостаточности кровотока в артериях вертебробазилярной системы
К основным причинам синдрома недостаточности кровотока в артериях вертебробазилярной системы, обусловленного артериальной гипертензией (АГ) и атеросклерозом (АС), относятся [1, 2]:
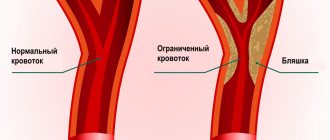
- атеростеноз или атерооблитерация одной из позвоночных артерий;
- характерная для АГ извитость артерий, которая в ряде случаев может привести к перегибу позвоночной артерии с формированием септального стеноза и нарушению кровотока в ней;
- врожденные аномалии позвоночных артерий (гипоплазия одной из позвоночных артерий, латеральное смещение устья позвоночной артерии), при которых недостаточность кровотока по одной из позвоночных артерий компенсируется другой позвоночной артерией, однако на фоне АС и АГ наступает декомпенсация;
- сдавление позвоночной артерии остеофитом в костном канале шейного отдела позвоночника, суставным отростком при нестабильности шейного отдела позвоночника, добавочным шейным ребром, спазмированной мышцей шеи (задняя лестничная мышца, длинная мышца шеи, нижняя косая мышца головы), что чаще всего наблюдается при врожденном аномально высоком вхождении позвоночной артерии в позвоночный канал — на уровне 3–5 шейных позвонков.
Cиндром недостаточности кровотока в артериях вертебробазилярной системы может также наблюдаться:
- при подключичном «синдроме обкрадывания», при котором в результате окклюзии подключичной артерии поступление крови не только во всю вертебробазилярную систему, но и в руку осуществляется лишь по одной позвоночной артерии;
- при окклюзии или выраженном атеростенозе обеих внутренних сонных артерий
(ВСА), т. к. в кровоснабжении полушарий большого мозга значительную роль играет вертебробазилярная система и при определенных условиях может возникнуть «синдром обкрадывания»; - при нарушениях общей гемодинамики.
Для подключичного «синдрома обкрадывания» характерен феномен, когда у больного во время интенсивной работы руки (кровоснабжаемой ретроградно из контралатеральной позвоночной артерии) возникают стволовые симптомы — чаще всего головокружение. Определенный вклад в развитие синдрома недостаточности кровотока в вертебробазилярной системе могут вносить изменения реологических свойств крови (повышение уровня фибриногена, вязкости крови, агрегации тромбоцитов и гематокрита, увеличение ригидности эритроцитов), приводящие к ухудшению микроциркуляции.
Диагностика недостаточности кровотока в артериях вертебробазилярной системы
Субъективные данные
Диагноз недостаточности кровотока в артериях вертебробазилярной системы основывается на характерном симптомокомплексе, объединяющем несколько групп клинических симптомов, встречающихся у больных АС и АГ. Это зрительные и глазодвигательные расстройства, нарушения статики и координации движений, вестибулярные нарушения. При этом предположительный диагноз определяется на основе не менее двух из указанных симптомов. Они кратковременны и нередко проходят сами по себе, хотя являются признаком нарушений кровотока в артериях этой системы, что требует клинического и инструментального обследования. Особенно необходим тщательный анамнез для уточнения обстоятельств возникновения тех или иных симптомов [1, 2].
Зрительные нарушения
включают в себя ощущение неясности видения, фотопсии, скотомы, изменения полей зрения, снижение остроты зрения и связаны с преходящей ишемией затылочных долей мозга. Неясность видения в форме пелены перед глазами и затуманивания зрения нередко возникает на высоте головной боли. Фотопсии проявляются в виде вспышек цветных точек, чаще всего красных или зеленых, черных, со светлым ореолом, а также пятен, огненных молний, линий, колец, зигзагов. От радужных кругов, характерных для глаукомы, фотопсии отличаются тем, что их появление не связано с внешним источником света; они возникают и при закрытых глазах. Изменение полей зрения наблюдается обычно в форме их концентрического сужения. Снижение остроты зрения часто развивается после появления головной боли и прогрессирует; зрение заметно ухудшается в период приступов головной боли и после них.
Глазодвигательные нарушения
проявляются в виде преходящей диплопии с негрубыми парезами мышц глаза и нарушенной конвергенцией. У большинства больных эти нарушения относятся к начальным проявлениям заболевания, а у четверти из них служат одной из главных жалоб при вертебробазилярной недостаточности. Статическая и динамическая атаксия относится также к числу постоянных симптомов, которые проявляются жалобами больных на неустойчивость и пошатывание при ходьбе и стоянии. Координация движений нарушена значительно меньше, стойкое изменение ее встречается, как правило, при инфарктах мозжечка.
Вестибулярные нарушения
проявляются в виде внезапного головокружения — системного, для которого характерно ощущение «вращения предметов», «перевернутой комнаты», и несистемного с ощущением «укачивания», тошнотой, реже рвотой. Обнаруживается также спонтанный нистагм, иногда только после специальных проб с поворотами головы в сторону и фиксацией ее в этих позах (проба Де Клейна). Развитие головокружения связывают с ишемией или преддверно-улиткового органа, или вестибулярных ядер и их связей. Вестибулярные ядра наиболее чувствительны к ишемии и гипоксии. При этом головокружение как моносимптом может расцениваться в качестве признака нарушения кровотока в артериях вертебробазилярной системы только в сочетании с другими признаками его нарушения у больных с относительно стойким отоневрологическим симптомокомплексом. Менее известны, хотя встречаются нередко, оптико-вестибулярные расстройства. К ним относятся симптомы «колеблющейся тени» и «конвергентного головокружения», при которых больные испытывают головокружение или неустойчивость при мелькании света и тени или при взоре, направленном вниз. Характерными симптомами являются приступы
внезапного падения
без потери сознания («дроп-атаки»), возникающие обычно при резких поворотах или запрокидывании головы. Описан синкопальный вертебральный синдром Унтерхарншайдта, при котором наблюдаются утрата сознания и гипотония мышц при отсутствии данных за эпилепсию и другие пароксизмальные состояния. К проявлениям
диэнцефальных
расстройств относятся резкая общая слабость, непреодолимая сонливость, нарушения ритма сна и бодрствования, а также различные вегетативно-висцеральные нарушения, внезапное повышение артериального давления (АД), нарушения сердечного ритма. Эти нарушения связаны с ишемией структур ретикулярной формации ствола мозга. Описанный симптомокомплекс дополнен в настоящее время другими признаками, которые в сочетании с ними также позволяют судить о недостаточности кровотока в артериях вертебробазилярной системы. На различных стадиях вертебробазилярной недостаточности больные нередко предъявляют жалобы на
снижение памяти
(«забывчивость»), расстройства концентрации и неустойчивость активного внимания. Чаще всего снижается память на имена, числа, недавно происшедшие события. Снижается способность к запоминанию нового материала, становится труднее удерживать в памяти прочитанное, забывается то, что намечено к осуществлению, возникает необходимость записывать. Больным становится трудно осмыслить большое количество информации, что приводит у лиц, занятых умственным трудом, к определенному снижению работоспособности, ограничению творческих возможностей. В то же время профессиональная память и память на прошлые события сохраняются. Это больше относится к оперативной памяти, чем к логической. Нередко снижение памяти и работоспособности расценивается окружающими как результат переутомления, а не как проявление сосудистой мозговой недостаточности. При нейропсихологическом исследовании отмечаются сохранность уровня обобщения, соответствие суждений общеобразовательному и культурному уровню, сохранность запаса представлений и навыков. Нарушения когнитивных функций существенно снижают качество жизни, а также оказывают влияние на прогрессирование сосудистой мозговой недостаточности. Снижение памяти на текущие события у больных с вертебробазилярной недостаточностью связано с хронической ишемией медиальных частей височных долей, прежде всего гиппокампа и сосцевидных тел. При вертебробазилярной недостаточности отмечаются и приступы транзиторной глобальной ишемии, при которой на несколько часов нарушается оперативная память (способность к запоминанию новой информации). Больной выглядит рассеянным, он дезориентирован в пространстве и времени, иногда возбужден, настойчиво пытается выяснить у окружающих, где находится, как оказался здесь, но будучи не в состоянии запомнить ответы, постоянно задает одни и те же вопросы. С возвращением способности к запоминанию восстанавливается и ориентация, амнезируется лишь сам эпизод. Причиной острой амнезии может служить и острое НМК в бассейнах обеих задних мозговых артерий. В этом случае амнезии могут сопутствовать ограничение полей зрения (односторонняя или двусторонняя гемианопсия), зрительная агнозия, алексия, амнестическая афазия, нарушение чувствительности. Сочетание ряда характерных симптомов позволяет диагностировать синдром недостаточности кровотока в артериях вертебробазилярной системы, хотя при этом определяются лишь ишемический характер НМК и локализация очага ишемии, а не причины, обусловившие этот характер.
Объективные данные
Наиболее доступными и безопасными для определения недостаточности кровотока в артериях вертебробазилярной системы являются неврологический осмотр и ультразвуковые методы исследования сосудистой системы мозга. Среди объективных признаков, выявляемых при
неврологическом осмотре
, следует прежде всего назвать нистагм, статическую и динамическую атаксию. В пробе Ромберга больной отклоняется в сторону. Ходьба с закрытыми глазами выявляет у пациента с недостаточностью кровотока в вертебробазилярной системе шаткость и стойкое отклонение в одну из сторон. При проведении пробы Унтербергера пациента просят маршировать на одном месте с закрытыми глазами в течение 1–3 мин. В норме он остается на месте или незначительно смещается относительно исходной точки либо слегка поворачивается вокруг оси. Патологическими считаются смещение вперед более чем на 1 м и поворот более чем на 40–60° (после 50 шагов на месте). Подобным образом интерпретируют результаты пробы Бабинского — Вейля («звездная проба»). Пациента просят с закрытыми глазами сделать два шага вперед, развернуться на 180° и сделать два шага назад. Любые отклонения в сторону или ротация указывают на нарушение функции вестибулярного лабиринта. Если пациента просят пройти в прямом и обратном направлении несколько раз, то в результате отклонения в одну из сторон траектория его движения напоминает очертания звезды (отсюда название пробы). Необходимо также измерить АД на обеих руках в положении сидя и лежа. К объективным признакам синдрома относятся разница пульса и АД на руках и шум в надключичной области. При значительном снижении систолического АД (более 20 мм рт. ст.) в вертикальном положении симптоматику, напоминающую недостаточность кровотока в вертебробазилярной системе, следует отнести за счет ортостатической гипотензии. Для подключичного «синдрома обкрадывания» характерен феномен, когда у больного на фоне интенсивной работы рукой возникают стволовые симптомы — чаще головокружение.
Ультразвуковая допплерография
позволяет получать данные о кровотоке в позвоночных артериях, линейной скорости и направлении потоков крови в них. Компрессионно-функциональные пробы дают возможность оценить состояние и ресурсы коллатерального кровообращения, кровоток в сонных, височных, надблоковых и других артериях. Дуплексное сканирование позволяет определить состояние стенки артерий, строение и поверхность атеросклеротических бляшек, стенозирующих эти артерии. Транскраниальная допплерография с фармакологическими пробами имеет значение для определения церебрального гемодинамического резерва. Исключительно информативны данные о состоянии магистральных артерий головы (МАГ) и интрацеребральных артерий, получаемые при КТ и МРТ в режиме ангиографии. При
рентгенографии
шейной части позвоночника могут быть получены данные о состоянии структур вокруг позвоночных артерий и воздействии этих структур на позвоночные артерии и кровоток в них; при этом используются функциональные пробы. Особое место в ряду инструментальных методов занимает
отоневрологическое исследование
, особенно если оно подкрепляется электронистагмографическими и электрофизиологическими данными о слуховых вызванных потенциалах, характеризующих состояние структур ствола мозга, а также МPТ этих структур. Алгоритм применения перечисленных инструментальных методов исследования определяется логикой построения клинического диагноза.
Лечение вертебробазилярной недостаточности
Лечение вертебробазилярной недостаточности направлено на предупреждение ее прогрессирования, улучшение кровоснабжения мозга, коррекцию отдельных синдромов и симптомов. Наиболее эффективными мерами в этом направлении являются исключение или коррекция основных
факторов риска
развития вертебробазилярной недостаточности, к которым относятся курение, гиперлипидемия, АС артерий мозга, АГ, сахарный диабет, ожирение, заболевания сердца, нарушения реологических свойств крови, психоэмоциональное перенапряжение, злоупотребление алкоголем [3]. Большое место в профилактике прогрессирования вертебробазилярной недостаточности занимают оздоровительные мероприятия, климатолечение на местных курортах, в условиях мелкогорья, на морских курортах, бальнеолечение (радоновые, рапные, углекислые, сульфидные, йодобромные ванны). Нужны умеренные физические нагрузки (лечебная гимнастика, ходьба, плавание) и регулярные умственные нагрузки.
Диета
не должна быть тягостной для больного (не переедать, ограничить потребление животных жиров, легкоусвояемых углеводов и продуктов, богатых холестерином, уменьшить общую калорийность пищи, ввести в рацион свежие овощи и фрукты, изделия из муки грубого помола, рыбные продукты). Исключается курение и ограничивается потребление алкоголя. При лечении вертебробазилярной недостаточности следует провести следующие мероприятия: раннее ее выявление; определение выраженности клинической симптоматики; исключение или коррекция основных факторов риска развития сердечно-сосудистых заболеваний; динамическое наблюдение; своевременное начало лечения; его длительность и непрерывность; лечение сопутствующих соматических, неврологических и психических нарушений; медицинская, профессиональная и социальная реабилитация. К
методам медикаментозного лечения
хронических НМК относятся: гипотензивная терапия, применение гиполипидемических средств, улучшение кровоснабжения мозга с использованием антитромботических препаратов, нейропротекционная терапия [3, 4]. Одним из наиболее перспективных с позиции доказательной медицины нейропротекционных препаратов является
цитиколин
[4, 5]. Цитиколин — природное эндогенное соединение, известное также как цитидин-5’-дифосфохолин (ЦДФ-холин), представляет собой мононуклеотид, состоящий из рибозы, цитозина, пирофосфата и холина. При пероральном приеме цитиколин быстро абсорбируется и в стенке кишечника и печени гидролизуется на холин и цитидин. Эти вещества поступают в системный кровоток, проходят через гематоэнцефалический барьер и вновь соединяются, образуя в пределах центральной нервной системы цитиколин [6]. Фосфатидилхолин мембран клеток головного мозга под действием фосфолипаз в условиях ишемии распадается до жирных кислот и свободных радикалов. За счет восстановления активности Na+/K+-АТФ-азы клеточной мембраны, снижения активности фосфолипазы A2 и участия в синтезе фосфатидилхолина реализуется мембраностабилизирующий эффект цитиколина. Кроме того, цитиколин влияет на образование свободных жирных кислот, синтез ацетилхолина и увеличение содержания норадреналина и дофамина в нервной ткани. Цитиколин также способен ингибировать глутамат-индуцированный апоптоз и усиливать механизмы нейропластичности [7]. Первые исследования цитиколина, проведенные в конце ХХ в., касались пациентов с сосудистой деменцией. Так, R. Lozano et al. (1986) наблюдали 2067 пожилых пациентов, находившихся на лечении в отделениях гериатрической психиатрии, и выявили положительное влияние 2-месячного курса терапии цитиколином на выраженность нейропсихологических симптомов [8]. В исследовании B. Chandra (1992), посвященном оценке эффективности препарата у 146 пациентов с сосудистой деменцией, было продемонстрировано, что терапия цитиколином в дозе 750 мг/сут в/в в течение 2 мес. приводила к достоверному улучшению показателей когнитивных функций (оценке по шкале MMSE) по сравнению с плацебо. Более того, эффект от терапии сохранялся через 10 мес. после окончания курса лечения [9]. В 2005 г. был опубликован Кокрановский обзор эффективности цитиколина в терапии когнитивных и поведенческих нарушений, обусловленных хронической цереброваскулярной недостаточностью, у пожилых пациентов [10]. В обзор вошли результаты 14 рандомизированных плацебо-контролируемых исследований с участием 1336 пациентов. Средняя доза цитиколина в указанных исследованиях составила 1000 мг/сут, продолжительность лечения — 3 мес. Эффективность лечения оценивалась по тестам на показатели памяти, внимания, поведения. В обзоре продемонстрированы позитивное влияние цитиколина на поведенческие нарушения, а также улучшение памяти. Единственным существенным ограничением данного обзора являлась небольшая продолжительность включенных в него клинических исследований. В последующие годы исследователи сосредоточились на изучении эффективности препарата у пациентов с умеренными когнитивными расстройствами (УКР) и постинсультными когнитивными нарушениями. Так, по данным М. В. Путилиной (2009), уже на начальных этапах проявлений когнитивных нарушений у пациентов с хронической сосудисто-мозговой недостаточностью применение цитиколина (в дозировке 1000 мг в/м или в/в в течение 10 сут с последующим пероральным приемом в виде раствора для приема внутрь в течение 3 мес.) способствует регрессу данных нарушений. Кроме того, препарат положительно влияет на сопутствующие эмоционально-аффективные и поведенческие расстройства в этой группе больных [11]. В 2013 г. опубликованы результаты двух контролируемых исследований, оценивающих влияние препарата на когнитивные функции у пациентов с хроническими цереброваскулярными заболеваниями. В плацебо-контролируемом исследовании L. Alvarez-Sabin et al. (2013) приняли участие 347 пожилых пациентов (средний возраст — 67,2±11,3 года), перенесших инсульт и имевших когнитивные нарушения. В группе активного лечения (172 пациента) цитиколин назначался в дозе 2000 мг/сут per os в течение 6 мес., далее по 1000 мг/сут еще 6 мес. Критериями эффективности лечения являлись результаты нейропсихологического обследования (батарея тестов на память, внимание, исполнительные (регуляторные) функции, ориентацию во времени), а также оценка клинических исходов по модифицированной шкале Рэнкина через 6 и 12 мес. после начала лечения. На фоне длительной терапии цитиколином отмечались замедление прогрессирования когнитивных расстройств и лучшее функциональное восстановление (по сравнению с плацебо) за счет улучшения внимания, регуляторных функций и ориентации во времени [12]. Исследование IDEALE было посвящено оценке эффективности цитиколина в длительной терапии сосудистых УКР у пожилых пациентов. 349 пациентам с УКР преимущественно сосудистого генеза назначался цитиколин (265 больных) в дозе 1000 мг/сут per os в течение 9 мес. или плацебо (84 пациента). Терапия цитиколином не влияла на показатели функциональной повседневной деятельности по сравнению с плацебо. Вместе с тем на фоне лечения цитиколином отмечалась положительная динамика когнитивных функций при их оценке по шкале MMSE (улучшение через 9 мес. в среднем на 0,5 балла), в группе плацебо наблюдалось прогрессирование когнитивных нарушений (через 9 мес. — ухудшение в среднем на 1,9 балла) (р=0,0001). Таким образом, длительная терапия цитиколином сопряжена со снижением темпов прогрессирования когнитивных нарушений у пациентов с сосудистыми УКР [13]. В последнее время широко внедряются в практику новые воспроизведенные лекарственные формы. Среди них — отечественный препарат
Нейпилепт
. Препарат выпускается из японской субстанции компании KYOWA в виде раствора 125 и 250 мг/мл для в/в и в/м введения, а также двух пероральных форм — раствора для приема внутрь 100 мг/мл во флаконах по 30 мл и 100 мл. Объем флакона 100 мл соответствует форме выпуска оригинального препарата в саше. В рамках пострегистрационных многоцентровых рандомизированных исследований были проведены сравнение Нейпилепта с оригинальным препаратом у 152 пациентов в остром периоде ишемического инсульта в каротидной системе (РКИ № 396 от 24.06.2013) [14] и изучение эффективности и безопасности его пероральной формы у 128 пациентов с когнитивными нарушениями (РКИ № 145 от 26.03.2015) [15]. Результаты исследований продемонстрировали сопоставимые с оригинальным препаратом переносимость и эффективность Нейпилепта при указанных состояниях [16, 17].
Заключение
Следует подчеркнуть, что своевременно начатое и систематически проводимое лечение может предотвратить прогрессирование сосудисто-мозговой недостаточности и значительно улучшить качество жизни пациентов. Особое значение приобретают адекватность и эффективность приема цитиколина (Нейпилепта). Адекватность терапии подразумевает курсовой прием препарата, а также сотрудничество пациента и лечащего врача при назначении и проведении лечения, целями которого являются сохранение трудоспособности и поддержание качества жизни пациента. Могут быть рекомендованы следующие направления оценки эффективности лечения вертебробазилярной недостаточности (уже через 6–12 мес. от начала лечения): уменьшение или исчезновение церебральных жалоб, улучшение когнитивных функций (в первую очередь памяти).
Оригинальная статья опубликована на сайте РМЖ (Русский медицинский журнал): https://www.rmj.ru/articles/nevrologiya/Sindrom_nedostatochnosti_krovotoka_varteriyah_vertebrobazilyarnoy_sistemy/#ixzz5NyXkC9vV
Форма записи на приём…
Прогноз
Прогноз определяется множеством факторов, в частности, одно/двусторонней патологией ПА, поскольку при односторонней гипоплазии ПА развиваются механизмы компенсации кровотока, функциональным состоянием артериально-венозной системы мозга, состоянием сосудистой стенки (в частности наличие атеросклеротических бляшек). После хирургического лечения и медикаментозной реабилитации в большинстве случаев просвет позвоночных артерий удается нормализовать, и неврологическая симптоматика регрессирует.
Выводы
ТС БЦА является ведущим доступным неинвазивным методом визуализации гипоплазии ПА. Методика с большой точностью позволяет оценить диаметр, ход и состояние стенок артерий, а также, в отличие от других методов визуализации, изучить скоростные показатели кровотока и объективно судить о признаках гипоперфузии в вертебро-базилярном бассейне.
Среди дополнительных методов обследования для детальной визуализации интракраниальных артерий, считаем наиболее целесообразным проведение КТ с контрастированием.
- Просмотры: 4366
- Комментарии:
Понравилась запись? Считаете ее полезной или интересной? Поддержите автора!
Список источников
- Шмидт Е.В. Классификация сосудистых поражений головного и спинного мозга // Журн. невропатологии и психиатрии им. С.С. Корсакова. 1985. Т. 85, № 9. с. 1281-1288.
- Куртусунов Б. Т. Вариантная анатомия позвоночных артерий на этапах онтогенеза человека. Автореф. дисс. д.м.н. Волгоград, 2011.
- Пизова Н. В., Дружинин Д. С., Дмитриев А. Н. Гипоплазия позвоночных артерий и нарушения мозгового кровообращения // Журнал неврологии и психиатрии. 2010. № 7. C. 56–58.
- Кометов А.В., Жукова М.В. Варианты строения сосудов артериального круга большого мозга в зависимости от вида аномалии Киммерле. Съезд мануальных терапевтов России, 1-й: Материалы. М 1999; 32.
- Одинак М.М., Михайленко А.А., Иванов Ю.С. и др. Сосудистые заболевания головного мозга. Ст-Петербург: Гиппократ 1997.
Как ставят диагноз
Оптимальным способом выявления гипоплазии сосудистой системы головного мозга считается классическая ангиография и ее вариации, например селективное исследование. С помощью нее специалисты оценивают функционирование всех артерий и вен головы, их протяженность, выявляют наличие дополнительных путей кровотока.
Несмотря на преимущества, этот метод исследования имеет ряд противопоказаний:
- Аллергия на йод (является компонентом контрастного вещества);
- Хронические заболевания: почечная недостаточность, сердечная, легочная недостаточность, онкопатология;
- Воспалительные процессы в организме;
- Тромбофлебит;
- Психические заболевания;
- Беременность.
При такой патологии как гипоплазия правой или левой позвоночной артерии головного мозга специалист может назначить УЗИ-допплерографию (УЗДГ). Этот не инвазивный метод исследования позволяет в кратчайшие сроки получить информацию о толщине стенок пораженного сосуда, характер и фазность кровотока в нем, симметричность парных структур, скорость кровотока и резистивный индекс.