© Автор: Сазыкина Оксана Юрьевна, терапевт, кардиолог, специально для СосудИнфо.ру (об авторах)
Введение лекарственных препаратов непосредственно в кровоток пациента с помощью внутривенной инъекции давно уже стало обычной практикой. Именно такой путь введения медикаментов обеспечивает быстрое и эффективное возникновение лечебного эффекта. Но иногда вены пациента находятся в спавшемся состоянии или же их стенка настолько ломкая, что обычный доступ к периферической вене с проколом ее стенки (венепункция) крайне затруднен. Тогда медицинский работник применяет такие методики, как катетеризация вены или выполнение небольшого разреза на вене (венесекция). В связи с тем, что техникой венепункции должен обладать медработник любой специальности, студентов начинают обучать этому еще на ранних курсах. А вот венесекцию или венепункцию центральных вен могут применять только врачи анестезиологи-реаниматологи.
Чем венепункция отличается от венесекции?
Пункция периферической вены (какой-либо из подкожных вен верхней конечности) является одной из простейших медсестринских или врачебных манипуляций, не требующей специального инструментария или соблюдения абсолютной стерильности, как в условиях реанимационного отделения. Другими словами, пункция означает прокол венозной стенки с последующим введением иглы от шприца, катетера или от системы для внутривенной инфузии. Венепункция может быть выполнена в процедурном кабинете поликлиники, лаборатории или стационара, а также в палате, где пациент получает лечение. Пункции могут быть подвергнуты как подкожные периферические вены, так и центральные (подключичная, яремная). Но в последнем случае манипуляция осуществляется в условиях реанимационного отделения, куда специально госпитализируется или переводится пациент.
Венесекция от пункции отличается тем, что после выделения периферической вены из подкожно-жировой клетчатки венозная стенка фиксируется зажимами, а затем надрезается с последующей установкой катетера или иглы. Манипуляция требует местного обезболивания, и проводится в условиях полной стерильности.
Инструментарий
Список инструментов для венесекции выглядит следующим образом:
- хирургический нож;
- зажимы для остановки кровотечения;
- анатомические и хирургические пинцеты;
- ножницы с тонкими браншами;
- иглодержатели;
- шелковые и кетгутовые лигатуры;
- острые крючки;
- шприц либо система для внутривенных вливаний;
- иглы для анестезии;
- сосудистые катетеры.
Кроме того, для проведения процедуры необходимы:
- 50 мл 0,25-0,5 %-ного новокаинового раствора;
- полотенца либо простыни;
- резиновые перчатки;
- перевязочный материал;
- марлевые салфетки и шарики.
Набор инструментов для венесекции должен быть заготовлен заранее. Зачастую процедура нужна тяжелобольным пациентам, а мероприятия по подготовке и обработке занимают львиную долю времени.
Показания для манипуляции
Обычно проведение венепункции необходимо с целью осуществления таких лечебно-диагностических мероприятий, как:
- Внутривенное введение лекарственных препаратов в рамках оказания неотложной помощи или планового лечения пациента,
- Внутривенное введение радиофармпрепаратов или рентген-контрастных веществ с целью проведения радиосцинтиграфии (например, миокарда, легких) или рентгенографии внутренних органов (почки, головной мозг),
- Заменное переливание крови или кровезамещающих растворов (свежезамороженной плазмы – СЗП, эритромассы, тромбомассы),
- Проведение парентерального питания – внутривенного вливания белково-солевых растворов при невозможности питания через рот,
- Введение кристаллоидных растворов с дезинтоксикационной целью,
- Выполнение забора венозной крови на исследование (с целью общеклинического исследования крови, анализа на глюкозу, на биохимические показатели, на ВИЧ, сифилис, вирусные гепатиты и на многие другие показатели).
Венепункция центральной вены и венесекция проводятся по этим же показаниям, но в том случае, когда необходимо обеспечить быстрый доступ препарата в кровоток, а осуществить пункцию периферических вен не представляется возможным – при шоке, коллапсе с низким артериальным давлением, при спавшихся венах из-за высокой лихорадки. Также плохой доступ к венам отмечается у лиц, длительно употребляющих наркотики внутривенно. Кроме этого, пункция одной из внутренних яремных вен (правой или левой) осуществляется при необходимости постоянного мониторинга центрального венозного давления (ЦВД).
Формы заболевания
В основу классификации эмболий положены вид эмбола и его окончательная локализация после прекращения миграции.
Эмболы, переносящиеся венозной системой, попадают в сердце, оттуда – в легкие. Эмболы, переносящиеся артериями, могут закупорить сосуды разных частей тела.
По происхождению эмбола различают следующие виды эмболии:
- тромбоэмболия – эмболами являются тромбы артерий, вен и сердца;
- воздушная и газовая – закупорка сосудов при попадании воздуха в вены или из пузырьков газов крови;
- жировая – в роли эмболов выступают жировые клетки;
- тканевая, или клеточная эмболия – эмболами выступают кусочки ткани или комплексы клеток;
- жидкостная эмболия – закупорка околоплодными водами;
- бактериальная эмболия – закупорка сосудов скоплениями микробов;
- эмболия инородными телами.
Наиболее распространены тромбоэмболия, жировая, воздушная и газовая эмболии.
Если источником тромбоэмболии становятся тромбы камер правой половины сердца или вен большого круга кровообращения, то они попадают в разветвления системы легочной артерии. При этом наблюдаются спазмы бронхиального дерева, венечных артерий сердца, ветвей легочной артерии. В результате закупорки ее мелких ветвей развивается геморрагический инфаркт легкого, поражение крупных ветвей может закончиться летальным исходом.
При жировой эмболии происходит закупорка венозного русла каплями жира из разрушенных или расплавленных жировых клеток организма. Это становится возможным при обширных повреждениях и травмах. Иногда жировая эмболия возникает при внутривенном введении жировых растворов или препаратов, приготовленных на масле, не предназначенных для внутривенных инъекций.
Попав в артериальное русло, капли жира не растворяются в крови, а скапливаются в определенных местах. Если размер такого скопления превышает диаметр сосуда (6-8 мкм), нарушается кровоток. Жировая эмболия поражает мелкие капилляры легких и головного мозга. Может иметь подострую, острую (развивается в первые часы после травмы) и молниеносную форму (наступление внезапной смерти в течение нескольких минут).
Воздушно-газовая эмболия возникает при перекрытии просвета артериальных сосудов малого круга кровообращения пузырьками воздуха или другого газа, которые накапливаются в полости правого сердца и растягивают его. При повреждениях крупных вен в них может попасть воздух, затем пузырьки воздуха с током крови попадают в сердце и разносятся по всем артериальным бассейнам. Даже небольшой объем воздуха, проникнув в периферические вены, может стать смертельным.
В происхождении газовой эмболии основную роль играют резкие перепады атмосферного давления (кессонная болезнь, развивающаяся при погружении и быстром подъеме из воды), из-за которых нерастворенные пузырьки газа перекрывают мелкие артериальные сосуды без нарушения их целостности.
Различие по форме патологии:
- эндогенная — образование свободных эмбол из тканей и сосудов возникает на фоне резкого спада атмосферного давления окружающей среды;
- экзогенная — появляется на фоне повреждения сосудов, к примеру, при травме грудной клетки отмечается появление отрицательного давления на вдохе, что вызывает всасывание свободного воздуха.
Разделение по месту локализации ВЭ в артериях и венах:
- подключичная;
- бедренная или подвздошная;
- легочная;
- сонная (или ее ответвления);
- аортальные висцеральные ветви.
В зависимости от участка локализации воздушных пузырьков в сосудистой системе патологию разделяют на два основных вида — венозная и артериальная.
Венозная
Только при большом скоплении эмбол, особенно в правом отделе сердца, происходит нарушение функций органа, способных создать угрозу жизни человека.
Артериальная
Артериальная эмболизация — более тяжелый вид патологии, провоцирующий затруднение поступления крови к любому внутреннему органу, что приводит к его дисфункции.
К примеру, перекрытие просвета сердечных артерий может спровоцировать инфаркт, а мозговых – инсульт.
Достаточно 2-3 мл свободного воздуха, чтобы привести состояние человека к летальному исходу.
Возможны ли противопоказания для венепункции и венесекции?
Абсолютных противопоказаний для выполнения указанных манипуляций не существует, особенно если внутривенное введение медикаментов является жизненно необходимым. Из относительных противопоказаний можно выделить тромбофлебит локтевой вены и нарушение целостности кожи (ссадины, травмы) в локтевом сгибе. Венепункция является стандартной и довольно безопасной процедурой, но выполнять ее должен только человек с медицинским образованием. Венесекция и пункция одной из центральных вен по технике являются более сложными, а из противопоказаний следует отметить перелом ключицы и воспалительные процессы на коже пунктируемой области. В таком случае выполнение манипуляции осуществимо на здоровой стороне.
Осложнения
При проведении операции возможны такие осложнения, как кровотечение и повреждение соседних нервов. Чуть позже возможны следующие последствия:
- тромбоз;
- флебит;
- закупорка канюли;
- инфицирование раны.
Осложнения при венесекции – это, скорее всего, исключение, если процедуру выполняет квалифицированный медперсонал.
Методика пункции периферической вены
Техника выполнения венепункции с лечебной (введение препаратов) или с диагностической (забор крови) в целом одинакова. Обычно используется подкожная, хорошо различимая вена в области локтевого сгиба, на внутренней поверхности предплечья (в его средней или нижней трети), а также вены тыльной поверхности кисти.
техника пункции периферической вены
Перед процедурой медсестра должна тщательно обработать руки антисептиком и надеть перчатки (допускаются нестерильные одноразовые перчатки). На кожу средней трети плеча накладывается тугой жгут для уменьшения венозного оттока от конечности, а пациента просят “поработать” кулаком, выполнив несколько сгибательных и разгибательных движений пальцами. Это необходимо для лучшего кровенаполнения вены. Далее двумя тампонами с антисептиком (спирт, хлоргексидин) последовательно обрабатывается выбранный участок кожи. В последнее время чаще используются упакованные стерильные салфетки небольшого размера.
После обработки медсестра пережимает пальцем нерабочей руки (левой для правшей, правой для левшей) вену чуть выше места планируемого прокола, а указательный палец рабочей руки размещает на канюле иглы, обхватывая шприц остальными пальцами сверху. Под углом приблизительно 300 осуществляется плавное введение иглы в вену, а при попадании иглы в просвет вены ощущается “проваливание в пустоту”. После этого необходимо немного потянуть поршень шприца на себя, чтобы получить небольшое количество темной венозной крови в шприц и, таким образом, убедиться в том, что игла находится в вене. Далее свободной рукой развязывается жгут и осуществляется введение препарата, забор крови или подсоединение системы (“капельницы”) к канюле иглы.
Видео: венепункция для забора крови
Видео: венепункция для внутривенной инъекции
Видео: подробный обучающий фильм по венепункции
I. Подготовка к процедуре.
— Представиться пациенту, объяснить ход и цель процедуры. Убедиться в наличии у пациента информированного согласия на предстоящую процедуру введения лекарственного препарата и отсутствие аллергии на данное лекарственное средство.
Если пациент(ка) в сознании и он(а) старше 15 лет; в других случаях — у законных представителей.
В случае их отсутствия процедура, выполняется без получения информированного согласия:
— Предложить пациенту опорожнить мочевой пузырь, учитывая длительность выполнения.
— Предложить/помочь занять пациенту удобное положение, которое зависит от его состояния.
— Обработать руки гигиеническим способом, осушить.
— Заполнить устройство для вливаний инфузионных растворов однократного применения и поместить его на штативе для инфузионных вливаний.
Заполнение устройства для вливаний инфузионных растворов однократного применения:
— Проверить срок годности устройства и герметичность пакета.
— Прочитать надпись на флаконе: название, срок годности. Убедиться в его пригодности (цвет, прозрачность, осадок).
— Нестерильным пинцетом вскрыть центральную часть металлической крышки флакона, обработать резиновую пробку флакона ватным шариком/салфеткой, смоченной антисептическим раствором.
— Вскрыть упаковочный пакет и извлечь устройство (все действия производятся на рабочем столе).
— Снять колпачок с иглы воздуховода (короткая игла с короткой трубочкой, закрытой фильтром), ввести иглу до упора в пробку флакона, свободный конец воздуховода закрепить на флаконе (пластырем, аптечной резинкой).
В некоторых системах отверстие воздуховода находится непосредственно над капельницей. В этом случае нужно только открыть заглушку, закрывающую это отверстие.
— Закрыть винтовой зажим, снять колпачок с иглы на коротком конце устройства, ввести эту иглу до упора в пробку флакона.
— Перевернуть флакон и закрепить его на штативе.
— Повернуть капельницу в горизонтальное положение, открыть винтовой зажим: медленно заполнить капельницу до половины объема.
Если устройство снабжено мягкой капельницей, и она соединена жестко с иглой для флакона, необходимо одновременно с двух сторон сдавить ее пальцами и жидкость заполнит капельницу.
— Закрыть винтовой зажим и вернуть капельницу в исходное положение, при этом фильтр должен быть полностью погружен в лекарственный препарат, предназначенный для вливания.
— Открыть винтовой зажим и медленно заполнить длинную трубку системы до полного вытеснения воздуха и появления капель из иглы для инъекций. Капли лекарственного препарата лучше сливать в раковину под струю воды во избежание загрязнения окружающей среды.
Можно заполнять систему, не надевая иглу для инъекций, в этом случае капли должны показаться из соединительной канюли.
— Убедиться в отсутствии пузырьков воздуха в длинной трубке устройства (устройство заполнено).
— Положить в стерильный лоток или в упаковочный пакет иглу для инъекции, закрытую колпачком, салфетки/ватные шарики с кожным антисептиком, стерильную салфетку.
— Приготовить 2 полоски узкого лейкопластыря, шириной 1 см., длинной 4-5 см.
— Доставить в палату манипуляционный столик, с размещенным на нем необходимым оснащением.
— Обследовать/пропальпировать место предполагаемой венепункции для избежания возможных осложнений.
При выполнении венепункции в область локтевой ямки – предложить пациенту максимально разогнуть руку в локтевом суставе, для чего подложить под локоть пациента клеенчатую подушечку.
— Наложить венозный жгут (на рубашку или пеленку) в средней трети плеча так, чтобы при этом пульс на лучевой артерии пальпировался и попросить пациента несколько раз сжать кисть в кулак и разжать ее.
При выполнении венепункции в область локтевой ямки – наложить жгут в средней трети плеча, пульс проверяем на лучевой артерии.
— При наложении жгута женщине, не использовать руку на стороне мастэктомии.
— Надеть перчатки (нестерильные).
Методика пункции подключичной вены
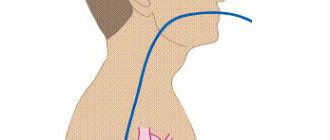
Пункция подключичной вены, называемая также “подключичкой”, проводится только врачом анестезиологом-реаниматологом. Обычно в подключичную вену устанавливается катетер для постоянного введения препаратов пациентам в тяжелом состоянии.
Техника данной процедуры заключается в следующем. Существует две разновидности подключички – с проколом вены под ключицей и с проколом вены над ключицей. В обоих случаях руки врача и выбранная область кожи тщательно обрабатываются антисептиком. Пациент укладывается горизонтально с головой, повернутой в противоположную сторону. Далее осуществляется либо прокол кожи, либо небольшой надрез под местной анестезией (раствор новокаина или лидокаина). Введение анестетика осуществляется либо той же длинной иглой, которой будет проколота вена (в первом случае), либо отдельным шприцом перед разрезом (во втором случае).
пункция подключичной вены: а – точки введения иглы, б – направление иглы при пункции
Точку прокола кожи определяют так – визуально проводят горизонтальную линию на 1.5-2 см книзу от ключицы и вертикальные линии, разделяющие её на три трети. Точка пересечения горизонтальной линии и вертикальной линии на границе средней и внутренней третей ключицы и будет являться точкой вкола иглы. Игла вводится под углом 300 к поверхности кожи. При попадании иглы в венозный просвет также определяется чувство проваливания, а после определения наличия венозной крови в шприце он отсоединяется и к канюле иглы подсоединяется подключичный катетер (по проводнику). Методика постановки подключичного катетера называется катетеризацией по Сельдингеру.
Довольно часто выполняется пункция подключичной вены с проколом кожи в надключичной области. Для этого визуально определяется угол между ключицей и грудинно-ключично-сосцевидной мышцей, а затем по биссектрисе этого угла на расстоянии 0.5-1 см от ключицы вводится длинная игла в направлении кверху и к грудине под углом к поверхности кожи около 200.
Видео: пункция и катетеризация подключичной вены
Венопункция у детей
Внутривенная урография: суть метода, методика проведения исследования
Выполнение В. у детей, особенно раннего возраста, труднее, чем у взрослых (небольшой калибр вен, глубокое их расположение, беспокойное поведение ребенка во время манипуляции). Выбор вен для В. зависит от их выраженности, целей и предполагаемой длительности вливаний. При хорошо выраженных периферических венах для непродолжительных вливаний у детей пунктируют вены локтевого сгиба, подкожные вены голени, тыльной поверхности стопы и кисти, у новорожденных и грудных детей — вены волосистой части головы. При плохо выраженных периферических венах, при введении концентрированных или раздражающих стенку вены растворов, проведении длительных вливаний используют центральные вены — подключичную, бедренную, наружную и внутреннюю яремные; вливания осуществляют через иглу или производят пункционную катетеризацию. Наружный диаметр игл, применяемых для В. у детей, от 0,3 до 1,3 мм в зависимости от цели B. и диаметра вены. Подключичную вену пунктируют в положении ребенка на спине с валиком под плечами, ноги приподнимают выше уровня правого сердца. Пункцию подключичной вены у детей первого года жизни производят из точки, расположенной на середине ключицы, у детей старше года — на границе внутренней и средней трети ее. Игла при пункции образует угол 40—45° с осью ключицы и 20—30° с плоскостью грудной клетки ребенка. Бедренную вену пунктируют в положении ребенка на спине в точке, расположенной на 1 — 2 см книзу от паховой связки, несколько медиальнее артерии, определяемой по ее пульсации. При необходимости длительных вливаний и плохо выраженных периферических венах производят веносекции периферических и центральных вен или пункционную катетеризацию центральных вен (см. Катетеризация вен пункционная).
Библиография:
В. у детей
— Долецкий C. Я. и Исаков Ю. Ф. Детская хирургия, ч. 1, с. 117, М., 1970; Оперативная хирургия детского возраста, под ред. E. М. Маргорина, с. 40, Л., 1967; Тимощенко О. А. и Балагин Б.М. Катетеризация подключичной вены у детей, Хирургия, № 7, с. 62, 1969, библиогр.; A u b a n i а с R. Une nouvelle voie d’injection ou de ponction veineuse, Sem. Hop. Paris, t. 28, p. 3445, 1952; Lasfargues G. Les procedes pratiques de rehydratation au cours des deshydratations aigues de l’enfant, Rev. Prat. (Paris), t. 14, p. 189, 1964; Y о f f a D. Supraclavicular subclavian venepuncture and catheterization, Lancet, v. 2, p. 614, 1965.
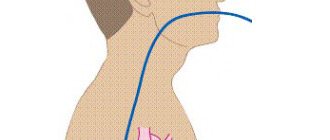
Методика пункции внутренней яремной вены
пункция внутренней яремной вены
Пункция яремной вены также осуществляется при помощи установки проводника по методу Сельдингера и осуществляется в отделении анестезиологии и реанимации врачом. После обработки рук определяется место прокола. Для этого голову больного с приподнятым ножным концом кровати поворачивают в противоположную пункции сторону и обрабатывают кожу. Визуально врач определяет вершину треугольника, который образован ножками грудинно-ключично-сосцевидной мышцы.
Далее пальцем нащупывают яремную вену, а пальцем другой руки определяют пульс на сонной артерии. После введения анестетика в кожу и подкожно-жировую клетчатку вводят длинную иглу по направлению к соску на глубину 2-3 см, часто потягивая поршень шприца на себя. После того, как в шприце появится немного крови, игла вытаскивается, а в венозном просвете остается тонкий проводник, к которому подсоединяется система.
Особенности проведения у донора
При проведении пункции вены для сдачи крови требования к стерильности многократно возрастают. Процедура проводится в специально оборудованных кабинетах, не разрешается использовать любые расходные материалы без проверки маркировки, срока годности.
Предварительно обрабатывают антисептиками два локтевых сгиба на участке не менее 7-8 см в диаметре два раза. К пункции приступают не ранее, чем через 30 секунд после обработки. Если к месту пункции случайно коснулся нестерильный предмет, то процедуру обеззараживания повторяют заново.
Иглой от полимерного контейнера прокалывают вену и проходят около 5 мм по ее ходу. Затем после проявления крови в трубке игла продвигается на половину длины и фиксируется на протяжении всего забора крови. Нужно добиться достаточно быстрого поступления крови в контейнер. Если этого не происходит, то принимают такие меры:
- меняют положение среза иглы;
- переустанавливают жгут (он остается на плече все время взятия крови);
- используют другую руку.
В случае неудачной повторной венепункции донора отстраняют от сдачи крови.
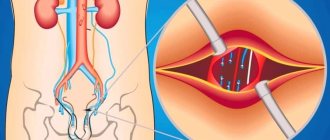
Техника венесекции
Венесекция обычно проводится на периферической вене в случае, когда пункция вены не может быть проведена. Для этого после обработки рук и выбранного участка кожи накладывается жгут проксимальнее места прокола.
венесекция
После введения анестетика в кожу и подкожно-жировую клетчатку осуществляется разрез кожи. Под вену подводится хирургическая нить и осуществляется перевязка вены. Затем с помощью скальпеля производится короткий разрез венозной стенки проксимальнее нити. Нить убирается, а в место секции вставляется катетер. На кожу накладываются швы, которые через несколько дней снимают.
Видео: теория и примеры венесекции
Возможные трудности
У венепункции нет противопоказаний, но есть некоторые нюансы, которые иногда мешают проводить эту процедуру.
- Анатомические особенности. Например, у людей, длительно принимающих наркотики путем введения препаратов через вену, сосуды слишком тонкие и «сухие», поэтому их сложно найти. Поэтому иногда врачам приходится колоть не внутренний сгиб локтя, а какое-то другое место, где вена видна.
- Травмы, ожоги и другие обширные раны в зоне предполагаемой венепункции. Также приходится искать другую вену, на здоровом участке тела.
- Гемофилия – заболевание, связанное со сниженной свертываемостью крови. В таком случае венепункцию следует проводить только под контролем врача, а пациента после процедуры необходимо оставить в больнице для наблюдения.
Что это такое
В переводе с латинского vena – «вена» и sectio – «разрез». Так и есть: при венесекции на стенке вены делают надрез, в который потом вводят соединенную с катетером канюлю. Через нее проводят внутривенные инфузии (вливания). Но надрезать вену прямо через кожу невозможно. Поэтому сначала проводят небольшую операцию, обнажая сосуд. Для этого скальпелем неглубоко иссекают кожные и подкожные ткани, поддевают вену и начинают работать уже с ней напрямую.
Венесекция имеет следующие показания:
- ярко выраженный слой подкожно-жировой клетчатки;
- очень низкое давление пациента (невозможно найти вену и попасть в нее);
- анатомически вены залегают очень глубоко.
Противопоказаниями являются проблемы на коже в месте ее иссечения. Это ожоги, грибковые или гнойные инфекции, незажившие раны. Относительным противопоказанием является тромбофлебит: в этом случае решается целесообразность проведения венесекции, потому что иногда эта процедура жизненно необходима.
При проведении венесекции стараются выделять крупные сосуды, чтобы можно было свободно устанавливать катетер. Для этого лучше всего подходят следующие вены:
- локтевая (на внутреннем сгибе локтя);
- внутренняя и наружная яремные (в области шеи);
- подключичная (в области ключицы);
- бедренная (в области голени).
Центр диагностики – “Московский Доктор”
Любому профессионалу в области медицины прекрасно известно, что для назначения эффективного лечения крайне важна правильная диагностика. А её полноценное осуществление невозможно без использования современного оборудования, лабораторных реактивов и других вспомогательных средств.
В основном они назначаются в зависимости от того, каковы жалобы пациента. Как вариант, возможно проведение комплексного обследования, инициированного клиентом, желающим как можно больше узнать о состоянии своего здоровья.
Для того чтобы диагностика стала по-настоящему эффективной, вам стоит обратиться в нашу клинику, к своему лечащему врачу. Именно он может выдать вам направления на все необходимые типы анализов и обследований.
Кроме того, важно запомнить один простой факт – даже узнав точное название своей болезни, ни в коем случае нельзя заниматься самолечением. Эффективную и вместе с тем безопасную терапию должен назначать специалист
Типы диагностики
Одним из основных методов диагностики является оценка состава крови и наличия в ней целого ряда веществ, таких как электролиты, креатинин, а также мочевина и многое другое. При печёночных пробах дополнительно можно получить уровень концентрации ферментов ALT, AST, а также билирубина и др.
И это далеко не все недуги, которые позволяют определить лабораторные исследования.Для определения типов инфекций, поражающих организм пациента сегодня в основном используются серологические исследования.
Благодаря им можно своевременно выявить различные аутоиммунные заболевания (при которых происходит рост антител, противостоящих полноценному функционированию собственных тканей организма). Анализ мочи, используется в комплексе с другими типами обследований.
Благодаря ему пациент может узнать о наличии у него заболеваний органов мочеполовой системы и т. д.
Также важно исследование каловых масс, гарантирующее обнаружение малейших признаков паразитарных заболеваний, нарушений в работе органов ЖКТ и др. Не менее информативны и гормональные проверки крови
Благодаря им можно выявить любую патологию эндокринной системы.
Диагностическая точность такого типа исследования составляет порядка 100%.
Более того, при необходимости врач может осуществить забор биологического материала (биопсию), тем самым обеспечив себе возможность предельно точной постановки диагноза.
В частности, при посещении нашей клиники вы сможете осуществить обследование желудка и 12-перстной кишки, выбрав такую процедуру, как гатстродуоденоскопия. Благодаря ей можно определить наличие эрозий и язв, первых признаков гастрита, а также любых стенозов, локализации, причин кровотечений и т. д.