Закупорка артерий в вертебрально-базилярном бассейне приводит к развитию ишемического инсульта с локализацией зоны инфаркта в различных отделах ствола головного мозга, таламуса, затылочных долей и мозжечка. Индивидуальные особенности расположения артерий, разнообразие патогенетических механизмов очень часто определяют индивидуальные особенности неврологической клиники при острых ишемических инсультах в этой области. Наряду с наличием типичных неврологических синдромов, врачи Юсуповской больницы нередко отмечают атипичные симптомы острого нарушения мозгового кровообращения. При данной клинической ситуации они применяют методы нейровизуализации головного мозга, которые помогают подтвердить диагноз (компьютерную и магнитно-резонансную томографию).
Степень нарушения неврологических функций неврологи Юсуповской больницы оценивают при госпитализации пациентов, в процессе лечения и в конце терапии. Всем пациентам, поступающим в клинику неврологии, проводят следующие обследования:
- ультразвуковую допплерографию магистральных сосудов головы во внечерепном отделе;
- транскраниальную допплерографию;
- дуплексное сканирование.
Также проводят 12-электродное ЭКГ, контролируют артериальное давление, определяют объёмный максимальный кровоток по внутренней сонной и позвоночной артерии. Спиральная компьютерная томография головного мозга в Юсуповской больнице проводится во всех случаях сразу при поступлении пациентов в стационар. При наличии нескольких очагов инфаркта мозга неврологи используют более чувствительную методику нейровизуализации – диффузионно-взвешенную магнитно-резонансную томографию.
Современная чувствительная методика нейровизуализации головного мозга – перфузионно-взвешенная магнитно-резонансная томографя, позволяет врачам Юсуповской больницы получить информацию о состоянии кровоснабжения ткани мозга, выявляет нарушения кровоснабжения как в зоне ишемического ядра, так и в окружающих участках.
Общее описание
Вертебробазилярная недостаточность
— это состояние, при котором возникает уменьшение кровоснабжения в системе артерий: базилярной и позвоночных. В результате этого состояния нарушается питание и функции головного мозга, в итоге возникают необратимые морфологические изменения мозгового вещества.
По данным статистической литературы люди с вертебробазилярной недостаточностью чаще всего подвержены к возникновению инсультов около 25-30% и транзиторных нарушений мозгового кровообращения в 65-70%.
Вертебро-базилярная недостаточность (Синдром вертебробазилярной артериальной системы)
Острая ВБН
Клинические проявления острой вертебро-базилярной недостаточности очень полиморфны. Степень их выраженности определяется этиопатогенезом, силой и длительностью патологического воздействия. При острой форме неврологический дефицит кратковременный и полностью обратимый – все симптомы исчезают на протяжении суток. Ей свойственно бурное развитие, когда от начала до максимально выраженной картины проходит менее 2 минут.
Центральное место в клинической картине транзиторных неврологических расстройств занимают вестибулярные нарушения. Часто возникают пароксизмы системного головокружения, продолжающиеся от нескольких минут до нескольких часов. Другие симптомы представлены нарушением равновесия, мелкоразмашистым нистагмом, тошнотой и рвотой. Картина дополняется мозжечковым синдромом, характеризующимся интенционным тремором, адиадохокинезом.
Распространены зрительные и глазодвигательные нарушения – ухудшение остроты зрения, фотопсии, гемианопсия. Преходящий моторный дефицит (слабость, парез или паралич) сочетается с онемением лица, конечностей. При осмотре могут выявляться элементы альтернирующих синдромов (Вебера, Мийяра-Гюблера, Валленберга-Захарченко). Иногда церебральные повреждения протекают как лакунарные инсульты с изолированными гемипарезом, гемигипестезией, гемиатаксией.
Хроническая ВБН
Хронические формы вертебрально-базилярной недостаточности имеют перманентный характер, редко подвержены влиянию провоцирующих факторов, их симптомы сохраняются между ишемическими атаками. Дисциркуляторная энцефалопатия проявляется несистемным головокружением без вестибулярных расстройств, умеренной мозжечковой атаксией, периодическими головными болями в шейно-затылочной области. Картина дополняется шумом в ушах с постепенным ослаблением слуха, пирамидной недостаточностью. Отмечаются когнитивные, психоэмоциональные, вегетативные нарушения.
Спондилогенная ВБН
Вертеброгенные расстройства рассматриваются как часть клинической картины синдрома позвоночной артерии. Симптомы возникают внезапно, при резких движениях головой (переразгибании, поворотах в здоровую сторону, боковых наклонах), четко зависят от положения цервикального отдела позвоночного столба. Типичными признаками являются синкопе или падения без утраты сознания (дроп-атаки), мозжечковый синдром со стато-локомоторной атаксией.
Пациенты отмечают головокружение, шум в ухе, одностороннее снижение слуха. Преходящие зрительные нарушения представлены ощущением «песка» или «пелены» перед глазами, фотопсиями. Цефалгии носят гемикранический характер, распространяются из шейно-окципитальной в лобно-височно-глазничную область. При цервикогенных синдромах боли иррадиируют в плечо, руку. На коже шейной области видны локальные вегетативные реакции (бледность, мраморный рисунок, сухость или гипергидроз).
Симптомы ишемического инсульта в вертебро-базилярном бассейне
Лакунарные инсульты в вертебро-базилярном бассейне возникают вследствие поражения отдельной парамедианной ветви позвоночной артерии, общей артерии или ветви задней мозговой артерии на фоне артериальной гипертензии, которая нередко сочетается с повышенным содержанием липидов в крови или сахарным диабетом. Заболевание начинается внезапно, сопровождается головокружением, тошнотой, рвотой. Отмечаются нарушения двигательной функции, обусловленные поражением двигательных путей в области основания моста, которые снабжаются кровью мелкими артериями, отходящими от основной артерии:
- неполный паралич мимических мышц;
- паралич руки;
- нарушение движений рукой и ногой с одной стороны тела.
Лакунарные инфаркты в таламусе обуславливают развитие чисто сенсорного синдрома причиной которого является поражение латеральных отделов таламуса вследствие закупорки таламогеникулярной артерии. Полный гемисенсорный синдром проявляется снижением поверхностной или глубокой чувствительности, либо онемением кожных покровов одной половины тела. У некоторых пациентов имеет место одностороннее снижение чувствительности угла рта, ладони и стопы.
При распространении ишемии в сторону внутренней капсулы развивается сенсомоторный инсульт. Он проявляется нарушениями моторики, которым предшествуют расстройства чувствительности. Если лакуны располагаются в области моста, врачи Юсуповской больницы определяют следующие признаки ишемического инсульта:
- нарушение координации движений на одной половине тела;
- умеренная слабость ноги;
- Лёгкий парез руки.
Нелакунарный ишемический инфаркт в вертебро-базилярном бассейне развивается вследствие поражения коротких или длинных огибающих ветвей позвоночной или основной артерий и проявляется следующими симптомами:
- системное головокружение;
- головная боль;
- ухудшение слуха с шумом в том же ухе;
- двигательные и мозжечковые расстройства;
- нарушения чувствительности в одной или обеих конечностях одной стороны тела.
Закупорка задней нижней мозжечковой артерии проявляется следующими симптомами:
- системное головокружение;
- тошнота;
- рвота;
- нарушение глотания;
- нарушение речи и слуха;
- расстройства чувствительности на лице по сегментарному типу;
- мозжечковая атаксия (нарушение устойчивости) на стороне ишемического очага;
- двигательные расстройства, снижение болевой и температурной чувствительности на конечностях и туловище с противоположной стороны.
При закупорке ветвей основной артерии, кровоснабжающей средний мозг, возникают парез мышц, иннервируемых глазодвигательным нервом, на стороне очага и паралич конечностей на противоположной стороне. При инфаркте в бассейне артерии четверохолмия развивается паралич взгляда вверх и недостаточность конвергенции который сочетается с непроизвольными колебательными движениями глаз высокой частоты.
Инфаркт мозжечка в большинстве случаев возникает вследствие кардиальной или артерио-артериальной эмболии передней нижней мозжечковой артерии или верхней мозжечковой артерии.
Закупорка позвоночной артерии может происходить как внутри, так и вне черепной коробки. При закупорке экстракраниального отдела отмечаются следующие симптомы:
- кратковременная потеря сознания;
- системное головокружение;
- нарушения зрения;
- глазодвигательные и вестибулярные расстройства;
- нарушения статики и координации движений.
Нередко пациенты внезапно падают, у них нарушается мышечный тонус, развиваются вегетативные расстройства, нарушается дыхание и сердечная деятельность.
Диагностика и лечение пациентов с диагнозом «вертебрально-базилярная недостаточность»
В.А. ПАРФЕНОВ
,
Л.М. АНТОНЕНКО
,
Первый Московский государственный медицинский университет им. И.М. Сеченова, кафедра нервных болезней
В статье описываются современные подходы к диагностике и лечению наиболее часто встречающихся причин головокружения — вертебрально-базилярная недостаточность, доброкачественное пароксизмальное позиционное головокружение, фобическое постуральное головокружение.
Одним из наиболее распространенных диагнозов в условиях амбулаторной неврологической практики в нашей стране является вертебрально-базилярная недостаточность (ВБН). В ряде исследований показано, что в большом проценте случаев при проведении специализированного обследования у пациентов с диагнозом ВБН выявляются совершенно другие причины, объясняющие имеющиеся неврологические нарушения [4, 6, 8, 25]. Проведенные ранее на нашей кафедре исследования показали, что среди пациентов, направляемых в больницу в связи с интенсивным изолированным головокружением, преобладали пациенты с доброкачественным пароксизмальным позиционным головокружением, вестибулярным нейронитом, синдромом или болезнью Меньера [7, 8].
ВБН — это обратимое нарушение функций мозга, вызванное уменьшением кровоснабжения области, питаемой позвоночными и основной артериями. Патогенетической основой данного состояния является цереброваскулярная патология, проявляющаяся транзиторными ишемическими атаками или малыми инсультами в вертебрально-базилярной артериальной системе, хотя возможно постепенное нарастание неврологического дефицита [3]. Сосудистая природа ВБН отражена и в Международной классификации болезней Х пересмотра, где ВБН классифицируется как «синдром вертебробазилярной артериальной системы» (G45) и относится к классу V («Сосудистые заболевания нервной системы»).
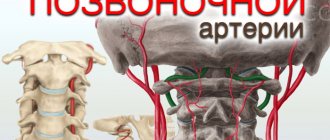
Для лучшего понимания процессов, происходящих при поражении вертебробазилярной артериальной системы, следует остановиться на анатомических особенностях строения данного сосудистого бассейна. Позвоночная артерия (ПА), парная, справа отходит от безымянной артерии, слева — непосредственно от подключичной артерии. Выделяют четыре анатомических сегмента ПА. Промежуток от отхождения артерии от безымянной (справа) или подключичной (слева) артерий до ее входа в отверстия поперечных отростков С5 или С6 позвонков называется первым сегментом. Второй сегмент составляет участок ПА, где она проходит через отверстия поперечных отростков С6—С2 позвонков. Третий сегмент составляет расстояние, на протяжении которого ПА огибает дугу атланта, прободает твердую мозговую оболочку на уровне большого затылочного отверстия. Последний, четвертый сегмент начинается от точки прободения ПА твердой мозговой оболочки и продолжается до границы между мостом и продолговатым мозгом, где происходит слияние правой и левой позвоночных артерий, и формируется базилярная артерия. Базилярная артерия делится на две задние мозговые артерии. От этих крупных артерий отходят огибающие ветви и мелкие пенетрирующие артерии, которые проходят в глубинные отделы головного мозга. Первый и четвертый сегменты позвоночных артерий наиболее подвержены атеротромботическому поражению. Церебральный атеросклероз является наиболее частой причиной стенозирующего поражения экстракраниального отдела позвоночных артерий, предрасполагающими факторами для возникновения которого являются аномалии развития: гипо- или аплазия, патологическая извитость позвоночных артерий [10, 11]. Данная патология может приводить к развитию ВБН. Значительно реже ВБН бывает обусловлена нарушением проходимости основной артерии или мелких артерий мозгового ствола и мозжечка [10, 11]. Опасным осложнением атеросклеротического стеноза позвоночной и (или) основной артерии является нарастающий тромбоз этих артерий. Клинически он может проявляться повторными транзиторными ишемическими атаками в вертебробазилярной системе, а в тяжелых случаях перерастать в стволовой инсульт. В проведенных исследованиях было показано, что 43% инфарктов в вертебробазилярной системе возникли по артериотромботическому механизму [21]. Мелкие артерио-артериальные эмболии, обусловленные распадом атеросклеротической бляшки или пристеночного тромба, являются причиной транзиторных ишемических атак в вертебробазилярной системе примерно в 20% случаев [21].
Микроангиопатия артерий вертебробазилярной системы также может быть причиной возникновения ВБН. Основными этиологическими факторами развития церебральной микроангиопатии являются артериальная гипертензия и сахарный диабет [1, 6, 12].
Разнообразие клинической картины ВБН обусловлено тем, что в бассейн кровоснабжения вертебробазилярной системы входят различные отделы центральной нервной системы: шейный отдел спинного мозга, продолговатый мозг, мост, средний мозг, мозжечок, часть таламуса и гипоталамической области, затылочной доли, задние и медиобазальные отделы височных долей головного мозга.
В большинстве случаев ВБН проявляется только транзиторными ишемическими атаками, которые представляют собой острое кратковременное расстройство кровоснабжения головного мозга, не приводящее к стойким изменениям мозгового вещества, с полным регрессом неврологического дефицита в течение 24 ч. Клиническая картина ВБН может складываться из различного сочетания двигательных нарушений в виде слабости в конечностях различной степени выраженности, чувствительных расстройств: гипестезии или парестезии конечностей, лица, часто двусторонние, гомонимной гемианопсии или корковой слепоты, нарушения равновесия, приступов головокружения. Изолированное возникновение одного из описанных неврологических синдромов не может рассматриваться как проявление транзиторной ишемической атаки [21, 22].
Головокружение и нарушение равновесия — наиболее частая причина гипердиагностики ВБН. Часто под «вертебрально-базилярной недостаточностью» и «гипертоническим церебральным кризом» скрываются самые разные расстройства, нередко не имеющие никакого отношения к патологии сосудистой системы головного мозга [1, 2, 4, 6, 9].
Жалоба на головокружение — одна из наиболее частых причин обращения к врачу амбулаторной практики после головной боли [18]. Причинами головокружения наряду с ВБН могут быть самые разнообразные патологические процессы: заболевания кохлео-вестибулярного аппарата, психогенные расстройства, дегенеративные заболевания центральной нервной системы (ЦНС).
Головокружением в медицинской практике обозначают состояние, при котором у больного возникает ощущение вращения окружающих предметов или иллюзия собственного вращения или движения [10, 18]. Пациенты используют этот термин для обозначения целого ряда других симптомов, многие из которых совершенно не подходят под это определение: ощущение легкости в голове, слабости, пелены перед глазами, расплывчатость зрения, «ватности» в ногах, потемнение в глазах после резкого подъема на ноги из положения сидя или лежа. Поэтому большое значение для выявления причины головокружения имеет сбор анамнеза. Врач прежде всего должен выяснить, что именно пациент называет головокружением. Для этого можно попросить пациента описать свои жалобы, не используя слово головокружение. Описание ощущения неустойчивости, усиливающейся в темноте, ощущения «подушки» под ногами при ходьбе является признаком сенситивной атаксии при поражении периферических нервов и проводников глубокой чувствительности ЦНС. Жалоба на потемнение в глазах при резком переходе в вертикальное положение указывает на дисфункцию вегетативной нервной системы. Описываемое пациентом чувство слабости, пелены перед глазами, нечеткости зрения при отсутствии объективных признаков поражения нервной системы при неврологическом осмотре чаще всего может быть признаком хронической усталости, анемии, гиповитаминоза. Если пациент описывает ощущение вращения окружающих предметов или собственного тела, то это чаще всего указывает на заинтересованность вестибулярного анализатора. Для проведения дифференциального диагноза наиболее важными являются следующие параметры: характер и длительность головокружения, провоцирующий фактор, сопутствующие симптомы.
Для выяснения характера головокружения можно предложить пациенту провести аналогию, описать, на что похоже испытываемое головокружение. Например, приступы интенсивного головокружения с ощущением вращения предметов, как при катании на карусели, могут быть признаком вестибулярного нейронита, иллюзия раскачивания пола, как палубы корабля, при ходьбе чаще всего может указывать на психогенное головокружение.
По длительности приступы головокружения могут быть кратковременные: от нескольких секунд до нескольких минут, что характерно, например, для вестибулярной пароксизмии. Головокружение длительностью от 5 до 20 мин в сочетании с другими описанными выше неврологическими синдромами может быть признаком транзиторной ишемической атаки. Приступ головокружения, длящийся в течение нескольких дней, может быть признаком вестибулярного нейронита [10, 18].
При беседе с пациентом необходимо выяснить, какие факторы провоцируют головокружение. Например, головокружение, возникающее лежа при повороте в постели наиболее характерно для доброкачественного пароксизмального позиционного головокружения, если приступ головокружения провоцируется кашлем, натуживанием, громкими звуками, то это позволяет заподозрить у пациента перилимфатическую фистулу. Когда пациент указывает на определенную обстановку, провоцирующую головокружение и неустойчивость, например на улице, где много людей, в метро, это может быть признаком фобического постурального головокружения [10, 18, 20].
Очень важно для постановки правильного диагноза выявление симптомов, которые сопутствуют приступу головокружения. Остро возникшее головокружение и снижение слуха на одно ухо позволяет заподозрить инфаркт лабиринта (синдром передней нижней мозжечковой артерии) [4, 8]. Приступы головокружения, сопровождающиеся подострым снижением слуха на одно ухо, парезом мимической мускулатуры на этой стороне часто являются проявлением опухоли мостомозжечкового угла [18]. При указании на то, что перед повторяющимися приступами головокружения у пациента возникает нарастающий шум в ухе, чувство заложенности, снижение слуха на это ухо, следует провести диагностический поиск синдрома и/или болезни Меньера [18].
Наиболее трудным для диагностики из причин головокружения, обусловленных сосудистым поражением головного мозга в вертебробазилярном бассейне, является изолированное головокружение. По данным проведенного исследования, около 0,7% случаев изолированного вестибулярного головокружения было обусловлено инсультом [4, 8]. Другие варианты инфарктов головного мозга в вертебробазилярном бассейне, сопровождающиеся головокружением, сочетаются с поражением структур ствола мозга и проявляются симптомами очагового поражения головного мозга. Патоморфологической основой изолированного головокружения, обусловленного инсультом, является избирательное поражение узелка мозжечка или участка ствола мозга в области входа корешка вестибулярного нерва. Эти структуры находятся в зоне кровоснабжения медиальной ветви задней нижней мозжечковой артерии. При данной патологии пациенты предъявляют жалобы на остро возникшее вращательное головокружение длительностью до нескольких часов, часто сопровождающееся тошнотой, рвотой, что также характерно для заболеваний периферической вестибулярной системы. Следует проводить дифференциальный диагноз прежде всего с вестибулярным нейронитом [4, 8]. Предположить сосудистую причину изолированного головокружения может позволить наличие у пациента стойкой артериальной гипертензии, мерцательной аритмии, стенозирующего атеросклероза церебральных артерий, ранее перенесенного инсульта или повторных транзиторных ишемических атак в анамнезе. Для диагностики данных нарушений важную роль играет тщательный сбор анамнеза с учетом сосудистых факторов риска, нейровестибулярное обследование и проведение магнитно-резонансной томографии головного мозга, при которой выявляется очаговое ишемическое поражение головного мозга в области узелка мозжечка или участка ствола мозга в месте входа корешка вестибулярного нерва [4, 8]. Пациенты с церебральным атеросклерозом и гипертонической ангиопатией церебральных артерий в вертебробазилярной системе часто предъявляют жалобы на головокружение [11, 13, 22]. При более внимательном расспросе удается выяснить, что пациенты под жалобой на головокружение подразумевают ощущение неустойчивости, пошатывание при ходьбе, усиливающееся при поворотах, наклонах. У пожилых больных неустойчивость может сопровождаться падениями. Эти нарушения в большинстве случаев обусловлены повреждением лобно-подкорково-стволово-мозжечковых связей вследствие немых лакунарных инсультов или лейкоареоза [3]. При неврологическом обследовании этих пациентов нередко выявляется рассеянная очаговая неврологическая симптоматика: рефлексы орального автоматизма, анизорефлексия, дисдиадохокинез, интенция при выполнении указательных проб. При исследовании функции вестибулярного анализатора могут выявляться незначительные отклонения от нормы в виде нарушения плавных следящих движений глаз и зрительных саккад [4]. У пациентов с сосудистой деменцией возникает феномен лобно-подкорковой дисбазии, который относится к нарушениям ходьбы высшего уровня и связан с нарушением лобно-подкорково-стволовых взаимодействий [3]. Проведенные исследования показали, что нарушения устойчивости, связанные с нарушением высшего уровня регуляции движения возникают у 40% данной категории больных [13].
Следует более подробно остановиться на дифференциальном диагнозе ВБН с заболеваниями, которые, по данным различных исследований, являются наиболее частой причиной обращения за неврологической помощью пациентов с жалобой на головокружение. К ним относится доброкачественное пароксизмальное позиционное головокружение (ДППГ) — его обнаружили у 18,3% пациентов, — и фобическое постуральное головокружение, выявленное в 15,9% случаев [10, 18].
ДППГ — это одна из наиболее распространенных форм периферического вестибулярного головокружения [10, 14, 15, 25]. Основным клиническим признаком ДППГ являются приступы вращательного головокружения длительностью до нескольких минут, в большинстве случаев сопровождающиеся тошнотой, нередко рвотой, возникающие при изменении положения головы. Наиболее характерно возникновение головокружения, когда пациент поворачивается в постели с боку на бок, садится после сна, наклоняется или запрокидывает голову назад. Иногда пациент может проснуться ночью с ощущением головокружения, тошноты. Наиболее сильные приступы головокружения возникают при первом изменении положения тела после сна. При повторных движениях сила головокружения ослабевает. Это одно из тех заболеваний, при котором жалобы настолько характерны, что диагноз можно поставить уже после сбора анамнеза, при этом достаточно часто пациент указывает даже на сторону поражения. ДППГ наиболее часто встречается у людей в возрасте 50—70 лет, хотя может развиться в любом возрасте, в 2 раза чаще возникает у женщин [16, 18].
Патогенетические механизмы развития ДППГ связаны с раздражением рецепторов вестибулярного аппарата отолитами (кристаллами карбоната кальция). Отолиты отделяются от отолитовой мембраны вследствие травмы или дегенеративных процессов. В результате в ствол головного мозга поступают различные импульсы от двух лабиринтов, что приводит к возникновению головокружения и нистагма. Учитывая близость расположения вегетативных ядер, приступ головокружения при ДППГ почти всегда сопровождается вегетативными реакциями: тошнотой, рвотой, подъемом артериального давления. Поэтому пациенты, страдающие артериальной гипертензией, часто расценивают приступ головокружения с подъемом артериального давления как проявление гипертонического криза и обращаются к терапевту с целью коррекции гипотензивной терапии. Клиническая картина ДППГ имеет характерные особенности. Приступы вращательного головокружения возникают внезапно при изменении положения пациента. Одним из самых частых вариантов начала заболевания является возникновение головокружения при повороте в постели ночью или утром после пробуждения. Приступ головокружения длится не более минуты, однако обычно бывает очень выраженным, нередко сопровождается тошнотой, рвотой. При попытке встать возникает неустойчивость, в тяжелых случаях пациент не может передвигаться без посторонней помощи или дополнительной опоры. Характерным клиническим признаком приступа ДППГ является позиционный горизонтально-ротаторный нистагм. Он имеет латентный период 1—5 с, вначале нарастает, длится около 10 с, а затем постепенно стихает. Направление нистагма определяется тем, какой полукружный канал поражен. Нередко приступ головокружения при ДППГ может возникнуть при запрокидывании головы назад или наклоне вниз. При этом если человек стоит, то может возникнуть падение из-за потери равновесия. Падения при приступе ДППГ чаще возникают у лиц пожилого и старческого возраста. Средняя продолжительность заболевания составляет около 2 нед. [10, 18]. Диагностика ДППГ основывается на характерных жалобах, анамнезе и клинической картине заболевания. Подтверждением диагноза ДППГ является возникновение типичного эпизода головокружения с периферическим позиционным нистагмом у пациента при проведении провокационных проб. Наиболее часто используется проба Дикса-Холлпайка для диагностики отолитиаза заднего полукружного канала, проба МакКлюра-Пагнини для выявления поражения горизонтального полукружного канала [10, 17—19].
Второй по частоте причиной обращения пациентов с жалобами на головокружение после ДППГ является психогенное головокружение [18, 20]. Психогенное головокружение может быть первичным, когда оно развивается самостоятельно, и даже при тщательном сборе анамнеза и обследовании не удается выявить признаки поражения вестибулярной системы [10, 18, 19]. Нередко причиной возникновения психогенного головокружения является перенесенный эпизод истинного вестибулярного головокружения с нарушением ориентации в пространстве, выраженной вегетативной реакцией, чувством тревоги, страха, например, вестибулярного нейронита, приступа ДППГ [10, 24]. Фобическое постуральное головокружение — это вариант психогенного головокружения, при котором жалоба на головокружение является основной и практически единственной [10, 24]. Часто эти пациенты отмечают плохую переносимость транспорта, качелей, каруселей с детства, что некоторыми авторами расценивается как имеющаяся минимальная дисфункция вестибулярной системы, которая может вызывать ощущение неустойчивости [10]. При просьбе описать свои жалобы, не используя слово головокружение, пациенты часто характеризуют свои ощущения как чувство дереализации, неустойчивости, покачивания, как на палубе, страха падения. Провоцирующими факторами могут являться: многолюдные места или, наоборот, пустая комната; пребывание на мосту; вождение автомобиля; стрессовые ситуации. При расспросе можно выявить, что во время или сразу после приступов отмечаются тревожные и вегетативные нарушения (сердцебиение, тошнота, потливость, нарушение ритма дыхания). Часто у пациентов, страдающих фобическим постуральным головокружением, отмечается склонность к навязчивым состояниям, тревожно-депрессивным расстройствам. Диагностика фобического постурального головокружения основывается на характерном сочетании жалоб на головокружение и расстройство равновесия, которое возникает приступами в положении стоя или при ходьбе, может провоцироваться определенной обстановкой, часто сопровождается тревогой при отсутствии объективных признаков вестибулярных нарушений. Однако при постановке данного диагноза врачу надо быть очень внимательным, необходимо исключить органическое происхождение головокружения, провести тщательное клиническое обследование системы поддержания равновесия, вестибулометрию и стабилографию. Длительно существующие не диагностированные вестибулярные расстройства могут приводить к развитию тревожного расстройства и/или депрессии [24]. Отсутствие провоцирующего фактора или тревоги также должно заставить врача сомневаться в психогенной природе заболевания.
Лечение ВБН — сложная многоуровневая задача. Она включает в себя лечение гипертонической болезни, атеросклероза, кардиальной патологии, нарушения свертывающей системы крови, которые являются причиной развития транзиторных ишемических атак, инфарктов в вертебрально-базилярной системе. У больных, перенесших транзиторную ишемическую атаку или инсульт, необходимо проводить длительную профилактику повторного инсульта, включающую прием антиагрегантов или антикоагулянтов, гипотензивных препаратов и гиполипидемических средств.
Для улучшения церебрального кровотока и метаболизма головного мозга целесообразно проводить курсы сосудистых и ноотропных препаратов.
С целью улучшения вестибулярной компенсации рекомендуется сочетать медикаментозную терапию с вестибулярной реабилитацией [23]. Высокую эффективность показали современные аппаратные методы реабилитации, включая реабилитацию на стабилографической платформе с биологической обратной связью [5].
Таким образом, ВБН — это сосудистое заболевание головного мозга, диагностика которого требует тщательного сбора анамнеза, уточнения характера головокружения пациента, длительности, частоты, провоцирующих факторов приступа головокружения и сопутствующих симптомов. Грамотно собранный анамнез, проведение оценки функции вестибулярного анализатора с помощью нейровестибулярного обследования в большинстве случаев позволяют избежать диагностических ошибок. Наиболее эффективным лечением ВБН является сочетание медикаментозной терапии с проведением вестибулярной реабилитации.
Литература
1. Абдулина О.В., Парфенов В Л. Вестибулярное голово¬кружение в неотложной неврологии. Клиническая геронтология, 2005, 11: 15-18. 2. Вейс Г. Головокружение. Неврология. Под ред. М. Самуэльса. М.: Практика, 1997. С. 9-120. 3. Гусев Е.И., Никифоров А.С., Бурд Г.С. Основные неврологические синдромы и симптомы. М., 2001. 4. Замерград М.В. Головокружение: роль сосудистых факторов. Эффективная фармакотерапия. Неврология и Психиатрия, 2013, 4(45): 4-5. 5. Зиновьева Г.А. Нарушения устойчивости вертикальной позы у больных пожилого возраста и их коррекция методом биоуправления по стабилограмме. Автореф. дисс. к.м.н. М., 2001. 6. Парфенов В.А. Дифференциальная диагностика и лечение головокружения у больных артериальной гипертонией. Терапевтический архив, 2005, 1: 56-58. 7. Парфенов В.А., Абдулина О.В., Замерград М.В. Дифференциальный диагноз, прогноз и лечение острого вестибулярного головокружения. Неврологический журнал, 2007, 6: 21-25. 8. Парфенов В.А., Абдулина О.В., Замерград М.В. Пери¬ферическая вестибулопатия под маской инсульта. Неврологический журнал, 2005, 6: 28-32. 9. Парфенов В.А., Замерград М.В. Что скрывается за диагнозом гипертонический церебральный криз. Неврологический журнал, 1998, 5: 29-33. 10. Парфенов В.А., Замерград М.В., Мельников О.А. Головокружение диагностика, лечение, распространенные диагностические ошибки. Учеб. пособие. М.: «Издательство «Медицинское информационное агентство», 2011. 11. Суслина З.А., Варакин Ю.Я., Верещагин Н.В. Сосудистые заболевания головного мозга. М., 2006. 12. Шевченко О.П., Праскурничий Е.А., Яхно Н.Н., Парфенов В.А. Артериальная гипертония и церебральный инсульт. М., 2001. 13. Штулъман Д.Р. Головокружение и нарушение равновесия. В кн.: Болезни нервной системы. Под ред. Н.Н. Яхно. М., 2005. С. 125-130. 14. Brandt Т, Huppert I, HechtJ et al. Benign paroxys¬mal positioning vertigo: a long-term follow-up (6-17 years) of 125 patients. ActaOtolaryngol., 2006, 126(2): 160-163. 15. Brandt Т, Huppert Т, Ниfпег K et al. Long-term course and relapses of vestibular and balance disorders. Restor. Neurol. Neurosci., 2010, 28(1): 69-82. 16. Brandt T. Vertigo. Its Multisensory Syndromes. London: Springer, 2000. 17. Brandt Т, Daroff RB. Physical therapy for benign paroxysmal positional vertigo. Arch. Otolaryngol., 1980, 106: 484-485. 18. Brandt Т, Dieterich М. Vertigo and dizziness: common complains. London: Springer, 2004. 19. Brandt Т, Huppert D, Hecht J et al. Benign paroxysmal positional vertigo: A long-term follow-up (6-17 years) of 125 patients. ActaOtolaryngol., 2006, 126: 160-163. 20. Bronstein AM, Gresty MA et al. Phobic postural vertigo. Neurology, 1997, 46: 1480-1481. 21. Сaplan LR. Vertebrobasilar occlussion disease: riviewof selected aspects. Cerebrovascular disease, 1992, 2: 320-326. 22. Caplan LR. Posterior circulation ischemia: then, now, and tomorrow. The Thomas Willis Lecture. Stroke, 2000, 31: 2011-2023. 23. Cass SP, Borello-France D, Furman JM. Functional out¬come of vestibular rehabilitation in patients with ab¬normal sensory-organization testing. Am. J. Otol., 1996, 17: 581-94. 24. Huppert D, Kunihiro T, Brandt T. Phobic postural vertigo (154 patients) its association with vestibular disorders. J. Audio Med., 1995, 4: 97-103. 25. Neuhauser HK. Epidemiology of vertigo. Curr Opin Neurol., 2007, 20: 40-46.
Источник:
Медицинский совет, № 17, 2014
Виды ишемических инсультов в вертебро-базилярном бассейне
Различают следующие ишемические инфаркты мозга в вертебробазилярной области:
- лакунарные инсульты вследствие поражения мелких перфорирующих артерий, обусловленные микроангиопатиями на фоне артериальной гипертензии и сахарного диабета;
- нелакунарные инсульты, развившиеся по причине поражения коротких или длинных огибающих ветвей позвоночной и основной артерий при наличии источников кардиоэмболии и отсутствии сужения крупных вертебрально-базилярных артерий;
- нелакунарные инсульты вследствие закупорки позвоночной и основной артерии во внутричерепном и внечерепном отделах, обусловленных их поражением.
Они имеют различные симптомы и требуют дифференцированной терапии.
Лечение ишемического инсульта в вертебро-базилярном бассейне
Неврологи Юсуповской больницы индивидуально подходят к лечению каждого пациента, у которого диагностируют ишемический инсульт базилярной артерии. При наличии высокого артериального давления проводят антигипертензивную терапию. Для стимуляции спонтанного образования каналов в закупоренной артерии, предупреждения повторной эмболизации при атеротромботическом и кардиоэмболическом подтипах нелакунарного ишемического инфаркта применяют прямые антикоагулянты, а также антиагреганты.
Комплексная терапия острых ишемических инсультов в вертебробазилярном бассейне предполагает также ранее применение нейропротекторов. Для того чтобы определить целесообразность проведения нейропротективной терапии, врачи Юсуповской больницы применяют диффузионно-перфузионные МРТ-исследования, с помощью которых выявляют жизнеспособные участки ишемической полутени. После этого назначают препараты нейропротекторного действия.
Клиника неврологии Юсуповской больницы оборудована необходимой аппаратурой, позволяющей диагностировать сложные локализации инфаркта мозга. Неврологи лечат пациентов современными лекарственными препаратами, которые оказывают выраженное действие при закупорке вертебробазилярной артерии. Позвоните по телефону и вас запишут на прием к неврологу.