Болезнь Кавасаки — что это такое? Симптомы и лечение
Болезнь Кавасаки (синдром Кавасаки, слизисто-кожно-лимфатический синдром) принадлежит к группе заболеваний под названием «системный васкулит». Заболевания этой группы вызывают аномальное повреждение клетками иммунной системы сосудов, чаще всего, артерий и вен среднего и маленького размера. В случае с синдромом Кавасаки, то при нем возможно повреждение у детей коронарных артерии – сосудов, несущих обогащенную кислородом кровь и питательные веществ к сердцу.
Кроме коронарных артерий, воспалительный процесс может охватить околосердечную сумку (перикард), которая окружает сердце, а также эндокардиальную ткань (внутреннюю часть сердца), и даже саму сердечную мышцу.
Болезнь Кавасаки чаще всего поражает детей – обычно в возрасте до 5 лет. Редко ей подвергаются дети старшего возраста и взрослые. Пик заболеваемости попадает на возраст от 1 до 2 лет, причем чаще болеют мальчики.
Причины возникновения
В настоящее время ревматология не имеет однозначных данных о причинах развития болезни Кавасаки.
Наиболее признанной теорией является предположение о том, что болезнь Кавасаки развивается на фоне наследственной предрасположенности под влиянием инфекционных агентов бактериальной (стрептококк, стафилококк, риккетсии) или вирусной (вирус Эпштейна-Барра, простого герпеса, парвовирусы, ретровирусы) природы.
В пользу наследственно обусловленной предрасположенности к болезни Кавасаки свидетельствует связь заболевания с расовой принадлежностью, его распространение в других странах преимущественно среди японских эмигрантов, развитие заболевания у 8-9% потомков переболевших лиц.
Введение
Синдром Кавасаки (СК), или слизисто-кожный лимфонодулярный синдром, – острое системное заболевание с преимущественным поражением средних и мелких артерий и развитием деструктивно-пролиферативного васкулита. Клинически СК протекает с лихорадкой, изменениями слизистых оболочек, кожи, лимфатических узлов, возможным поражением коронарных и других висцеральных артерий [1]. Данное заболевание описано впервые T. Kawasaki в Японии в 1967 г. Начиная с 1961 г. он наблюдал детей с длительной лихорадкой и такими симптомами, как шейный лимфаденит, конъюнктивит, сыпь, отек кистей и стоп с последующим шелушением пальцев. Данный симптомокомплекс не подходил ни под одно известное заболевание. T. Kawasaki описал около 50 случаев, тогда это состояние имело название «фебрильный окулооро-кутанеоакродесквамативный синдром с негнойным шейным лимфаденитом». А в 1992 г. заболевание как самостоятельная нозологическая единица было выделено в самой главной настольной книге американских педиатров «Nelson textbook» и получило имя своего первооткрывателя – синдром Кавасаки.
В России СК посвящена обстоятельная монография Г.А. Лыскиной, О.Г. Ширинской [2], однако ряд вопросов требует дополнительного освещения.
Настоящая работа представлена с целью обобщения собственного опыта диагностики и лечения СК в свете имеющихся данных литературы.
В отделении диагностики и восстановительного лечения НЦЗД мы наблюдали 22 ребенка с СК. Из них одному было 12 лет, возраст других детей составил от 2,5 до 36,0 месяцев (средний возраст – 12 месяцев). Соотношение мальчиков и девочек составило 1,0:1,2. В случае неясного диагноза детям с длительной лихорадкой помимо стандартного комплекса обследований при лихорадке без очага инфекции проведено ультразвуковое исследование (УЗИ) сердца и коронарных сосудов. При подтверждении СК УЗИ сердца выполнялось повторно после 10-го дня болезни.
Эпидемиология и патогенез
Чаще всего СК регистрируется в Японии, достигая уровня 112–239 случаев в год на 100 тыс. детей младше 5 лет [3, 4]. Всего с 1960 г. в Японии было зарегистрировано более 170 тыс. случаев СК [5]. В США ежегодно описывается до 3000 новых случаев СК на 100 тыс. детей младше 5 лет; частота составляет 20,8 (разброс – от 18,5 до 23,1 в разные годы) [5, 6]. На этот возраст приходилось 76,8% из всех случаев СК, соотношение мальчиков к девочкам составило около 3:2 [6].
За 15-летний период наблюдений в Иркутской области средний уровень заболеваемости СК составил всего 6,6 случая на 100 тыс. детей до 5 лет и 2,7 – на 100 тыс. детей до 17 лет. Таким образом, пациенты до 5 лет составили 67,5% заболевших, из них 50,8% – до 3 лет. Наиболее тяжело СК переносят дети грудного возраста, в России их доля составляет 23,5% [7].
В отличие от данных 7-летнего наблюдения в РФ (3 сезонных повышения заболеваемости: декабрь–январь [20,5%], март–апрель [21,6%], октябрь [11,4%] и 3 месяца спада – август, сентябрь, ноябрь [8]), в наших наблюдениях 55% детей заболели в весенние месяцы – (март – 5 детей, апрель – 3, май – 3) и 25% зимой (5 детей – в январе и феврале).
Однозначного мнения по поводу причины развития СК не существует.
В пользу инфекционной природы говорят воспалительные симптомы общего характера, повышение уровня маркеров воспаления, сезонность и эпидемические вспышки. В связи с этим рассматривались вирус Эпштейна–Барр, ретро- и парвовирусы, стрепто-, стафилококки, а также токсины. Тот факт, что СК редко встречается среди детей до 4 месяцев, может указывать на пассивный материнский иммунитет, а крайне редкая встречаемость у взрослых – отражать приобретенный иммунитет. Географическая последовательность роста заболеваемости (Азия–Япония–Гавайи–Западный берег США) может объясняться распространением возбудителя СК под влиянием атмосферных явлений. Локальные вспышки также могут быть связаны с циркуляцией инфекционного агента [9]. Но подтвердить или опровергнуть инфекционную гипотезу до настоящего времени не удалось [2, 8].
В патогенезе СК играет роль и иммунный ответ: поликлональная активация лимфоцитов, повышение уровня циркулирующих Т-хелперов, моноцитов и макрофагов, отложение иммунных комплексов в пораженных тканях. Распространено также мнение, будто заболевание развивается только у генетически предрасположенных лиц [7, 10].
При СК поражаются артерии среднего и мелкого калибра, особое значение имеет вовлечение в процесс коронарных артерий (КА) – до 20% случаев. При аутопсии в КА выявляют отек эндотелиальных и гладкомышечных клеток с воспалительной инфильтрацией всех трех слоев сосудистой стенки, что приводит к фрагментации внутренней эластической мембраны с формированием аневризм. Нейтрофилы в инфильтратах быстро уступают место макрофагам, лимфоцитам (главным образом CD8-клеткам) и плазматическим клеткам, которые в свою очередь продуцируют иммуноглобулин А. Фиброз с выраженной пролиферацией интимы сосуда на стадии заживления со временем приводит к стенозу или полной окклюзии его просвета [4].
Клинические проявления и диагностика
Клиническая картина СК условно делится на три стадии. Острая лихорадочная стадия длится 1–2 недели, а без надлежащего лечения – до 3–4 недель, что увеличивает риск поражения КА [10]. Она характеризуется стойкой фебрильной лихорадкой длительностью более 5 дней, но чаще всего в отсутствие лечения – 2–3 недели. Поражение слизистых оболочек обычно (в 95% случаев) представлено негнойным конъюнктивитом с выраженной инъекцией сосудов конъюнктивы (в большей степени бульбарной – эписклерит) (рис. 1). Обычны также хейлит, изменения слизистой оболочки полости рта и языка («малиновый» язык), трещины губ, которые мы наблюдали у 15 (75%) детей (рис. 2). Поражение кожи сопровождается появлением сыпи обычно на туловище, конечностях, паховой области. Экзантема, иногда сливная, наиболее часто представлена папулами и макулами, хотя встречаются также уртикарные и микропустулезные элементы. Буллы и везикулы ни разу не были описаны. Мы наблюдали сыпь у 90% больных, не всегда обильную, иногда эфемерную; во всех случаях сыпь возникала на 2–6-е сутки заболевания и угасала через 2–4 дня (рис. 3).
Увеличение (одностороннее) переднешейных лимфатических узлов нами зафиксировано в половине случаев, у двоих детей оно имело маску гнойного лимфаденита с местной гиперемией кожи и флюктуацией. Этим детям, однако, пункция не проводилась, т.к. наличие других признаков СК позволило назначить иммуноглобулин для внутривенного введения (ИГВВ), после чего вместе с лихорадкой изменения лимфоузлов исчезли в течение 24 часов. Характерную для СК пастозность кистей и чаще стоп (рис. 4) в первые дни болезни мы наблюдали у 12 больных, у 7 детей определялась болезненность при движениях в суставах и гиперемия кожи над ними. Эти симптомы также купировались на фоне введения ИГВВ.
Для СК характерна раздражительность больного; ребенок обычно плаксив и безутешен, что также может быть признаком асептического менингита (в спинномозговой жидкости выявляется лимфоцитарный плеоцитоз до 25–100 в 1 мкл при нормальном уровне глюкозы и белка). Характерный клинический признак у маленьких детей – покраснение и уплотнение места инъекции БЦЖ (у пациентов с СК имеется перекрестная реактивность между протеинами теплового шока и Т-клетками).
Подострая стадия охватывает 3–5-ю недели заболевания, для нее характерно шелушение кожи, которое начинается с пальцев рук и ног, а также в паху, часто – на фоне продолжающейся лихорадки. Крупнопластинчатое шелушение с конца 2-й недели болезни наблюдалось нами у 11 (50%) детей, столь же часто – выраженное шелушение красной каймы губ. Через 1–2 недели после купирования лихорадки у ряда детей были выявлены поперечные глубокие линии на ногтях (линии Бо). Выздоровление, как правило, наступает через 6–10 недель от начала болезни, происходит разрешение всех клинических симптомов, постепенно нормализуется СОЭ.
Изменения со стороны сердца проявляются обычно в виде аритмий, сердечных шумов («машинный» шум), обусловленных регургитацией. Эхографические признаки коронарита с утолщением стенок или расширением просвета КА, а также ST-T-изменения ишемического типа на ЭКГ регистрируются более чем у половины больных; у четверти пациентов, не получавших лечение в остром периоде СК, выявляются признаки перенесенного инфаркта миокарда [11]. Считается, что формирование аневризм КА происходит на 7–9-й день болезни, что связано непосредственно с разрушением их эластического каркаса. Аневризмы у пациентов, перенесших СК, обнаруживаются не только в КА, но у 2,2% пациентов в подмышечной, общей и внутренней подвздошной, почечной, подключичной, верхней брыжеечной, внутренней грудной, бедренной артериях [12]. Признаки коронарита, такие как утолщение стенок и дилатация КА, мы выявили у 13 (65%) больных. У 3 из 4 детей – при госпитализации после 10-го дня болезни. У одного ребенка 4 месяцев, госпитализированного на 31-й день лихорадки, было выявлено расширение левой и правой КА до 4,5 мм. При назначении ИГВВ была отмечена положительная динамика, и в течение 6 месяцев эхографическая картина нормализовалась.
Без лечения в остром периоде часто регистрируются признаки сердечной недостаточности, ишемии миокарда. По данным российских авторов, сердечная недостаточность развивается в 56,3% случаев (50% – I–II функциональных классов, 6,3% – III–IV). Дисфункция миокарда в том же исследовании встречалась значительно чаще у пациентов с дилатацией КА, чем без нее – 78,3 и 43,8% соответственно [18]. Гигантские аневризмы КА (с внутренним диаметром более 8 мм) встречаются редко, однако чреваты риском тампонады сердца, тромбоза или инфаркта миокарда.
Нередко в дебюте СК выявляется тонзиллит, симптомы пневмонии, гастроэнтероколита, поражения печени, мочевыделительной, центральной нервной систем. В этих случаях, особенно при неполной картине СК, естественно, лихорадку вначале относят за счет бактериальной инфекции; но сохранение температуры после назначения антибиотика позволяет усомниться в диагнозе и может задержать диагностику СК не более чем на 2–3 дня.
Редкими проявлениями болезни считаются орхит, легочные инфильтраты, плевральный выпот, гемофагоцитарный синдром [13–15], а также транзиторная сенсоневральная тугоухость [16, 17]. Примером сложной диагностической ситуации может быть случай, с которым мы столкнулись у ребенка, поступившего в отделение на 3-й день лихорадки с лейкоцитурией, увеличением размеров одной почки, лейкоцитозом и повышением уровня маркеров бактериального воспаления. Сохранение лихорадки на 3-й день терапии цефтриаксоном, затем меропенемом, а также появление генерализованной сыпи (вначале расцененной как аллергическая), нарастание выраженности склерита, хейлита и пастозности стоп с 5-го дня болезни заставляло заподозрить СК. Лихорадка купировалась после введения в течение 6–7-го дня болезни ИГВВ в дозе 2 г/кг, в тот же день стали регрессировать все остальные симптомы и появилось крупнопластинчатое шелушение пальцев рук.
Еще у двоих детей, госпитализированных до 10-го дня болезни, диагноз СК конкурировал с подозрением на тяжелую бактериальную инфекцию с повышением маркеров воспаления.
У одного из них наличие водянистой диареи склоняло диагноз в пользу бактериальной кишечной инфекции, а у второго – в отсутствие очага инфекции – в пользу бактериемии. Эти подозрения как бы подтверждались снижением температуры после 36–48 часов терапии антибиотиками, однако новое ее повышение через сутки с усилением симптомов СК стали поводом для введения ИГВВ, давшего быстрый эффект.
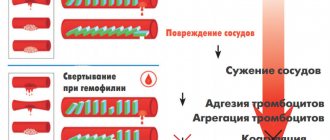
Лабораторные исследования в остром периоде выявляют, как правило, островоспалительные изменения – нейтрофильный лейкоцитоз, увеличение СОЭ, высокий уровень С-реактивного белка, а также нормохромную нормоцитарную анемию, но ни один из этих тестов не патогномоничен для СК. Лабораторные параметры обычно возвращаются к норме через 6–8 недель. Несколько отличается динамика уровня прокальцитонина: в первые дни болезни его уровень высокий (3 и более нг/мл), но ко второй неделе он обычно приходит к норме. Уровень тромбоцитов повышается уже на 1-й неделе заболевания, значительно нарастает на 2-й, достигает пика на 3-й и постепенно нормализуется на 6–10-й неделе болезни. Выявляются и другие изменения в системе гемостаза, в частности гиперагрегация тромбоцитов, истощение фибринолитической системы, а также физиологических антикоагулянтов [18], что делает необходимым их введение в терапию.
Предикторами тяжелого течения СК, увеличивающими риск кардиогенных осложнений, служат повышение уровня трансаминаз, общего билирубина, снижение уровня альбумина и сывороточного натрия. У 67% пациентов повышается гаммаглутамил-транспептидаза [19]. В клиническом анализе мочи примерно в трети случаев выявляется стерильная пиурия и протеинурия. Анализ 1000 белковых молекул показал, что около 190 из них можно обнаружить в моче у детей с СК. Было идентифицировано два белка, ассоциированных с повреждением эндотелиальных и мышечных клеток: филамин С и иммунорегулятор меприн А, значительно повышенные у пациентов, не ответивших на стартовую терапию, по сравнению с пациентами, переставшими лихорадить после первой дозы ИГВВ. Эти показатели могут быть расценены как маркеры активности заболевания, а повышение их уровня у детей с неполной формой СК теоретически может стать дополнительным критерием при постановке диагноза [20].
Одна из проблем надежности диагноза заключается в следующем: проявления СК могут возникать последовательно – так, что ранние симптомы, например конъюнктивит, сыпь, исчезнувшие до госпитализации, врачом зарегистрированы не будут. А признак, наиболее часто обнаруживаемый – шелушение кожи, выявляется в подострой стадии, когда уже могут иметь место осложнения со стороны сердца. С учетом неспецифических клинических признаков СК дифференциальный диагноз необходимо проводить с рядом заболеваний. К ним можно отнести стрептококковую и стафилококковую инфекции, иерсиниоз, корь, токсический шок, аллергические реакции, ювенильный ревматоидный артрит, пятнистую лихорадку скалистых гор, лептоспироз, инфекцию мочевых путей и др. Однако значительное повышение риска тяжелых осложнений, включая поражение КА, в отсутствие начала лечения до 10-го дня болезни диктует необходимость максимально быстрой диагностики СК.
В связи с отсутствием специфических диагностических маркеров Американской Академией педиатрии были разработаны наиболее удобные критерии диагностики, позволившие правильно трактовать СК в 98% случаев [10].
Помимо неясной лихорадки в течение 5 и более дней к ним относятся по крайней мере 4 из нижеперечисленных 5 признаков классического СК:
- гиперемия, отек кистей и стоп;
- полиморфная экзантема;
- двусторонняя инъекция сосудов конъюнктивы без отделяемого;
- изменения губ и слизистой оболочки полости рта (гиперемия, шелушение, «малиновый язык»);
- увеличение шейных лимфатических узлов >1,5 см, как правило, одностороннее.
Обычно эти признаки присутствуют не в одно и то же время и необходимо наблюдение ребенка в течение некоторого периода для точной постановки диагноза.
У части пациентов клиническая картина бывает неполной. При наличии неясной 5-дневной лихорадки и 2–3 указанных симптомов возможно поставить диагноз «неполного» (или атипичного) СК. В наших наблюдениях диагноз СК был установлен в первый день госпитализации 70% детей, поступивших до 10-го дня. У всех детей, госпитализированных после 10-го дня болезни, диагноз также не вызывал сомнений.
Неполный СК был диагностирован у 5 детей (25%) в следующих случаях:
- девочка 3 месяцев с лихорадкой в течение 9 дней обращала на себя внимание гиперемией кожи над всеми межфаланговыми и в меньшей степени – над плюсневыми суставами при спорной отечности ладоней и стоп и едва уловимым склеритом. Диагноз был поставлен после выявления признаков коронарита при УЗИ сердца. Доза ИГВВ 2 г/кг эффекта не дала, после инфузии зафиксировано расширение правой КА до 3,5 мм. После второй дозы ИГВВ купировалась лихорадка, диаметр правой КА уменьшился до 2,4 мм;
- у девочки 12 месяцев на 8-е сутки лихорадки имело место всего 2 признака из 5: отечность кистей с гиперемией кожи над межфаланговыми суставами и выраженный склерит без признаков коронарита. При введении ИГВВ в дозе 2 г/кг лихорадка купировалась в первые сутки;
- сложен был диагноз у девочки 5 месяцев с периодической болезнью в семейном анамнезе и носительством мутации того же гена. Она поступила на 32-е сутки лихорадки; при тщательном расспросе матери удалось узнать только об умеренном конъюнктивите и легкой отечности кистей в начале болезни; выявление на УЗИ расширения левой КА до 3,4 и правой – до 3,2 мм решало диагноз. Введение ИГВВ в дозе 4 г/кг привело на 3-и сутки к апирексии с последующим уменьшением диаметра КА до 2,6 мм;
- мальчик 22 месяцев поступил на 18-е сутки лихорадки со склеритом и сыпью в анамнезе заболевания. У него также диагноз подтвердил выявление расширения правой КА до 5,5 мм с уплотнением стенок. Непрерывно было введено 4 г/кг ИГВВ с купированием лихорадки на двое суток, после которых вернулись лихорадка и склерит. Пульс-терапия метилпреднизолоном в дозе 30 мг/кг в течение 3 дней дала положительный эффект с уменьшением диаметра КА до 3 мм и нормализацией гематологических показателей. В последующие 2 недели периодически появлялся склерит и субфебрилитет до 37,7°С с дальнейшим полным выздоровлением;
- у девочки 1 года с картиной заглоточного абсцесса (лихорадка, болезненность при движениях головы, тризм) и гипоэхогенным (20–30 ЕД Н) линзообразным, не накапливающим контраст образованием в заглоточной области, выявленном при компьютерной томографии. Заподозрить СК помогло отсутствие гноя при вскрытии места отека на задней стенке глотки и сохранение температуры, несмотря на антибактериальную терапию. Кроме того, у матери удалось выяснить наличие однодневной инъекции склер и эфемерной сыпи в 1–2-й день болезни. Введение ИГВВ оборвало лихорадку, а на 10-й день появилось шелушение пальцев. Мы встретили в литературе описание немногих подобных наблюдений [21].
Неполный СК чаще встречается у детей грудного возраста, поэтому всем детям с неясной лихорадкой и лабораторными маркерами воспаления мы, как и зарубежные авторы, рекомендуем проведение эхокардиографии [10, 22].
Сходные с СК признаки имеет ряд болезней с экзантемой и изменениями суставов (инфекции, сопровождающиеся экзантемой, синдромы токсического шока и «ошпаренной кожи», ювенильный ревматоидный артрит, синдром Стивенса–Джонсона и др.). Часть из них исключается по клиническим данным даже при длительности лихорадки менее 5 дней (в т.ч. эффект на введение антибиотика).
При инфекционном мононуклеозе в 10–15% случаев появляется макуло-папулезная сыпь, но лихорадка держится обычно менее недели, да и лабораторные данные помогают в верификации диагноза. Синдром Стивенса–Джонсона отличается от СК наличием буллезно-эрозивных элементов. Ювенильный идиопатический артрит нередко в течение нескольких недель проявляется только лихорадкой, генерализованной лимфаденопатией и пятнистой неяркой «летучей» сыпью. Этот диагноз, как и узелковый полиартериит, надо иметь в виду больным с подозрением на СК, которым проведено лечение адекватной дозой ИГВВ без эффекта. Мы наблюдали у ребенка грудного возраста подобную картину, что вместе с указанием на «возможные изменения стенок КА» по УЗИ сердца заставило ввести ему ИГВВ, не давший ожидаемого улучшения; в последующем у ребенка был диагностирован ювенильный идеопатический артрит.
Терапия
Стартовая терапия как полного, так и неполного СК предполагает введение 2 г/кг ИГВВ и ацетилсалициловой кислоты (как противовоспалительное и антиагрегантное средство) в дозе 80–100 мг/кг/сут в 4 приема. Детям с гигантскими коронарными аневризмами может потребоваться дополнительное назначение антикоагулянтов (варфарин, дипиридамол). В Японии есть опыт лечения меньшими дозами ацетилсалициловой кислоты (30–50 мг/кг/сут) с целью профилактики гепатотоксического эффекта [23, 24]. Большинство детей отвечают на введение ИГВВ купированием лихорадки и значительным улучшением самочувствия в течение первых 24 часов, при этом достоверно снижается риск поражения сосудов и сердца, формирования аневризм (с 20 до 5%). Более 2/3 аневризм КА регрессируют в течение первого года после болезни, данных о сохранении признаков резидуального коронарного стеноза недостаточно. При наличии у ребенка нормальной температуры в течение 4–5 дней доза аспирина может быть снижена до 3–5 мг/кг однократно в сутки. Примерно у 10–20% пациентов, получивших курс ИГВВ, развивается повторная лихорадка [7]. В таком случае иммуноглобулин вводится повторно в той же дозе (2 г/кг); как правило, этого бывает достаточно и лихорадка купируется. Только при неэффективности повторного введения ИГВВ рассматривается вопрос о назначении инфликсимаба, хотя есть данные об его эффективности как стартового препарата при лечении СК [25]. При неэффективности двух доз ИГВВ или инфликсимаба иногда отмечается эффект глюкокортикостероидов, однако ввиду отрицательного их влияния на состояние КА, такое лечение не рекомендовано по крайней мере до получения результатов многоцентровых контролируемых исследований [26]. Резистентными к ИГВВ считают пациентов, если после начальной дозы через 2 дня и более приходилось вводить повторную дозу. Резистентный СК, по данным исследований, встречается в 16,3% случаев с разбросом между клиниками 8,0–26,8%. Чаще случаи резистентности регистрируются среди афро-американцев [27].
Вследствие возможной инактивации живых вакцин после лечения ИГВВ, вакцинацию против кори, эпидемического паротита и краснухи следует отложить на 11 месяцев. Есть и риск развития синдрома Рея у детей, длительно получающих ацетилсалициловую кислоту, особенно при заболевании гриппом или ветряной оспой. В случае контакта или заболевания ребенка этими инфекциями возможна временная отмена ацетилсалициловой кислоты, а детям с наличием аневризмы – назначение на это время дипиридамола.
Прогноз
СК – ведущая причина приобретенных заболеваний сердца у детей, повышающая риск развития ишемической болезни сердца и инфаркта миокарда в молодом возрасте. К прогностически неблагоприятным факторам развития аневризмы КА относят мужской пол, возраст до года, длительную лихорадку, а также рецидив СК. Тромбоцитопения, гипоальбуминемия, а также низкий уровень гемоглобина, иммуноглобулинов класса G служат предикторами тяжелого течения СК с возможным исходом в формирование аневризмы КА [2, 10].
В случае своевременного адекватного лечения СК летальность, например, в США составляет менее 0,01%. Катамнестическое наблюдение 546 случаев СК показало, что 5 из них закончились смертельным исходом. Из причин смерти в одном случае было поражение КА, в одном – внезапная смерть без признаков тромбоза или инфаркта миокарда, еще в одном – острый коронарный синдром в результате тромбоза аневризмы, в двух – другие варианты острого коронарного синдрома. В 50% случаев смерть наступала в течение месяца после купирования острого состояния [28].
Примерно у 2% пациентов возникает рецидив СК через несколько месяцев и даже лет после первого заболевания. Из наблюдавшихся нами детей у одного 6-месячного ребенка был рецидив СК через 2 месяца после первого эпизода, пролеченного в другом стационаре. Девочка поступила в первые сутки лихорадки с яркими клиническими проявлениями болезни и расширением коронарных сосудов. Лихорадка купировалась после первой дозы ИГВВ с дальнейшим регрессом клинических симптомов и нормализацией ультразвуковых изменений.
В настоящее время множество исследований посвящено изучению роли СК в развитии периодических лихорадочных синдромов и некоторых аутоиммунных заболеваний [29]. Все наблюдавшиеся нами дети с СК получали лечение ИГВВ, в 77% случаев мы достигли стойкого эффекта после однократного введения дозы 2 г/кг в виде нормализации температуры, значительного улучшения состояния.
В 23% (5 детей) случаев пришлось повторять введение ИГВВ, что существенно удорожало лечение. Использова-ние ацетилсалициловой кислоты в дозе 80–100 мг/кг/сут в 4 приема не вызывало в наших наблюдениях побочных явлений, как и дальнейшее длительное ее применение в низкой дозе (3–5 мг/кг/сут).
Заключение
Мы наблюдали 22 ребенка с СК как на самых ранних, так и на поздних стадиях заболевания. Все эти дети были госпитализированы с одной постоянной жалобой – сохранение лихорадки, которая не купировалась до проведения специфического лечения. Одной из основных трудностей диагностики СК на ранних стадиях болезни до появления признаков коронарита было отсутствие нескольких характерных симптомов, которые у большинства пациентов все-таки появлялись в более поздние сроки. Кроме того, у некоторых родителей при пристальном опросе удавалось выяснить наличие каких-то типичных признаков болезни, появившихся в самом начале заболевания и исчезнувших до момента госпитализации.
Меры по своевременной диагностике и адекватной терапии СК в соответствии с международными стандартами и рекомендациями включают пристальное отношение к детям со стойкой лихорадкой, особенно не купирующейся антибиотиками, структурированный распрос родителей о наличии симптомов СК в начале болезни и своевременное проведение квалифицированного УЗИ КА. После выписки из стационара за пациентами осуществляется длительное катамнестическое наблюдение с УЗИ, контролем сердца и гематологических показателей.
Симптомы болезни Кавасаки
Самый яркий симптом синдрома-болезни Кавасаки у детей (см. фото) — лихорадка, продолжающаяся дольше 5 суток. Также при СК наблюдается:
- увеличение размера шейного лимфоузла;
- отёчность языка;
- приобретение языком алого оттенка;
- покраснение губ;
- трещины на губах;
- сыпь полиморфного характера, локализующаяся на любом участке тела;
Примерно через 2 недели после появления лихорадки у ребёнка могут появиться уплотнения с шелушащейся кожей на ладони или подошвах.
В течении патологии выделяют три стадии, циклично сменяющих друг друга:
- Острая стадия длится две недели и проявляется лихорадкой, симптомами астенизации и интоксикации. В миокарде развивается воспалительный процесс, он ослабевает и перестает функционировать.
- Подострая стадия проявляется тромбоцитозом в крови и симптомами сердечных расстройств — систолическим шумом, приглушенностью сердечных тонов, аритмией.
- Выздоровление наступает к концу второго месяца болезни: исчезают все симптомы патологии и нормализуются показатели общего анализа крови.
Синдром Кавасаки у взрослых характеризуется воспалением коронарных сосудов, которые перестают быть эластичными и набухают на некоторых участках. Болезнь приводит к раннему атеросклерозу, кальцинозу, тромбообразованию, дистрофии миокарда и инфаркту. У молодых людей аневризмы со временем становятся меньше и могут окончательно исчезнуть.
Пациенты жалуются на боль в сердце, тахикардию, артралгию, рвоту, понос. В более редких случаях отмечаются симптомы менингита, холецистита и уретрита, кардиомегалия, гепатомегалия.
Как диагностируют синдром Кавасаки?
Диагноз врачи ставят исключительно на основании клинической картины. Так, диагноз может быть поставлен, если необъяснимая высокая температура длится пять или более дней наряду с четырьмя из пяти следующих признаков: двусторонний конъюнктивит (воспаление оболочки, покрывающей глазное яблоко), увеличение лимфатических узлов, кожная сыпь, поражение рта и языка и соответствующие изменения в области конечностей. Но при этом врач должен убедиться в отсутствии признаков какой-либо другой болезни, которая может иметь такие же симптомы.
При выявлении симптомов врачи проводят ЭКГ и эхокардиографию, пациенту назначают тестирование для исключения других заболеваний (общий анализ крови, анализы крови на СОЭ, С-реактивный белок, антинуклеарные антитела (AНA), ревматоидный фактор (РФ), альбумин, ферменты печени, посев мазка из зева и посев крови, анализ мочи, рентгенография органов грудной клетки).
Диагностика
Для постановки диагноза синдрома Кавасаки необходимо наличие лихорадки более 5 дней и любых 4 нижеперечисленных критерия
- Эритема ладоней или стоп;
- Плотный отёк кистей или стоп на 3-5-й день болезни;
- Шелушение на кончиках пальцев на 2-3-й неделе заболевания;
- Двусторонняя конъюнктивальная инъекция;
- Изменения на губах или в полости рта: «клубничный» язык, эритема или трещины на губах, инфицирование слизистой полости рта и глотки;
- Любые из перечисленных изменений, локализованные на конечностях;
- Полиморфная экзантема на туловище без пузырьков или корочек;
- Острая негнойная шейная лимфаденопатия (диаметр одного лимфатического узла >1,5 см).
Если отсутствуют 2-3 из 4 обязательных признаков болезни, устанавливается диагноз неполной клинической картины заболевания.
Что такое синдром Кавасаки?
Синдром Кавасаки — это слизисто-кожный лимфонодулярный синдром, который проявляется в виде некротизирующего системного поражения средних и мелких артерий. Заболевание характеризуется лихорадкой, изменениями слизистых оболочек, кожи, поражением коронарных и других висцеральных артерий с возможным образованием аневризм, тромбозов и разрывов сосудистой стенки.
При синдроме Кавасаки поражаются артерии, также возможны серьезные осложнения на сердце. Согласно медицинскому справочнику, повреждение коронарных артерий происходит примерно у 20% пациентов, не получавших лечения.
Впервые заболевание было описано в англоязычной медицинской литературе в 1967 году японским педиатром по имени Томисаку Кавасаки. Он идентифицировал группу детей с лихорадкой, кожной сыпью, конъюнктивитом, покраснением горла и полости рта, отеком рук и ног и увеличением лимфатических узлов в области шеи. А через несколько лет у больных были зафиксированы осложнения на сердце, такие как аневризмы коронарных артерий (расширение просвета этих кровеносных сосудов).
Обмануть Дауна, Аспергера. Сколько стоит выявить генетическую болезнь? Подробнее
Осложнения
Болезнь Кавасаки имеет очень тяжелое течения и часто осложняется развитием серьезных нарушений:
- Миокардита,
- Приобретенной аортальной и митральной недостаточностью,
- Гемоперикарда,
- Среднего отита,
- Инфаркта миокарда,
- Разрыва аневризмы,
- Перикардита,
- Вальвулита,
- Острой и хронической сердечной недостаточности.
Своевременная диагностика и лечение синдрома Кавасаки позволили резко сократить заболеваемость и детскую смертность.
Симптоматика
Рассматриваемое заболевание начинается всегда остро:
- повышается температура тела, нередко до критических отметок;
- увеличиваются шейные лимфатические узлы;
- беспокоят сильные боли в животе, тошнота и частая рвота после приема пищи.
Ребенок категорически отказывается от еды, постоянно плачет, у него нарушается сон. В первый месяц симптомы болезни Кавасаки отягощаются кожными проявлениями – высыпания поражают нижние и верхние конечности, туловище. Волдыри быстро формируются и созревают, затем лопаются и заживают, а на их месте образуется красная, плотная поверхность – она болезненная и причиняет массу неудобств.
Дополняют клиническую картину:
- покраснение слизистой глаз;
- выраженная сухость ротовой полости и губ;
- малиновый цвет языка;
- конъюнктивит;
- отечность стоп и уплотнение их кожных покровов.
По мере прогрессирования заболевания у ребенка отмечается появление сильной одышки после нетяжелых физических нагрузок, быстрая утомляемость и общая слабость с повышенной сонливостью.
Лечение болезни Кавасаки
Основная цель медикаментозной терапии заключается в том, чтобы защитить от поражения сердечно-сосудистую систему.
Хороший эффект при болезни Кавасаки дают следующие препараты:
| Аспирин | обладает мощным противовоспалительным действием и способствует разжижению крови, поэтому широко применяется для лечения болезни Кавасаки. |
| Иммуноглобулин | вводится внутривенно раз в сутки и позволяет организму быстрее справиться с заболеванием путем повышения пассивного иммунитета. |
| Антикоагулянты | для профилактики тромбообразования больным назначаются антикоагулянты, чаще всего клопилогель и варфарин. |
При развитии осложнений со стороны сердечно-сосудистой системы (стеноза, аневризм, инфаркта миокарда) детям, перенесшим острую и подострую стадию болезни Кавасаки могут быть назначены ангиопластика, аорто-коронарное шунтирование или стенирование.
Как протекает инфекция
Патология имеет четыре формы протекания:
- Гриппоподобный синдром. Другое название – Флу-Лайк. Эта патология имеет самую легкую форму протекания. Характерная симптоматика – повышение температуры, болевой синдром в мышцах, дискомфортные ощущения в костях и общее недомогание. Признаки болезни наблюдаются в течение трех дней. Далее следует выздоровление. Гриппоподобный синдром редко вызывает осложнения, но только при условии квалифицированной терапии;
- Кишечная инфекция. От такой формы патологии чаще всего страдают дети до двух лет. При таком заболевании не обязательно, что от ребенка заразятся другие малыши. В группе этот случай может быть эксклюзивным и от него может больше никто не пострадать. Характерная симптоматика – высокая температура, дискомфортные ощущения в костях и общая слабость организма. В первые дни заражения наблюдаются и другие признаки – расстройство кишечника, тошнота, сопровождаемая рвотой. По этой причине болезнь часто путают с отравлением. Период обострения – 2-3 дня для детей младшего школьного возраста и неделя для новорожденных малышей. Такая болезнь может вызывать непереносимость молока в первое время после выздоровления. Это вызывает необходимость давать ребенку медицинскую лактозу перед грудным вскармливанием или отказаться от него;
- Бостонская патология. Заболевание проявляется так же, как краснуха, что затрудняет его диагностику. Ребенок, как и взрослый человек, зараженный вирусом Коксаки, в этом случае покрывается образованиями красного оттенка. Симптоматика – высокая температура, высыпания на эпидермисе в виде волдырей. Период терапии составляет 3-5 дней. После этого наступает выздоровление. При такой форме рецидив редко возникает, а осложнений чаще всего не наблюдается;
- Плевродиния. Другое название – болезнь Бронхольма. Симптоматика – высокая температуры, сильный болевой синдром в области спины, живота, мышц и грудной клетки. Спазмы возникают с периодичностью – 1 раз в 60 минут. Продолжительность приступа – от 1 до 20 минут. Вызывают спазмы поражения плевры и брюшины, которые вызывают появление болевого синдрома при трении.
При любой форме патологии пациент нуждается в срочной медицинской помощи.
Вирусы Коксаки подразделяется на две большие группы
Выделяют две группы патологии:
- Вирус типа А. Из-за заражения вирусом Коксаки происходит поражение горла и может возникнуть менингит.
- Вирус типа В. Поражает головной мозг, мышцы и сердце, из-за чего происходит необратимое изменение этих внутренних органов.
Варианты течения: легкое, среднее и тяжелое
Патология имеет разную степень течения. Тяжесть болезни зависит от того, как сильно пострадали слизистые оболочки и внутренние органы. На степень также влияет поражение организма токсинами.
Легкая форма патологии характеризуется быстрым течением. Выздоровление происходит за несколько дней. При этом вирус не поражает внутренние органы и головной мозг пациента.
При средней форме тяжести терапия занимает немного больше недели. Патология имеет ярко выраженную симптоматику. Вирус может поразить внутренние органы, но при квалифицированном лечении проблему может быстро решить.
Тяжелая форма заболевания характеризуется ярко выраженной симптоматикой и длительным течением. При этом происходит поражение головного мозга и внутренних органов.
Специалисты выделяют также следующие варианты течения патологии:
- гладкое – выздоровление наступает быстро и болезнь не рецидивирует;
- волнообразное – патология то затухает, то разгорается с новой силой;
- рецидивирующее – после выздоровление наступает повторное развитие заболевания;
- с осложнениями – болезнь с трудом поддается терапии и дает осложнения.
Формы заболевания
Выделяют две формы патологии:
- Изолированная. Заболевание протекает при одном синдроме.
- Комбинированная. В этом случае вирусом Коксаки поражаются сразу несколько органов и систем.
Диагностика: анализ на вирус Коксаки
Как правило, инфекцию диагностируют по клиническим симптомам. В редких случаях при тяжелом течении назначают анализ на вирус Коксаки. Для получения результата в среднем требуется 2 недели, из-за чего подобные анализы массово не назначают. Как правило, больной выздоровеет быстрее, чем придет результат анализа. Существуют экспресс-тесты с достоверностью результата 66–90%, но их весьма тяжело достать и они работают не для всех подтипов вируса.
Врач может назначить общий анализ крови для оценки состояния иммунитета и выраженности воспалительного процесса. В некоторых случаях могут дополнительно назначаться биохимические анализы крови для проверки работы внутренних органов. У детей с симптомами острой кишечной инфекции иногда проводят экспресс-анализы для исключения других заболеваний. При проявлениях ангины желательно исключить стрептококковую инфекцию, которая потребует применения антибиотиков.
Если есть подозрения на менингит, проводят спинномозговую пункцию, чтобы исключить бактериальную природу заболевания. В диагностике патологий сердца используют УЗИ и ЭКГ.
Что такое геморрагическая сыпь?
При повреждении капилляров часть эритроцитов выходит из сосуда, что влечет за собой появление сыпи с пятнами красного цвета — это и есть геморрагическая сыпь.
Изначально сыпь безболезненна, но, если проигнорировать высыпания, могут появиться болезненные ощущения. При надавливании на сыпь ее цвет никак не изменяется, и сыпь не становится меньше. Это и есть отличительная черта геморрагических высыпаний.
В зависимости от вызвавшего сыпь поражения, типы высыпаний могут быть разными – маленькие точки, полоски или пятна, цвет которых тоже может быть разнообразным – голубым, красным, лиловым. Размеры пятен могут варьироваться. Пятнышки среднего размера в медицинской практике принято называть печеночными пурпурами, а пятна небольшого размера – петехиями.
Самой частой зоной локализации высыпания являются нижние конечности. При образовании сыпи геморрагического типа сразу стоит обратиться к врачу, так как это прямое показание к госпитализации, даже при отсутствии другой симптоматики.
Особенности геморрагической сыпи у детей
Высыпание геморрагической сыпи у детей обычно сопровождает геморрагический васкулит, гемофилию, менингококцемию, тромбоцитопеническую пурпуру. Но геморрагический васкулит – самое частое заболевание, проявлением которого и является сыпь.
Как уже говорилось, самое частое проявление сыпи происходит на передних поверхностях ног. Однако, она может локализоваться и на туловище, ягодицах, бедрах. Сыпь располагается симметрично, при нажатии не исчезает и не меняет свой цвет. Заболевание, как правило, поражает малышей в возрасте до шести лет.
Кроме геморрагической сыпи у детей встречаются и другие виды сыпи. В статье на сайте вы можете увидеть фото сыпи на теле у ребенка с пояснениями.