Механизм развития
Дилатация ЛП — не самостоятельный процесс. Нозологической единицей не считается. Как же формируется подобное состояние?
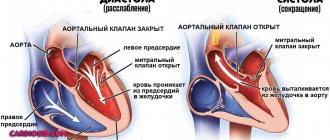
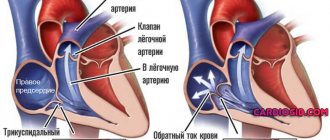
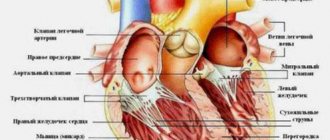
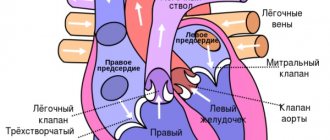
В норме кардиальные структуры функционируют непрерывно, выполняя роль большого насоса. Выброс крови обеспечивается попеременным синхронным сокращением всех камер сердца.
Жидкая соединительная ткань движется в одном направлении: из верхних в желудочки, обратного тока не наблюдается.
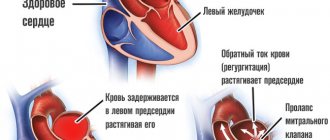
В результате врожденных генетических дефектов, приобретенного склероза активных тканей (замещения пораженных областей рубцами), длительного воспалительного периода и т.д., кровь задерживается в левом предсердии дольше, чем следовало бы. Или же наблюдается регургитация (заброс жидкой соединительной ткани из желудочка обратно).
В перспективе длительного времени возникает растяжение камеры и нарушаются нормальные размеры органа.
Это приводит к снижению выброса в большой круг кровообращения, падает общая и локальная гемодинамика.
Удаленные ткани и системы страдают от дефицита кислорода, питательных веществ. Начинается процесс развития пороков органов и функциональной недостаточности.
Возможные осложнения
Дилатация, поразившая корень аорты или сердечную камеру, может вызвать тяжелые осложнения. Например, стенки сердца растянутся и уплотнятся.
Из-за этого возникнут следующие состояния:
- хроническая сердечная недостаточность;
- инфекционные хронические заболевания сердца;
- расширение клапанов кольца;
- тромбообразование и многое другое.
Данные патологии ухудшают качество жизни человека, и, если с ними ничего не делать, то возможен летальный исход. Поэтому при их появлении необходимо обратиться за помощью к кардиологу.
Диагностика
Обследование больных проводится под контролем кардиолога, по мере необходимости группы других специалистов.
- Что такое дилатация полости левого предсердия: причины, симптомы, лечение и прогноз
Примерный перечень мероприятий:
- Устный опрос больного и сбор анамнестических данных. Нужно установить множество факторов, которые играли бы роль.
- Измерение артериального давления (возможно повышение, понижение), частоты сердечных сокращений (типична тахикардия, текущая параллельно с аритмиями разного рода).
- Суточное мониторирование. Регистрация уровня АД на протяжении 24 часов. Используется для ранней диагностики.
- Электрокардиография. Играет ту же роль. Показывает степень отклонений со стороны кардиальных структур.
- Эхокардиография. Основная методика. Дает возможность выявить органические дефекты при первом же взгляде, определить их степень, спрогнозировать осложнения.
- МРТ при наличии подозрений на опухолевый процесс в области сердца.
Нагрузочные тесты не проводятся ввиду вероятной остановки работы мышечного органа и внезапной смерти.
Симптоматика
Симптомы сердечного расширения, если оно небольшое, практически незаметны, потому что умеренная дилатация не проявляет никаких признаков.
При слишком большом расширении, которое поразило левое предсердие, работа сердца ухудшается, и возникают следующие симптомы:
- одышка;
- учащенное сердцебиение;
- сердечная недостаточность;
- фибриляция;
- тромбоэмболия.
Их нельзя назвать специфическими, к тому же они практически незаметны. Выявить такую патологию может врач во время профилактического обследования.
Лечение
Терапия смешанная. Применяются консервативные методики на ранней стадии, комбинация оперативного воздействия и приема медикаментов на запущенной фазе патологического процесса.
Назначаются такие медикаментозные средства:
- Антиаритмические. Вроде Амиодарона, он наиболее безопасный. Применяются для восстановления адекватной, правильной частоты сердечных сокращений.
- Противогипертензивные, если имеет место повышенное артериальное давление. Подойдет Энап, Дилтиазем, Периндоприл. Сочетания различны.
- Диуретики с целью нормализации эвакуации жидкости из организма.
- Сердечные гликозиды. Стабилизируют сократительную способность миокарда.
- Противотромбические различного характера.
Оперативное вмешательство направлено на купирование первопричины или установку кардиостимулятора при выраженной аритмии.
Возможно иссечение патологически измененных тканей на фоне опухолевого поражения. Конкретные методики определяются специалистом, исходя из основного заболевания.
Крайнее средство борьбы, если сердце изменено существенно — трансплантация. Однако это непростое мероприятие.
Кроме того, что найти орган почти невероятно в условиях российской действительности, операция требует высочайшей квалификации, которой обладают единицы.
- Почему возникает дилатация левого желудочка сердца?
В процессе лечения, также по ходу восстановительного периода, который длится всю жизнь, нужно минимизировать количество соли в рационе (6-7 граммов), отказаться от курения, спиртного, нормализовать физическую активность (максимум — прогулки в хорошую погоду).
Симптомы
Умеренная дилатация левых отделов сердца не сопровождается какими-либо симптомами. Но при сильном расширении уже проявляются следующие признаки:
- одышка;
- изменение сердечного ритма;
- утомляемость;
- снижение способности к умственным нагрузкам;
- постоянное чувство слабости;
- отечность конечностей.
Люди, которые занимаются спортом на профессиональном уровне или тяжелым физическим трудом, имеют расширенное левое предсердие. Это считается нормой и не требует лечения. Иногда о том, что камеры расширены, пациенты узнают лишь на плановом осмотре и не придают этому значения, поскольку чувствуют себя хорошо.
Если подобная патология продолжает прогрессировать, то человек ощущает не только одышку в спокойном состоянии, но и кашель, болевые ощущения в области груди, усиленное потоотделение и скачки кровяного давления.
Степени дилатации
Другое основание для классификации — степень патологических отклонений. Соответственно говорят о 3 или 4 этапах развития болезни.
Легкая
Формируется как в результате генетического фактора, внутриутробных пороков так и приобретенных состояний.
Характеризуется полным отсутствием клинической картины, что делает диагностику вопросом случая.
Выявить начальную деформацию органического плана возможно с помощью эхокардиографии. Не требуется большой квалификации, чтобы констатировать факт.
Определение первопричины ложится на плечи кардиолога, проводится с помощью группы мероприятий.
Умеренная дилатация
На этом этапе процесс диагностируется намного чаще.
- Миогенная дилатация сердца
Типична яркая неспецифическая картина: одышка, боли в груди, аритмии. Это общие признаки любого состояния, сопряженного с нарушением функционирования сердца и сосудов.
Тем не менее, шансы ранней диагностики высоки, что является хорошей новостью для больного.
Перспективы полного излечения уже туманны, но при продуманном комплексе терапии разницы пациент не заметит. Можно держать процесс под полным контролем.
Выраженная дилатация левого предсердия
В некоторых национальных классификациях считается крайней степенью.
Определяется яркой клинической картиной с существенным снижением толерантности к физическим нагрузкам, невозможностью адекватно трудиться и выполнять обязанности в быту.
Органические дефекты грубые, наблюдаются не только со стороны сердца, также изменены удаленные системы.
Перспективы излечения минимальны. При этом продолжительность жизни на фоне терапии редко превышает 3-4 года.
У больных с ФП основной, а иногда и единственной находкой является патология предсердий сердца. Гипертрофия (утолщение волокон) и дилатация (расширение полости) предсердий может быть как причиной, так и последствием ФП, а может возникнуть на почве любого заболевания сердца.
Предполагается, что в развитии ФП участвуют два основных механизма, которые могут сосуществовать изолированно и одновременно:
1. Наличие одного или нескольких фокусов с быстрой импульсацией. (Фокус – участок миокарда, способный инициировать аритмию.) Фокусы чаще всего расположены в области верхних легочных вен, впадающих в левое предсердие. Также фокусы встречаются в области мышечных муфт легочных вен, в правом предсердии и редко в верхней полой вене или венечном синусе, а также в связке Маршала. Дилатация (расширение) легочных вен – один из важных анатомических факторов возникновения ФП.
2. Наличие одной или множества мелких волн (петлей) возбуждения по типу re-entry (ре-ентри – повторный вход возбуждения). В отличие от других аритмий, при которых обычно определяется одна петля re-entry, в основе ФП могут участвовать несколько петель, поскольку рассеивание фронта волн по мере их продвижения по предсердиям приводит к возникновению самоподдерживающихся “дочерних волн”.
Электрическое ремоделирование предсердий. Если длительность ФП составляет менее 24 часов, то восстановление синусового ритма, как правило, завершается успешно, тогда как большая длительность ФП снижает вероятность восстановления и поддержания синусового ритма. Эти наблюдения дали основание для появления крылатого выражения “фибрилляция предсердий порождает фибрилляцию предсердий”. Повышенная склонность к ФП связана с постепенным укорочением эффективного рефрактерного периода по мере увеличения продолжительности приступа. Такое явление получило название “электрическое ремоделирование”.
Атриовентрикулярное проведение. Предсердно-желудочковый узел ограничивает проведение импульса при ФП (в отсутствие дополнительного проводящего пути). Частота сокращений желудочков при ФП зависит от свойств узла, а также воздействующих на него лекарственных препаратов и активность симпатической и парасимпатической нервной системы.
Предрасполагающие к ФП клинические состояния
ФП ассоциирована с целым рядом сердечно-сосудистых состояний, которые могут поддерживать аритмию.
Артериальная гипертензия – наиболее частое фоновое состояние у пациентов с ФП; обнаруживается примерно у 2/3 всех пациентов с ФП по данным различных обследований. Недостаточный контроль АД – фактор риска возникновения (первого обнаружения) ФП у пациентов с гипертензией и фактор риска осложнений ФП: инсульта и системных тромбоэмболий, даже у пациентов на антикоагулянтной терапии.
Хроническая сердечная недостаточность, определенная как СН с одышкой при физической нагрузке (II-IV ФК по HYHA), выявляется у 30% пациентов с ФП. В свою очередь, ФП обнаруживается у 5-50% пациентов с СН. Распространенность ФП увеличивается при клиническом прогрессировании ХСН: у пациентов с ХСН IV ФК по NYHA ФП выявляется почти в 50% случаев.
Клапанная патология сердца, особенно пороки митрального клапана (стеноз и недостаточнсть), которые вызывают перегрузку ЛП давлением или объемом и, таким образом, провоцируют ФП.
Кардиомиопатии (гипертрофическая, дилатационная, правожелудочковая), включая первичные электрические болезни сердца (синдром удлиненного интервала Q-T, укороченного интервала Q-T, синдром Бругада и катехоламинэргическая ЖТ), привносят высокий индивидуальный риск развития ФП.
Врожденный порок сердца (ВПС), дефект межпредсердной перегородки (ДМПП) по данным исследований ассоциированы с ФП у 10-15% пациентов.
Другие врожденные пороки сердца часто связаны с ФП. Пациенты с одиночным желудочком, пациенты после перенесенной операции восстановления предсердий (операция Мастерда) при транспозиции магистральных артерий или после операции Фонтена имеют повышенный риск развития ФП. Измененная анатомия предсердий вследствие первичных нарушений, хирургической операции или по причине последующих гемодинамических нарушений может быть одним из главных предрасполагающих факторов развития ФП. У таких пациентов ФП может иметь выраженные симптомы и зачастую трудна для лечения.
ИБС представлена в 20% случаев среди пациентов с ФП. Предрасполагает ли ИБС сама по себе к возникновению ФП – неизвестно. Но необходимо принимать во внимание, что ФП при ИБС может быть обусловлена ХСН после перенесенного инфаркта миокарда (ИМ), артериальная гипертензия. ФП редко встречается у пациентов со стабильным течением ИБС и сохраненной функцией ЛЖ, но ее наличие указывает на плохой прогноз после перенесенного ИМ.
Нарушение функции щитовидной железы – важная причина возникновения ФП. В исследованиях показана взаимосвязь ФП, как при гипо- и гиперфункции щитовидной железы, так и при субклинических гипертиреозах. Концентрация Т4 свободного была независимо ассоциирована с ФП.
Ожирение выявляют у 25% пациентов с ФП. По результатам метаанализа популяционных когортных исследований, лица с ожирением имеют на 49% выше риск развития ФП по сравнению с лицами без ожирения. Среди других факторов ожирение ассоциировано с артериальной гипертензией, сонным апноэ, ХОБЛ и сахарным диабетом. Ожирение служит наиболее вероятным маркером сердечно-сосудистого риска, связанным, помимо прочего, с ФП.
У многих пациентов с метаболическим синдромом развивается ФП, с другой стороны, данная связь зависит от состояний, предрасполагающих к ФП (артериальная гипертензия, ожирение).
Ночное апноэ ассоциировано с повышением внутрипредсердного давления и дилатацией и может предрасполагать к развитию ФП.
Высокий рост ассоциирован с ФП. Механизм данного явления неясен, но предполагается, что вклад в развитие аритмии могут вносить механическое растяжение легочных вен (ЛВ) и дилатация ЛП.
Сахарный диабет, как состояние, требующее лечения, обнаруживается у 20% пациентов с ФП. Плохо контролируемый диабет может потенциально провоцировать смерть клеток предсердий и “структурное ремоделирование” и, таким образом, быть ответственным за поддержание ФП.
Хроническая обструктивная болезнь легких (ХОБЛ) выявляется у 10-15% пациентов с ФП. У некоторых пациентов заболевание легких может быть в большей степени маркером сердечно-сосудистого риска в целом, чем специфическим фактором, предрасполагающим к ФП. Рак бронха может также протекать с ФП.
Хроническая почечная недостаточность (ХПН) представлены у 10-15% пациентов с ФП. ХПН может повышать риск осложнений, связанных с ФП, особенно сердечно-сосудистых осложнений. ХПН, сахарный диабет и ХОБЛ встречаются еще чаще у пациентов с постоянной ФП.
Последствия ФП
Гемодинамические последствия ФП. При ФП на гемодинамику могут влиять 3 фактора: отсутствие синхронности сокращений предсердий, беспорядочность ответа желудочков и чрезмерно высокая частота сердечных сокращений. В связи с ухудшением сократительной функции предсердий может наблюдаться значительное снижение сердечного выброса, особенно у больных со снижением диастолического наполнения желудочков, артериальной гипертензией, митральным стенозом, гипертрофической или рестриктивной кардиомиопатией. Помимо влияния на функцию предсердий, постоянно ускоренная частота желудочковых сокращений при ФП может вызывать дилатационную кардиомиопатию (аритмогенная кардиомиопатия, вызванная тахикардией).
Тромбоэмболические последствия ФП. Инсульт – наиболее ужасающее последствие ФП. Примерно каждый 5-6-й инсульт возникает вследствие ФП. Основным источником инвалидизирующих ишемических инсультов кардиоэмболической этиологии у пациентов с ФП считаются тромбы, формирующиеся в ушке левого предсердия в результате застоя крови. До 25% инсультов, связанных с ФП, могут быть последствиями уже существующих цереброваскулярных заболеваний и развиваться за счет тромбоэмболий из других сердечных источников или атеросклеротических бляшек аорты.
Механизм тромбообразования связан со снижением скорости кровотока в левом предсердии. При ФП отсутствует полноценная систола предсердий, ушко левого предсердия опорожняется пассивно, вследствие чего снижается скорость кровотока в его полости. При снижении фракции выброса ЛЖ кровоток в ушке левого предсердия еще больше замедляется, вплоть до полного стаза (застоя) крови, происходит увеличение размеров левого предсердия, что в свою очередь способствует тромбообразованию.
Качество жизни. По имеющимся данным качество жизни пациентов с ФП существенно хуже, чем у лиц из той же возрастной группы, не страдающих ФП. Восстановление и поддержание синусового ритма ассоциируется с улучшением качества жизни и лучшей переносимостью нагрузки по данным некоторых исследований, но не всех. В типичных исследованиях большинство пациентов с пароксизмальной ФП считали, что аритмия нарушает их стиль жизни, но это ощущение не ассоциировалось ни с продолжительностью, ни с частотой приступов, сопровождавшихся клиническими проявлениями.
Ревишвили А. Ш.«Клиническая кардиология: диагностика и лечение», 2011г. под редакцией Бокерия Л.А., Голуховой Е.З.
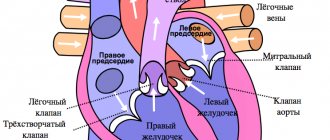
Расширение левого желудочка (ЛЖ)
К основным причинам развития дилатации левого желудочка относятся:
- Перегрузка желудочка избытком крови. Из левого предсердия кровь выталкивается в левый желудочек и далее в аорту – самый крупный артериальный сосуд организма. Таким образом, эта камера является своеобразным насосом, перекачивающим кровь по большому кругу кровообращения. При стенозе аорты или сужении аортального клапана желудочек с трудом проталкивает кровь и расширяется от перегрузки.
- Патология мышечной стенки самого желудочка, в результате чего она истончается и растягивается.
- Миокардит (воспалительное заболевание сердечной мышцы), артериальная гипертензия, ИБС (ишемическая болезнь сердца). Все эти напасти истончают мышечную стенку левого желудочка, делают ее дряблой и приводят к растяжению.
Однако иногда заболевание начинается без всякой причины. При таком развитии его называют дилатационной кардиомиопатией. Этот диагноз ставится после исключения всех возможных причин дилатации.
Как лечить?
Как и в случае лечения дилатации предсердий, расширение левого желудочка исцеляют устранением причин, его вызвавших: ИБС, порока, гипертонии. Иногда в сердечной мышце могут произойти необратимые склеротические или рубцовые изменения, лечение в этом случае направлено на замедление развития заболевания.
В основе лечения умеренной дилатации может лежать метаболическая терапия, воздействующая на процессы обмена в клетках и тканях, однако тяжелые случаи все же требуют более серьезного подхода.
Опасность расширения ЛЖ могут исходить от:
- Сердечной недостаточности;
- Аритмии;
- Митральной недостаточности.
Не все формы дилатации ЛЖ поддаются окончательному исцелению, но своевременное выявление проблемы и правильное лечение останавливает развитие патологии и удлиняет жизнь пациента.
Расширение правого предсердия (ПП)
Если человек страдает бронхолегочными заболеваниями, бронхи его могут спазмироваться. Повышается давление в сосудах малого круга кровообращения, и компенсаторно расширяется правое предсердие. Среди иных причин: инфекционные поражения миокарда, легочная гипертензия, нарушения в легочных кровеносных сосудах, патологические изменения сердечной мышцы.
Пороки сердца (врожденные и приобретенные) могут стать причиной повышения количества крови в предсердии и, следовательно, дилатации.
Чтобы избавить больного от патологии, необходимо купировать причины, ее вызвавшие. Борьба с дилатацией сводится к борьбе с основным заболеванием, которое к ней привело. Если болезнь будет прогрессировать, сердечная мышца также пострадает. Разовьется дилатационная гипертрофия, а в итоге – сердечная недостаточность.
Одним из способов коррекции расширенного правого предсердия является оперативное вмешательство. Однако без лечения основного заболевания положительного эффекта от операции ждать не приходится. При тяжелой сердечной недостаточности, сопровождающей дилатацию, рекомендуется операция по трансплантации сердца.