Общее описание
Суправентрикулярная тахикардия
– это распространенная разновидность аритмии, берущая начало в зоне, располагающейся выше желудочков сердца. Основными особенностями этого вида аритмии являются резкое увеличение частоты сердечных сокращений и сохранение патологического ритма на протяжении некоторого периода времени. В настоящее время это нарушение работы сердца встречается очень часто у людей старше 20 лет.
Существует пять основных типов суправентрикулярных аритмии, различных по этиологии и патофизиологии : атриовентрикулярная узловая тахикардия, атриовентрикулярная тахикардия, предсердная тахикардия, внутрипредсердная тахикардия, синоатриальная реципрокная тахикардия (следует отметить, что такие виды суправентрикулярных аритмии, как фибрилляция предсердий и трепетание предсердий, как правило, стоят обособленно от этой группы).
В зоне риска:
мужчины и женщины вне зависимости от возраста
1.Что такое суправентрикулярная тахикардия?
Суправентрикулярная тахикардия (или как ее еще называют пароксизмальная суправентрикулярная тахикардия, пароксизмальная тахикардия или просто тахикардия
) означает, что время от времени
сердце бьется очень быстро
. Это может происходить по разным причинам – из-за физических нагрузок, высокой температуры, стресса. Слишком быстрое биение сердца может быть опасным.
Во время приступа тахикардии
электрическая система сердца работает неправильно, и заставляет сердце биться очень быстро. Частота сердечного ритма при этом составляет не менее 100 ударов в минуту и может даже достигать 300 ударов в минуту. После приема лекарств или просто само по себе через некоторое время сердце обычно возвращается к нормальному ритму – от 60 до 100 ударов в минуту.
Тахикардия сердца может начаться и закончиться быстро, и можно даже не почувствовать никаких неприятных симптомов. Проблемой тахикардия становится тогда, когда она случается часто, длится долго или вызывает какие-то неприятные ощущения.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Симптомы суправентрикулярной тахикардии
- учащенное сердцебиение;
- выраженное головокружение, предобморочное состояние, обморок;
- чувство нехватки воздуха и затрудненное дыхание, боль в груди;
- выраженное снижение артериального давления;
- часто могут присутствовать чувство страха, паники и тревоги.
Чаще приступ аритмии длится до 1 часа (как правило, 5-20 минут), приступы могут повторяться с различной частотой. Некоторые пациенты самостоятельно могут справиться с очередным приступом приемом некоторых медикаментозных препаратов(«таблетка в кармане») или так называемыми вагусными пробами( надавливание на глазные яблоки, обтирание холодной водой и т.д.)
Стоит помнить и о том, что некоторые виды аритмии имеют абсолютно идентичную симтоматику, но в отличие от суправентрикулярных ритмии, являются жизнеугрожающими. Именно поэтому необходимо обследование в полном объеме с целью определения вида аритмии и решения вопроса о необходимости лечения.
Пароксизмальная тахикардия
Вопрос о тактике лечения пациентов с пароксизмальной тахикардией решается с учетом формы аритмии (предсердной, атриовентрикулярной, желудочковой), ее этиологии, частоты и длительности приступов, наличия или отсутствия осложнений во время пароксизмов (сердечной или сердечно-сосудистой недостаточности).
Большинство случаев желудочковой пароксизмальной тахикардии требуют экстренной госпитализации. Исключение составляют идиопатические варианты с доброкачественным течением и возможностью быстрого купирования путем введения определенного антиаритмического препарата. При пароксизме суправентрикулярной тахикардии пациентов госпитализируют в отделение кардиологии в случае развития острой сердечной либо сердечно-сосудистой недостаточности.
Плановую госпитализацию пациентов с пароксизмальной тахикардией проводят при частых, > 2 раз в месяц, приступах тахикардии для проведения углубленного обследования, определения лечебной тактики и показаний к хирургическому лечению.
Возникновение приступа пароксизмальной тахикардии требует оказания неотложных мер на месте, а при первичном пароксизме или сопутствующей сердечной патологии необходим одновременный вызов скорой кардиологической службы.
Для купирования пароксизма тахикардии прибегают к проведению вагусных маневров – приемов, оказывающих механическое воздействие на блуждающий нерв. К вагусным маневрам относятся натуживание; проба Вальсальвы (попытка энергичного выдоха при закрытых носовой щели и ротовой полости); проба Ашнера (равномерное и умеренное надавливание на верхний внутренний угол глазного яблока); проба Чермака-Геринга (надавливание на область одного или обоих каротидных синусов в области сонной артерии); попытка вызвать рвотный рефлекс путем раздражения корня языка; обтирание холодной водой и др. С помощью вагусных маневров возможно купирование только приступов суправентрикулярных пароксизмов тахикардии, но не во всех случаях. Поэтому основным видом помощи при развившейся пароксизмальной тахикардии является введение препаратов противоаритмического действия.
В качестве оказания неотложной помощи показано внутривенное введение универсальных антиаритмиков, эффективных при любых формах пароксизмов: новокаинамида, пропранолоа (обзидана), аймалина (гилуритмала), хинидина, ритмодана (дизопирамида, ритмилека), этмозина, изоптина, кордарона. При длительных пароксизмах тахикардии, не купирующихся лекарственными средствами, прибегают к проведению электроимпульсной терапии.
В дальнейшем пациенты с пароксизмальной тахикардией подлежат амбулаторному наблюдению у кардиолога, определяющего объем и схему назначения антиаритмической терапии. Назначение противорецидивного антиаритмического лечения тахикардии определяется частотой и переносимостью приступов. Проведение постоянной противорецидивной терапии показано пациентам с пароксизмами тахикардии, возникающими 2 и более раз в месяц и требующими врачебной помощи для их купирования; при более редких, но затяжных пароксизмах, осложняющихся развитием острой левожелудочковой или сердечно-сосудистой недостаточности. У пациентов с частыми, короткими приступами наджелудочковой тахикардии, купирующимися самостоятельно или с помощью вагусных маневров, показания к противорецидивной терапии сомнительны.
Длительная противорецидивная терапия пароксизмальной тахикардии проводится противоаритмическими средствами (бисульфатом хинидина, дизопирамидом, морацизином, этацизином, амиодароном, верапамилом и др.), а также сердечными гликозидами (дигоксином, ланатозидом). Подбор препарата и дозировки осуществляется под электрокардиографическим контролем и контролем самочувствия пациента.
Применение β-адреноблокаторов для лечения пароксизмальной тахикардии позволяет снизить вероятность перехода желудочковой формы в мерцание желудочков. Наиболее эффективно использование β-адреноблокаторов совместно с противоаритмическими средствами, что позволяет снизить дозу каждого из препаратов без ущерба эффективности проводимой терапии. Предупреждение рецидивов суправентрикулярных пароксизмов тахикардии, уменьшение частоты, продолжительности и тяжести их течения достигается постоянным пероральным приемом сердечных гликозидов.
К хирургическому лечению прибегают при особо тяжелом течении пароксизмальной тахикардии и неэффективности противорецидивной терапии. В качестве хирургического пособия при пароксизмах тахикардии применяются деструкция (механическая, электрическая, лазерная, химическая, криогенная) дополнительных путей проведения импульса или эктопических очагов автоматизма, радиочастотная абляция (РЧА сердца), вживление электрокардиостимуляторов с запрограммированными режимами парной и “захватывающей” стимуляции либо имплантация электрических дефибрилляторов.
Диагностика
Для подтверждения диагноза и уточнения степени тяжести болезни необходимы дополнительные методы диагностики:
- снятие электрокардиограммы (ЭКГ) в покое и при очередном приступе аритмии
- выполняется круглосуточная запись ЭКГ (холтеровское мониторирование ЭКГ)
- по показаниям требуется проведение дообследования с целью исключения симптоматического характера аритмического синдрома
- по показаниям возможно проведение эндокардиального электрофизиологического исследования сердца в условиях стационара
2.Причины тахикардии
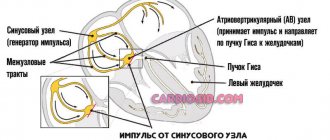
Большинство случаев тахикардии сердца вызваны дефектами в электрических связях сердца. Но что вызывает эти проблемы, до сих пор не известно.
Тахикардия может быть побочным эффектом от приема некоторых лекарств, например, принимаемых для лечения заболеваний сердца или легких.
Некоторые типы тахикардии могут передаваться по наследству, или же являться следствием заболеваний легких – ХОБЛ или пневмонии.
Посетите нашу страницу Кардиология
Рекомендации ESC 2021 по ведению пациентов с суправентрикулярными тахикардиями: обзор изменений
Представленные на Европейском конгрессе кардиологов в августе этого года рекомендации по ведению пациентов с суправентрикулярными тахикардиями стали лишь второй редакцией документа с момента их выхода в 2003 г. Необычно большой промежуток времени, прошедший до первого обновления документа, обусловлен крайне малым количеством рандомизированных клинических исследований в этой области.
Рекомендации посвящены диагностике и лечению тахикардий (частота сокращения предсердий > 100 в минуту), в механизм развития которых вовлечены ткани пучка Гиса и любые структуры, расположенные «выше» него, за исключением фибрилляции предсердий, подходы к диагностике и лечению которой обсуждаются в отдельном документе.
С 2003 г. руководство претерпело существенные изменения, коснувшиеся как медикаментозной терапии, так и интервенционных способов лечения аритмий. Так, появились и принципиально новые разделы, посвященные ведению особых групп пациентов. Ими стали: суправентрикулярные тахикардии у взрослых пациентов с врожденными пороками сердца, суправентрикулярные тахикардии у беременных, кардиомиопатия, индуцированная тахикардией, суправентрикулярные тахикардии у спортсменов, суправентрикулярные тахикардии и ограничения по вождению.
Теперь для пациентов с синусовой тахикардией после исключения обратимых причин в случае наличия симптомов рекомендована терапия ивабрадином или его комбинацией с бета-адреноблокаторами, при этом блокаторы кальциевых каналов и катетерная аблация вообще не упоминаются в этом разделе. Однако ни ивабрадин, ни бета-адреноблокаторы, а также другие лекарственные препараты не рекомендованы (IIb) при стартовой терапии синдрома постуральной ортостатической тахикардии. А позиция по употреблению соли и жидкости при этом синдроме изменила свой класс с IIa на IIb.
Учитывая развитие катетерных методов диагностики и лечения аритмий, связанных с дополнительными проводящими путями, электрофизиологическое исследование с целью стратификации риска показано даже бессимптомным пациентам с наличием на ЭКГ предвозбуждения желудочков (дельта волны). Для спортсменов рекомендация получила класс I, тогда как для остальных пациентов – IIa. Катетерная аблация у таких пациентов рекомендована (класс I) в случае наличия признаков высокого риска.
Для острого лечения тахикардий с узким комплексом QRS при стабильной гемодинамике в отсутствие точного диагноза после выполнения вагусных маневров помимо верапамила и дилтиазема теперь можно использовать бета-адреноблокаторы – все эти группы препаратов имеют класс рекомендации IIa, тогда как амиодарон и дигоксин вообще не упомянуты.
Согласно новому документу, амиодарон не следует использовать (класс IIb) и при терапии тахикардии с широким комплексом QRS в случае стабильной гемодинамики и в отсутствие точного диагноза.
Для терапии фокальной предсердной тахикардии в остром периоде после попытки купирования аденозином предлагается использовать блокаторы кальциевых каналов или бета-адреноблокаторы (класс IIa), амиодарон же получил класс IIb и при этом варианте суправентрикулярной аритмии.
Подобное понижение позиций амиодарона связано с проаритмогенным потенциалом препарата и наличием более безопасных лекарственных средств для большинства обсуждающихся клинических ситуаций. Особенно подчеркивается, что амиодарон не следует использовать (класс III) при терапии фибрилляции предсердий в сочетании с наличием синдрома предвозбуждения желудочков.
Основным методом лечения при симптомных или АВ-узловых и АВ-реципрокных тахикардиях, а также в случае признаков высокого риска, связанных с наличием дополнительного проводящего пути, является катетерная аблация (класс I). Катетерная аблация теперь рекомендована (класс IIa) и бессимптомным пациентам в случае наличия предвозбуждения и дисфункции левого желудочка из-за электрической диссоциации.
В новом разделе, посвященном диагностике и лечению индуцированной тахикардией кардиомиопатии, подчеркивается, что такая кардиомиопатия является одной из немногих обратимых причин сердечной недостаточности и выраженной дилатации полостей сердца. Основным методом лечения кардиомиопатии является катетерная аблация (класс I), а в случае невозможности ее выполнения или неэффективности – бета-адреноблокаторы (класс I).
Интересно, что в разделе, посвященном трепетанию предсердий отмечается, что риск тромбоэмболических осложнений при наличии изолированного трепетания без фибрилляции, вероятно ниже, чем при последней. Подчеркивается, что в случае наличия их сочетания решение о принятии решения о назначении антикоагулянтной терапии не должно отличаться для такового в случае наличия только фибрилляции предсердий, однако при изолированном трепетании предсердий четкие критерии старта терапии не обозначены.
Более подробно с текстом рекомендаций можно ознакомиться на сайте Европейского общества кардиологов: www.escardio.org/Guidelines/Clinical-Practice-Guidelines/Supraventricular-Tachycardia
Источники:
1. BrugadaJ, KatritsisD, ArbeloE, ArribasF, BaxJ, Blomstrom-LundqvistC, etal. EurHeartJ. 2021. doi: 10.1093/eurheartj/ehz467. .
4.Лечение заболевания
Когда тахикардия сердца не вызывает каких-то серьезных симптомов и ухудшения самочувствия, она обычно не требует лечения. Но если тахикардия становится причиной различных проблем со здоровьем, врач назначит необходимое лечение тахикардии. Для лечения приступа тахикардии могут быть рекомендованы лекарства, которые нужно будет принимать во время приступа тахикардии. Кроме того, врач расскажет, каким образом можно замедлить сердечный ритм без медикаментов
. Это можно сделать, например, покашляв, спровоцировав рвотный позыв или опустив лицо в ледяную воду.
Если это не помогает, а тахикардия довольно серьезная, нужно обратиться за неотложной помощью. Врачи остановят тахикардию, применив сильные быстродействующие лекарства, а в особо серьезных случаях выполнят процедуру электрической кадиоверсии
, в ходе которой для снижения сердечного ритма применяется электрический ток.
Если случаи тахикардии происходят часто, может потребоваться ежедневный прием лекарств, чтобы предотвратить приступы или замедлить частоту сердцебиения. Еще одним способом лечения тахикардии является хирургический метод
разрушения крошечного участка сердца, который вызывает тахикардию.