Причины заболевания
Как уже отмечалось, хроническая ревматическая болезнь сердца является исходом ОРЛ.
Острая ревматическая лихорадка, в свою очередь, возникает после таких перенесенных заболеваний, как:
- фарингит;
- ангина;
- кариес.
Если инфекция переросла в хроническую, так как осталась недолеченной, формируется ОРЛ. В этом случае иммунная система человека активно вырабатывает антитела, которые оказывают повреждающее воздействие не только на стрептококк, но и на сердце.
Симптомы и признаки ревматизма
Заподозрить болезнь можно по таким проявлениям:
- развитие заболевания через 1-2 неделю после перенесенного тонзиллита, фарингита, скарлатины, рожи;
- резкое повышение температуры тела, общая слабость;
- боли в суставах (коленных, голеностопных, локтевых, лучезапястных);
- отечность и покраснение кожи над суставами, скованность движений;
- боли в области сердца;
- одышка, головокружение, головная боль;
- мышечная слабость, непроизвольные подергивания конечностей;
- розовая сыпь в виде кольца на теле, быстро проходит;
- ревматические узелки ー безболезненные плотные мелкие образования под кожей в области суставов;
- тянущие боли в пояснице, потемнение, покраснение мочи.
При появлении таких симптомов следует записаться к врачу к терапевту, кардиологу или ревматологу.
Виды патологии
Ревматическая болезнь сердца поражает не только клапанный аппарат, но и провоцирует миокардит, эндокардит или перикардит.
Возникающие пороки сердца классифицируют следующим образом:
- Пороки со стенозом. Для данной патологии характерно сужение выходного отверстия клапана.
- Пороки с недостаточностью. Для данной патологии характерно неполное смыкание створок клапана при закрытии.
- Сочетанные пороки. Они характеризуются недостаточностью и стенозом аортального клапана.
- Комбинированные пороки. Для данной патологии характерны митральная недостаточность и аортальный стеноз.
Классификация ревматизма
По характеру течения выделяют такие формы:
- острую (до 3 месяцев);
- подострую (3-6 месяцев);
- затяжную (более 6 месяцев);
- латентную (скрытую) ー протекает без характерных симптомов, без лабораторных изменений, выявляется уже после формирования пороков сердца;
- рецидивирующую ー волнообразное течение с быстрым развитием недостаточности внутренних органов.
Выделяют активную и неактивную фазы течения заболевания. В активной наблюдается специфическая лабораторная картина (повышения уровня С-реактивного белка (СРБ) –отражает острые воспалительные процессы, антистрептолизина ).
Клинические формы ревматизма:
- ревмокардит ー воспаление тканей сердца;
- полиартрит ー множественное поражение суставов;
- кольцевидная эритема ー специфическая сыпь на коже;
- хорея ー выраженная неврологическая симптоматика (дрожание рук, слабость мышц, непроизвольные движения);
- подкожные узелки — с образованием плотных узелков под кожей в области суставов.
Симптомы ревматической болезни сердца
Симптомы патологии могут быть самыми разными.
Обычно пациенты жалуются на:
- Общее недомогание, слабость и повышенную утомляемость.
- Одышку не только при нагрузке, но и в состоянии полного покоя.
- Учащенное сердцебиение.
- Боль в груди при нагрузках.
- Приступы нехватки воздуха преимущественно в ночное время, во время сна.
- Ощущение пульсации внутри грудной клетки.
- Пульсирование сосудов шеи.
- Головокружения.
На фоне болезни сердца могут возникать:
- симметричные отеки голеней и лодыжек;
- обмороки.
При осмотре больного можно обнаружить цианоз носогубного треугольника и румянец на щеках. При митральном стенозе у детей происходит отставание в развитии. Нередко пациенты жалуются на снижение массы тела, а также на кашель с мокротой (при поражениях митрального клапана). Каждый симптом является не специфическим. Поэтому очень важно контролировать состояние пациента постоянно и проводить комплексное обследование.
Особого внимания заслуживают осложнения патологии.
После перенесенной лихорадки зачастую формируется недостаточность митрального клапана. Она встречается у пациентов в 60-70 % случаев. Также возникает изолированная недостаточность аортального клапана. Реже всего встречается изолированный стеноз. Все эти патологии опасны для жизни и здоровья пациента.
Причины возникновения приобретенных пороков сердца
В большинстве случаев пороки вызваны ревматическими заболеваниями, в частности ревматическим эндокардитом (около 75% случаев). Причиной могут быть также развитие атеросклероза, системные болезни соединительной ткани, травмы, сепсис, инфекции, перегрузки, аутоиммунные реакции. Эти патологические состояния вызывают нарушения в структуре сердечных клапанов.
Классификация приобретенных пороков сердца
В сердце человека четыре камеры: левые и правые предсердия и желудочки, – между которыми находятся сердечные клапаны. Из левого желудочка выходит аорта, а из правого – легочная артерия.
Между левыми сердечными камерами находится двустворчатый клапан, митральный. А между правыми отделами – трехстворчатый клапан, другое название — трикуспидальный. Перед аортой расположен клапан аортальный, перед легочной артерией – еще один, клапан легочной артерии.
Работоспособность сердечной мышцы зависит от функционирования клапанов, которые при сокращении мышцы сердца пропускают кровь в следующий отдел без препятствий, а при расслаблении мышцы сердца не позволяют крови поступать обратно. Если функция клапанов нарушается, то нарушается и функция сердца.
По причинам формирования пороки классифицируются следующим образом:
- дегенеративные, или атеросклеротические, они встречаются в 5,7% случаев; чаще эти процессы развиваются после сорока-пятидесяти лет, происходит отложение кальция на створках пороженных клапанов, что приводит к прогрессированию порока;
- ревматические, формирующиеся на фоне ревматических заболеваний (в 80% случаев);
- пороки, возникающие как результат воспаления внутренней оболочки сердца (эндокардит);
- сифилитические (в 5% случаев).
По типу функциональной патологии пороки делят на такие типы:
- простые – недостаточность клапана или его стеноз;
- комбинированные – недостаточность либо сужение двух и более клапанов;
- сочетанные – обе патологии на одном клапане (стеноз и недостаточность).
В зависимости от локализации выделяют следующие патологии:
- митральный порок;
- трикуспидальный порок;
- аортальный порок.
Гемодинамика может быть нарушена в разной степени:
- незначительно;
- умеренно;
- выраженно.
Митральный клапан страдает чаще, чем аортальный. Реже встречаются патологии трикуспидального клапана и клапана легочной артерии.
Диагностика
Для выявления патологии специалист:
- Оценивает жалобы пациента, изучает анамнез, уделяя особое внимание перенесенным инфекционным заболеваниях.
- Проводит полный осмотр.
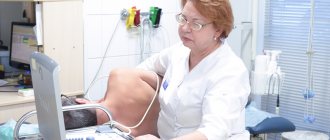
- Назначает ЭКГ. Такое обследование позволяет выявить аритмию.
- Назначает ЭхоКГ. Данное обследование помогает обнаружить пороки, определить их тип, а также наличие нарушений кровообращения и степень их выраженности.
Дополнительно кардиолог может направить пациента к ревматологу и кардиохирургу. Комплексная диагностика позволяет быстро поставить точный диагноз и приступить к терапии.
Важно! Диагностику проводят и в ходе терапии. Обследования позволяют выявить причины патологии, сопутствующие нарушения, изменить дозировку принимаемых лекарственных препаратов и решить иные важные задачи.
Лечение
Терапия патологии проводится:
- Медикаментозно.
- Хирургическим путем.
Лекарственная терапия направлена на купирование признаков сердечной недостаточности, аритмии и профилактику осложнений.
Врачи назначают следующие препараты:
- Бета-андреноблокаторы. Данные средства позволяют снизить проявления сердечной недостаточности и аритмии.
- Диуретики. Данные препараты назначаются с целью сокращения нагрузки на сердечную мышцу.
- Антикоагулянты и антиагреганты. Эти средства позволяют предотвратить тромботические осложнения патологии.
- Антибиотики. Данные препараты позволяют предотвратить развитие бактериального эндокардита.
Если заболевание активно развивается и грозит серьезными осложнениями, проводятся хирургические вмешательства. Одним из популярных является протезирование клапанов сердца.
Показаниями к операции являются:
- выраженные боли в груди;
- одышка;
- частые обмороки;
- хроническая сердечная недостаточность в тяжелой стадии;
- эндокардит.
Вмешательство является достаточно сложным и длительным. После операции пациентам приходится длительное время (до месяца) находиться в стационаре.
Сегодня вмешательства на открытом сердце успешно заменяются малоинвазивными. Они проводятся через мини-доступ без рассечения грудины. Вмешательство является эндоваскулярным. Оно применяется при протезировании аортального клапана. Операция проводится путем внедрения протеза через бедренную вену. Безусловно, врачи стремятся максимально сократить все последствия и риски. Тем не менее предпочтение (при наличии такой возможности) практически всегда отдается медикаментозной терапии.
Интересуют цены на услуги в нашей клинике в Москве? Мы придерживаемся лояльной ценовой политики. Благодаря этому вы не переплачиваете даже за объемные обследования и длительные курсы терапии. Цена консультации у кардиолога также является относительно невысокой. При этом вы всегда можете рассчитывать на получение комплексной профессиональной поддержки даже в запущенных ситуациях.
Записаться на лечение ревматизма в ЛДЦ «Кутузовский»
Полагаться на народные методы лечения и пускать болезнь на самотек категорически не рекомендуется. Ревматизм – серьезное заболевание, которое затрагивает практически весь организм и чревато опасными последствиями. Лечить его нужно под контролем врача, добиваясь перехода в стойкую ремиссию.
Ревматолог может порекомендовать:
- Прием медикаментов, которые снимут воспаление и боль, а также устранят инфекцию.
- Физиотерапию. В период обострения показано УФ-облучение, а во время ремиссии есть смысл пройти курс УВЧ, парафиновых аппликаций или электрофореза для профилактики.
- Хирургическое лечение. Такой вариант не исключен, но применяется редко, лишь в самых тяжелых случаях.
Для подбора эффективной терапии нужно точно определить особенности течения заболевания. Это требует проведения исследований. Чаще всего, кроме лабораторных анализов используют МРТ, УЗИ, гониометрию и термометрию. Пациентам, страдающим ревматизмом, движения даются с трудом и причиняют боль. Поэтому в Кутузовском лечебно-диагностическом центре позаботились, чтобы вы прошли обследование с максимальным комфортом.
Все необходимые анализы вы сможете сделать на территории медицинского центра. Консультация врача-ревматолога и диагностические исследования проводятся по предварительной записи. Нашим пациентам не приходится стоять в очереди или долго ждать результатов анализов. Приходите в лечебно-диагностический центр, чтобы пройти диагностику и подобрать оптимальную схему лечения.
Содержание данной статьи проверено и подтверждено на соответствие медицинским стандартам врачом-ревматологом Мазановой Ларисой Ивановной.
Профилактика
Последствия патологии опасны для здоровья пациента. Тромбозы, сердечная недостаточность, аритмия – негативные состояния, которые могут стать причиной смерти. Поэтому врачами особое внимание уделяется профилактическим мерам.
Профилактика делится на:
- Первичную.
- Вторичную.
Первичные меры направлены на предупреждение развития патологии и заключаются в:
- Правильном питании.
- Активном отдыхе на природе и закаливании.
- Ликвидации всех имеющихся очагов хронических инфекций.
- Адекватной терапии фарингита, ангины и иных патологических процессов.
- Соблюдении постельного режима.
Предупредить ревматические атаки позволяет наблюдение у кардиолога и предупреждение формирования бактериального эндокардита.
Вторичные профилактические меры направлены на предупреждение возникновения рецедивов ревматических атак и прогрессирования патологии.
Они заключаются в периодическом введении антибиотиков в течение 5-7 лет после острой ревматической лихорадки. Также антибиотики обязательно назначаются после любых (даже самых небольших) хирургических вмешательств (удаления зуба, миндалин и др.). Важно понимать, что даже поставленный диагноз ХРБС не является приговором. При правильной терапии и полноценных профилактических мерах можно повысить качество жизни и увеличить ее продолжительность даже при наличии пороков сердца.
ВЫ можете нам позвонить: 8 (8452) 98-84-68 и+7-967-500-8468 или
Ревматизм — заболевание, которое развивается незаметно и постепенно. Оно возникает после перенесенной стрептококковой инфекции и заключается в воспалении соединительной ткани, которая есть во всех органах и системах организма. В первую очередь вовлекаются сердце, кровеносные сосуды и суставы.
В современной медицинской литературе данный термин вытеснен общепринятым во всём мире «острая ревматическая лихорадка», что обусловлено разноречивостью понимания термина «ревматизм» в России.
Причины
«Запускают» болезнь особые бактерии — бета-гемолитические стрептококки группы А. Оказавшись внутри нашего организма, они могут вызвать ангину (тонзиллит), фарингит, лимфаденит. Однако ревматизм может стать последствием этой инфекции только в том случае, если у человека имеются определенные дефекты иммунной системы. По статистике лишь 0,3-3% людей, перенесших острую стрептококковую инфекцию, заболевают ревматизмом.
Этиология. Инфицирование β-гемолитическим стрептококком группы А. Наличие очагов инфекции в носоглотке (ангина, хронический фарингит, хронический тонзиллит). Скарлатина. Генетическая предрасположенность.
Факторы риска развития ревматизма:
- наличие ревматизма или системных заболеваний соединительной ткани у родственников первой степени родства (мать, отец, братья, сестры);
- женский пол;
- возраст 7 — 15 лет;
- перенесенная острая стрептококковая инфекция и частые инфекции носоглотки;
- содержание в организме особого белка — В-клеточного маркера D8/17
Что происходит?
Когда стрептококк попадает в организм, иммунная система человека начинает бороться с ним, вырабатывая специфические антитела. Они «узнают» стрептококк по особым молекулам на его поверхности. Однако в соединительной ткани и сердечной мышце предрасположенных к ревматизму людей содержатся сходные по структуре молекулы. И антитела атакуют ткани собственного организма. Это приводит к развитию воспалительного процесса в соединительной ткани, преимущественно в сердце и суставах. При этом ткань может деформироваться — так возникают пороки сердца и искривления суставов.
Чем проявляется? Обычно первые признаки ревматизма появляются через две-три недели после ангины или фарингита. Человек начинает испытывать общую слабость и боль в суставах, может резко подняться температура. Иногда болезнь развивается очень скрытно: температура невысокая (около 37,0), слабость умеренная, сердце и суставы работают, как ни в чем не бывало. Обычно человек начинает беспокоиться только после того, как у него появляются серьезные проблемы с суставами — артриты.
Чаще всего болезнь поражает суставы крупные и средние: появляется боль в коленях, локтях, запястьях и стопах. Болевые ощущения могут резко появляться и так же резко пропадать, даже без лечения. Но не стоит заблуждаться — ревматический артрит никуда не исчез.
Еще один важный признак ревматизма — сердечные проблемы: нарушения частоты пульса (слишком быстрый или слишком медленный), перебои в сердечном ритме, боли в сердце. Человека беспокоит одышка, слабость, потливость. Это связано с развитием воспаления сердца — ревмокардита. В 25% случаев ревмокардит приводит к формированию порока сердца.
После первой ревматической атаки через месяцы или годы могут наступать повторные со схожими проявлениями. Они также могут привести к деформациям суставов и порокам сердца.
Если ревматизмом поражена нервная система, у больного появляются непроизвольные движения различных мышц (лица, шеи, конечностей, туловища). Это проявляется гримасами, вычурными движениями, нарушением почерка, невнятностью речи и носит название малой хореи (старое название — пляска святого Витта). Такое расстройство встречается у 12-17% больных ревматизмом, чаще у девочек 6-15 лет.
Патогенез Патогенез связан с двумя факторами: Токсическим воздействием ряда ферментов стрептококка, обладающих кардиотоксическим действием. Наличие у некоторых штаммов стрептококка общих антигенных субстанций с сердечной тканью.
Диагноз Поставить диагноз может только врач-ревматолог. Чтобы не ошибиться, он должен провести комплексное обследование.
Во-первых, назначить общий клинический анализ крови для того, чтобы выявить признаки воспаления.
Во-вторых, провести иммунологический анализ крови, чтобы выявить специфичные вещества, характерные для ревматизма. Эти вещества появляются в крови не раньше, чем через неделю после возникновения заболевания и достигают максимума к 3-6 неделе.
Чтобы уточнить степень поражения сердца, необходима электрокардиография (ЭКГ) и эхокардиография сердца. Оценить состояние суставов поможет рентгеновский снимок. При необходимости проводят также артроскопию, биопсию сустава, диагностическую пункцию сустава с исследованием суставной жидкости.
При ревматическом повреждении других органов могут понадобиться консультации профильных специалистов.
Клиника Симптомы проявляются через 1—3 недели после перенесённой острой стрептококковой инфекции. Ревматизм проявляется в 5 синдромах:
Ревмокардит (кардиальная форма) — воспалительное поражение сердца с вовлечением в процесс всех оболочек сердца (ревмопанкардит), но прежде всего миокарда (ревмомиокардит).
Проявления:
Симптомы интоксикации (слабость, утомляемость, потливость, снижение аппетита); Боли в области сердца тянущего, колющего характера; Повышение температуры тела до фебрильных цифр (больше 38 градусов); Умеренная гипотония; Тахикардия (сердцебиение); Изменение границ сердца; Присоединение симптомов левожелудочковой и правожелудочковой сердечной недостаточности; Ослабление тонов, чаще всего приглушение I тона; При резком поражении миокарда может аускультироваться ритм галопа; Может аускультироваться диастолический шум, характеризующийся завихрениями крови при переходе из атриумов сердца в вентрикулы благодаря работе клапана, пораженного ревмоэндокардитом, с наложенными на него тромботическими массами; При ранних стадиях заболевания о ревмоэндокардите свидетельствует грубый систолический шум, звучность которого возрастает после физической нагрузки; иногда он становится музыкальным.
Ревмополиартрит (суставная форма) — воспалительное поражение суставов, с характерными для ревматизма изменениями.
Проявления:
Преимущественное поражение крупных суставов (коленные, локтевые, голеностопные); Появляется ремиттирующая лихорадка (38-39 гр.), сопровождающаяся потливостью, слабостью, носовыми кровотечениями; Боли в суставах: стоп, голеностопных, коленных, плечевых, локтевых и кистей; Симметричность поражения; Быстрый положительный эффект после применения нестероидных противовоспалительных препаратов; Доброкачественное течение артрита, деформация сустава не остаётся.
Ревмохорея (Пляска святого Вита) — патологический процесс, характеризующийся проявлением васкулита мелких мозговых сосудов. Преимущественно встречается у детей, чаще у девочек.
Проявления:
Двигательное беспокойство, активность; Гримасничанье, нарушение почерка, невозможность удерживания мелких предметов (столовые приборы), нескоординированные движения. Симптомы исчезают во время сна; Мышечная слабость, вследствие чего пациент не может сидеть, ходить, нарушается глотание, физиологические отправления; Изменение в психическом состоянии пациента — появляется агрессивность, эгоистичность, эмоциональная неустойчивость, или, напротив, пассивность, рассеянность, повышенная утомляемость.
Кожная форма ревматизма.
Проявления:
Кольцевая эритема — высыпания в виде бледно-розовых кольцевидных ободков, безболезненных и не возвышающихся над кожей; Узловатая эритема — ограниченное уплотнение участков кожи темно-красного цвета величиной от горошины до сливы, которые располагаются обычно на нижних конечностях. Иногда при значительной проницаемости капилляров появляются мелкие кожные кровоизлияния; Ревматические узелки — плотные, малоподвижные, безболезненные образования, расположенные в подкожной клетчатке, суставных сумках, фасциях, апоневрозах; Бледность кожных покровов, потливость;
Ревмоплеврит.
Проявления:
Боли в грудной клетке при дыхании, усиливающиеся на вдохе; Повышение температуры; Непродуктивный кашель; Одышка; При аускультации, слышен шум трения плевры; Отсутствие дыхания на стороне поражения. Органы пищеварения при ревматизме поражаются сравнительно редко. Иногда появляются острые боли в животе (абдоминальный синдром), связанные с ревматическим перитонитом, которые чаще бывают у детей. В ряде случаев поражается печень (ревматический гепатит). Довольно часто выявляют изменения почек: в моче находят белок, эритроциты и др., что объясняется поражением сосудов почек, реже — развитием нефрита.
Лабораторная диагностика
- Для острой фазы ревматизма характерен умеренный лейкоцитоз со сдвигом лейкоцитарной формулы влево; в дальнейшем могут наблюдаться эозинофилия, моно- и лимфоцитоз.
- СОЭ всегда увеличена, в тяжелых случаях до 50—70 мм/ч.
- Характерна диспротеинемия: уменьшение количества альбуминов (менее 50%) и нарастание глобулинов, снижение альбумино-глобулинового коэффициента ниже единицы. На протеинограмме отмечается нарастание α2-глобулиновой и у-глобулиновой фракций;
- Повышается содержание фибриногена до 0,6—1% (в норме не выше 0,4%). В крови появляется С-реактивный белок, отсутствующий у здоровых людей;
- Повышается уровень мукопротеинов, что выявляется дифениламиновой (ДФА) пробой. Значительно возрастают титры антистрептолизина, антигиалуронидазы, антистрептокиназы.
- На ЭКГ часто находят нарушения проводимости, особенно атриовентрикулярную блокаду I-II степени, экстрасистолию и другие нарушения ритма, снижение вольтажа зубцов ЭКГ. Нарушение трофики сердечной мышцы в связи с воспалительным её поражением может приводить к изменению зубца T и снижению сегмента S—Т.
- ФКГ отражает свойственные ревмокардиту изменения тонов, регистрирует появление шумов.
Длительность активного ревматического процесса 3-6 мес., иногда значительно дольше. В зависимости от выраженности клинических симптомов, характера течения заболевания различают 3 степени активности ревматического процесса:
- Максимально активный (острый), непрерывно рецидивирующий;
- Умеренно активный, или подострый;
- Ревматизм с минимальной активностью, вяло текущий, или латентный. В тех случаях, когда нет ни клинических, ни лабораторных признаков активности воспалительного процесса, говорят о неактивной фазе ревматизма.
Для ревматизма характерны рецидивы заболевания (повторные атаки), которые возникают под влиянием инфекций, переохлаждения, физического перенапряжения. Клинические проявления рецидивов напоминают первичную атаку, но признаки поражения сосудов, серозных оболочек при них выражены меньше; преобладают симптомы поражения сердца.
Профилактика Включает закаливание организма, улучшение жилищных условий, режим труда на производстве, борьбу со стрептококковой инфекцией. Для предупреждения рецидивов весной и осенью проводят лекарственную профилактику бициллином в сочетании с салициилатами или ортофеном (вольтареном), индометацином, хингамином либо проводят круглогодичную профилактику с ежемесячным введением бициллина-5.