Причины развития патологии
Симптомы нестабильной стенокардии формируются на фоне постепенного сужения просвета коронарных артерий. Это явление становится причиной некроза кардиомиоцитов. Липидные отложения на коронарных сосудах приводят к формированию атеросклеротических бляшек. Пациент страдает от снижения кровотока в коронарных артериях.
Значительное количество липидных отложений может стать причиной образования тромбов. Поврежденные сосуды становятся чрезмерно восприимчивыми к выделяемым тромбоцитами веществам. Это явление провоцирует дальнейшее сужение артериального просвета.
Стенокардия
Атеросклероз
Сахарный диабет
Инсульт
21503 20 Мая
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Стенокардия: причины появления, симптомы, диагностика и способы лечения.
Определение
Стенокардия – клинический синдром, проявляющийся чувством стеснения или сжимающей давящей болью в грудной клетке, которая локализуется чаще всего за грудиной и может иррадиировать («отдавать») в левую руку, шею, нижнюю челюсть, в подложечную область (эпигастрий).
Боль возникает при физической нагрузке или воздействии других факторов, повышающих потребность сердца в кислороде, и длится от 1 до 15 минут. Проходит в покое (при прекращении нагрузки) или через 1–3 минуты после приема нитроглицерина.
В переводе с древнегреческого языка стенокардия обозначает «узкое (слабое, тесное) сердце».
Причины появления стенокардии
В основе развития стенокардии лежат три механизма:
- атеросклеротическое поражение коронарных артерий;
- преходящее сосудистое тромбообразование;
- снижение коронарного кровотока из-за спазма или повышения тонуса коронарных артерий.
Стенокардия дает о себе знать во время физической нагрузки или стрессовых ситуаций при наличии сужения просвета коронарной артерии на 50-70%.
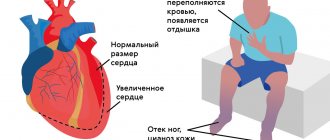
Тяжесть стенокардии зависит от степени стеноза коронарных артерий, его локализации и протяженности, количества и числа пораженных артерий. Атеросклеротическая бляшка может перекрывать сосуд полностью или частично. При повышении артериального давления поврежденный атеросклеротическим процессом внутренний слой коронарных артерий (эндотелий) может легко повреждаться, кровь проникает внутрь бляшки, активируется процесс свертывания крови и формируется тромб, который может частично или полностью закупорить сосуд.
Образование тромба, особенно на фоне спазма сосуда, может привести к его полной или частичной закупорке.
При повреждении тканей миокарда высвобождаются медиаторы боли (серотонин, гистамин, брадикинин и др.), которые воздействуют на болевые рецепторы.
Выделяют модифицируемые (те, на которые можно повлиять) и немодифицируемые факторы, которые могут провоцировать развитие стенокардии. К модифицируемым относят дислипопротеидемию (нарушение нормального соотношения липидов крови), артериальную гипертонию, сахарный диабет, курение, низкую физическую активность, ожирение, стресс. Немодифицируемые факторы — мужской пол, возраст, отягощенный семейный анамнез по сердечно-сосудистым заболеваниям (инфаркт миокарда или ишемический инсульт у ближайших родственников — до 65 лет (у женщин) и до 55 лет (у мужчин)).
Классификация заболевания
Наибольшее распространение получила классификация стенокардии, разработанная
на основе рекомендаций экспертов ВОЗ
:
- Стабильная стенокардия напряжения (с указанием функционального класса от I до IV).
- I класс – больной хорошо переносит физические нагрузки, приступы стенокардии возникают только при нагрузках высокой интенсивности; II класс – небольшое ограничение обычной физической активности, приступы стенокардии возникают при ходьбе по ровному месту на расстояние более 500 м, при подъеме более чем на один этаж; III класс – выраженное ограничение обычной физической нагрузки, приступы возникают при ходьбе в нормальном темпе по ровному месту на расстояние 100-150 м, при подъеме на один этаж; IV класс — стенокардия возникает при небольшой физической нагрузке, ходьбе по ровному месту на расстояние менее 100 м.
- Нестабильная стенокардия:
- впервые возникшая стенокардия (давность < 1 месяца с момента появления приступов);
- прогрессирующая стенокардия (нарастание приступов по частоте, длительности, интенсивности с расширением локализации и иррадиации);
- ранняя постинфарктная (в течение 2 недель после перенесенного острого инфаркта миокарда) или постоперационная стенокардия.
- Спонтанная (вазоспастическая, вариантная, Принцметала) стенокардия.
На практике врачи также пользуются клинической классификацией стабильной стенокардии
:
- стенокардия напряжения стабильная (с указанием функционального класса);
- стенокардия вазоспастическая;
- стенокардия микрососудистая.
Симптомы стенокардии
Боль при стенокардии иногда может восприниматься не как истинная боль, а как ощущение дискомфорта, чувство тяжести, сжатия, стеснения, распирания, жжения или нехватки воздуха.
Чаще всего боль локализуется за грудиной или по левому краю грудины. Может иррадиировать в шею, нижнюю челюсть, зубы, межлопаточное пространство, реже – в локтевые или лучезапястные суставы, сосцевидные отростки.
Продолжается боль при стенокардии обычно от 1 до 15 мин.
Возникает боль на пике физической или эмоциональной нагрузки. Стрессовые ситуации за счет повышения активности симпатоадреналовой системы приводят к увеличению частоты сердечных сокращений, повышению артериального давления и сократимости миокарда, а значит, повышается потребность миокарда в кислороде. После приема нитроглицерина или прекращения нагрузки боль купируется, причем болевой приступ быстрее купируется в положении сидя или стоя.
При прогрессировании стенокардии наступает такой момент, когда приступы возникают даже при минимальной нагрузке, а затем и в условиях физического покоя.
Стенокардия покоя присоединяется к стенокардии напряжения и сочетается с ней. В таких случаях приступы возникают во время повышенного потребления кислорода сердечной мышцей, например, во время быстрой фазы сна, когда сокращения сердце начинает биться чаще.
У некоторых пациентов приступ стенокардии может возникнуть в горизонтальном положении из-за увеличенного притока крови к сердцу.
Вазоспастическая стенокардия развивается вне связи с физической и эмоциональной нагрузкой, вызвана спазмом коронарных артерий, обычно встречается в более молодом возрасте, чем стенокардия напряжения на фоне атеросклероза коронарных артерий. У пациентов с вазоспастической стенокардией не удается выявить многие типичные факторы риска атеросклероза. Заболевание может сопровождаться угрожающими нарушениями ритма сердца, приводить к развитию инфаркта миокарда и/или внезапной смерти.
Особенностью вазоспастической стенокардии является очень сильные приступы, обычно локализующиеся в типичном месте. Они случаются ночью или рано утром, а также под воздействием холода на открытые участки тела.
Для микрососудистой стенокардии характерны приступы, возникающие через некоторое время после физической нагрузки, при эмоциональном напряжении и в покое, — они плохо купируются нитроглицерином. Причиной микрососудистой стенокардии считается дисфункция мелких коронарных артерий (100—200 мкм в диаметре) в преартериолярном сегменте коронарного русла. Более чем в 70% случаев микрососудистая стенокардия сосуществует с классической стенокардией у больных с атеросклеротическими стенозами.
Диагностика стенокардии
Диагноз «стенокардия» устанавливается на основании совокупности жалоб (боль, характерная для стенокардии) и полученных от пациента сведений о течении заболевания.
У всех больных с подозрением на ишемическую болезнь сердца уточняются следующие вопросы:
- курение в настоящее время или в прошлом;
- наличие сердечно-сосудистых заболеваний и/или случаев смерти от сердечно-сосудистых заболеваний у ближайших родственников пациента (отца, матери, родных братьев и сестер);
- предыдущие случаи обращения за медицинской помощью и наличие ранее зарегистрированных электрокардиограмм, исследований и заключений;
- наличие сопутствующих заболеваний с целью оценки дополнительных рисков;
- принимаемые в настоящее время лекарственные препараты.
Для уточнения диагноза, имеющихся осложнений применяют данные лабораторных и инструментальных методов обследования.
Всем пациентам с подозрением на стенокардию рекомендуют исследование липидного профиля для выявления дислипопротеидемии:
- триглицериды (Triglycerides);
Формы патологии
Используемая кардиологами классификация нестабильной стенокардии учитывает сроки проявления первичных симптомов заболевания.
| Форма стенокардии | Описание |
| Впервые возникшая | Болевой синдром развивается на фоне многолетнего бессимптомного течения болезни. Боль возникает в периоды физической активности пациента. С течением времени растут частота и интенсивность приступов |
| Прогрессирующая | В течение месяца отмечается резкое увеличение числа приступов. Болевой синдром развивается в состоянии покоя. Течение болезни осложняется аритмией и функциональным расстройством левого желудочка |
| Спонтанная | Характеризуется единичными приступами, которые не связаны с физической активностью пациента. Продолжительность острой фазы составляет не менее 15 минут. ЭКГ позволяет выявить признаки ишемии, но некроз кардиомиоцитов не развивается |
| Вариантная | Нестабильная стенокардия проявляется при нахождении пациента в состоянии покоя. Приступы длятся более 10 минут. Кардиалгия проявляется регулярно, в одинаковый временной интервал. Между приступами пациент может осуществлять любую физическую активность без последствий |
| Постинфарктная | Развивается спустя несколько дней после инфаркта миокарда. Характеризуется обширной зоной некроза при неблагоприятном течении. Нестабильная стенокардия этой формы требует оказания неотложной помощи |
Описание болезни
Мои пациенты на первичном приеме часто задают вопрос: «Что такое нестабильная стенокардия: синдром, отдельное заболевание или стадия обострения хронической ИБС?» Наиболее точным будет следующее определение: это остро возникшая ишемия миокарда, которая не приводит к некрозу, то есть гибели, клеток сердца.
Внезапное развитие симптоматики схоже с клиникой инфаркта, поэтому в современной кардиологии нестабильная стенокардия входит в понятие острого коронарного синдрома (код по МКБ-10 — I20.0). Этот диагноз «рабочий», экстренный и должен быть уточнен в ближайшие часы после поступления пациента в стационар. Окончательное слово тут за лабораторными анализами: если маркеры некроза миокарда повышены — это инфаркт, если нет — нестабильная стенокардия.
Этиология
В основе нестабильной стенокардии, впрочем, как и любой другой формы ИБС, лежит атеросклероз — отложение холестерина в стенке сосуда, приводящее к образованию бляшек. Они могут расти и проникать внутрь ее, что в конечном итоге приведет к сужению артерий и, как результат, гипоксии (кислородному голоданию клеток). Клиника особенно четко проявляется при увеличении частоты сердечных сокращений, например при быстрой ходьбе, подъеме по лестнице.
К нестабильной стенокардии приводит ранимая атеросклеротическая бляшка: мембрана, покрывающая ее липидное ядро, истончается под действием разных факторов. Это запускает цепь реакций — воспаление, тромбообразование. Характерный клинический симптом — боль, которая сопровождается низкой переносимостью нагрузок, одышкой.
Признаки патологии
Основным симптомом нестабильной стенокардии становится интенсивная давящая боль за грудиной. Приступ может длиться 10-15 минут. Боль иррадиирует в левую руку, плечо, лопатку, шею и челюсть. Прием пациентом нитроглицерина не позволяет полностью купировать симптоматику. С течением времени частота и интенсивность приступов увеличиваются.
Проявления нестабильной стенокардии развиваются на фоне:
- физической активности;
- стрессовых состояний;
- изменчивой погоды;
- чрезмерного употребления пищи.
Пациенты могут ощущать перебои сердечного ритма, возникающие при минимальной двигательной активности (перемещение по квартире, выполнение ежедневных домашних дел). Позднее к перечисленным симптомам присоединяется одышка, человек сталкивается с нехваткой воздуха.
Совет врача
Если у вас на фоне полного здоровья стали возникать приступы давящего, сжимающего дискомфорта за грудиной, одышка при ходьбе, снизилась толерантность к физической нагрузке (вы поднимаетесь на пятый этаж с остановками), появилось жжение в области желудка, которое не зависит от приема пищи, я настоятельно советую срочно обратиться к доктору или вызвать скорую помощь! Впервые возникшая стенокардия может привести к инфаркту, поэтому нельзя недооценивать опасность этих симптомов.
Каков алгоритм оказания помощи до приезда медицинской бригады?
Уложить пациента, обеспечить покой, доступ воздуха, дать разжевать таблетку ацетилсалициловой кислоты, если есть — рассосать «Нитроглицерин», положив его под язык.
Что должна сделать скорая по прибытии на вызов (догоспитальный этап)?
- Обезболить пациента наркотическими анальгетиками.
- Ввести антикоагулянт («Гепарин»).
- Дать нагрузочную дозу второго антиагреганта («Клопидогрел», «Тикагрелор», «Прасугрел»).
- Начать инфузию «Нитроглицерина» с учетом уровня артериального давления.
- Ввести бета-блокаторы внутривенно.
- При необходимости (низкая концентрация газа в крови) начать ингаляцию кислородом.
Диагностические процедуры
Отсутствие специфической симптоматики не позволяет кардиологу подтвердить диагноз при физикальном осмотре. Врач осуществляет дифференциальную диагностику для исключения из анамнеза пациента инфаркта и неишемических патологий сердца. Клинические рекомендации предполагают проведение следующих исследований для подтверждения нестабильной стенокардии:
- электрокардиографии;
- общего и биохимического анализов крови;
- эхокардиографии;
- коронарографии.
Кардиологи выявляют изменения состояния коронарных артерий и снижение функции левого желудочка. На основании этих данных осуществляется подтверждение диагноза.
Чем отличается нестабильная от стабильной
Стабильная и нестабильная формы стенокардии могут чередоваться у одного и того же пациента. Дифференциальная диагностика (различие) между ними заключается в характере и длительности болевых ощущений, провоцирующем факторе и реакции на «Нитроглицерин».
У пациентов со стабильной стенокардией ангинозные («ангина» — латинское название болезни) приступы возникают при выполнении одной и той же физической работы и купируются после приема «Нитроглицерина» или прекращения нагрузки. Больные привыкают к этому: они знают, какие действия могут вызвать приступ, и заранее принимают лекарство.
При нестабильной стенокардии эпизоды боли:
- возникают чаще;
- длятся дольше;
- провоцируются минимальной нагрузкой или развиваются во время отдыха;
- не всегда прекращаются после приема «Нитроглицерина».
Эти симптомы должны вызвать тревогу у больного, так как говорят о нестабильности бляшки и угрозе инфаркта.
Терапевтические мероприятия
Консервативное лечение предполагает назначение пациенту препаратов нескольких групп. Антиангинальные средства купируют симптомы стенокардии. При острых приступах, сопровождающихся интенсивными болями, выполняется внутривенное вливание обезболивающих препаратов.
Тромболитические средства снижают вероятность образования тромбов. Аналогичная цель преследуется при назначении пациенту прямых антикоагулянтов.
Неотъемлемой составляющей при медикаментозном лечении нестабильной стенокардии остаются гиполипидемические препараты. Они способствуют нормализации уровня холестерина в крови пациента. Постоянный прием подобных средств снижает вероятность развития осложнений и возникновения повторных приступов.
При низкой эффективности консервативного лечения пациенту назначается операция. Тип хирургического вмешательства определяется кардиологом на основании данных коронароангиографии. Визуализация позволят понять объем поражения коронарных артерий. Наиболее распространенными методами хирургического лечения стенокардии остаются коронарное шунтирование и коронарная ангиопластика.
Прогноз: есть ли шанс выздороветь
Ответ на этот вопрос звучит неутешительно: абсолютного выздоровления достичь не удастся. Но не спешите впадать в панику. В XXI веке практически все заболевания имеют хроническое течение: гипертония, сахарный диабет, обструктивная болезнь легких и так далее. Причинами этих патологий являются не бактерии, с которыми врачи успешно научились бороться, а образ жизни и экологическая обстановка.
В основе ишемической болезни сердца лежит атеросклероз, который начинает развиваться с рождением человека. Нестабильная стенокардия — острое проявление этого процесса. Убрав симптоматику путем стентирования, мы не уничтожаем первопричину. Для предотвращения новых обострений необходим постоянный прием лекарств, которые мешают патологиям прогрессировать.
Все пациенты хотят свести к минимуму прием фармацевтических препаратов, и некоторые из них после наступления облегчения отменяют лечение. Выписка из стационара в их понимании означает свободу от лекарств, ведь боли уже нет. Увы, такое решение часто оборачивается против них тяжелыми последствиями — больничной койкой и угрожающими жизни осложнениями.
В завершение хочу добавить, что сердечно-сосудистые болезни не всегда можно победить, но их вполне реально предупредить. Контроль веса, отказ от курения, регулярная физическая активность, нормальный уровень холестерина и глюкозы помогут вам в борьбе за свое здоровье.
Важной частью моей работы является профилактическое просвещение пациентов. Каждый занимается своим делом, и мое — помогать людям избавиться от сердечных проблем. Поскольку сделать это можно только на ранних стадиях развития патологии или на этапе формирования предрасположенности к ней, я много внимания уделяю вопросам питания, образа жизни и скрининга. Только таким образом — сообща — мы сможем существенно укрепить здоровье нации.
Диагностика и лечение стенокардии в Медицинском центре “Парацельс”
Когда нужно обратиться к врачу?
Характерная поза больного с приступом стенокардии: резко останавливается, наклоняется вперед, правый кулак прижат к груди.
При появлении таких приступов, а также болей и дискомфорта в области сердца необходимо обратиться к врачам терапевту или кардиологу для подробного обследования и подбора медикаментозной терапии.
В первую очередь пациенту рекомендуют коррекцию образа жизни:
- отказ от курения, алкоголя, наркотиков;
- нормализация питания (снижение процента животных жиров, сахара, мучных изделий, повышение доли растительной пищи, рыбы);
- оптимальный режим физических нагрузок;
- лечение сопутствующих заболеваний.
Медикаментозное лечение
Для устранения приступов боли назначают прием нитратов, блокаторов кальциевых каналов, антикоагулянтов.
Внимание!
Препараты стоит принимать только по рекомендации врача. Дозировки подбираются индивидуально с учетов особенностей пациента.
Нитраты нельзя сочетать с препаратами, использующимися для лечения сексуальной дисфункции (виагра, тадафил и др.).
Статистические данные
Патологии сердечно-сосудистой системы остаются самой распространенной причиной смерти москвичей – 55% случаев в 2019 году. Эта цифра втрое превышает среднеевропейские показатели. Общая численность жителей России, страдающих от болезней сердца, превышает 16 миллионов человек. Четверть из них обладают врожденными патологиями сердечно-сосудистой системы. Профилактика приступов ишемии миокарда остается одной из ключевых задач кардиологов при наблюдении за пациентами, представляющими группу риска.
Лечение
Купирование приступа:
- спокойное, предпочтительно сидячее положение больного;
- нитроглицерин под язык (1 таблетка или 1 — 2 капли 1% раствора на кусочке сахара, на таблетке валидола), повторный прием препарата лри отсутствии эффекта через 2 — 3 мин;
- корвалол (валокардин) — 30 — 40 капель внутрь с седативной целью;
- артериальная гипертензия во время приступа не требует экстренных лекарственных мер, так как снижение АД наступает спонтанно у большинства больных;
- если нитроглицерин плохо переносится (распирающая головная боль), то назначают смесь из 9 частей 3% ментолового спирта и 1 части 1% раствора нитроглицерина по 3 — 5 капель на сахаре на прием.
Прогноз при отсутствии осложнений сравнительно благоприятный. Трудоспособность сохраняется, но с ограничением работ, требующих значительных физических усилий.
Диагностика
Диагностика патологии включает:
- Осмотр пациента. Специалист прослушивает сердечные тоны, изучает анамнез и симптоматику.
- Исследование крови. Специалист может быстро выявить имеющиеся воспалительные процессы.
- Исследование мочи. Специалистом исключаются другие патологии.
- ЭКГ. Такое исследование позволяет выявить осложнения ишемической болезни.
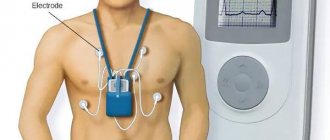
- Мониторинг ЭКГ по Холтеру. Данное исследование проводится для определения частоты, условий и продолжительности приступов.
- ЭхоКГ. Необходимо для исследования структуры и размеров сердечной мышцы, изучения состояния клапанов, обнаружения проблем в системе кровоснабжения. Дополнительно проводится стрессовое ЭхоЭКГ. Оно позволяет выявить области гипоксии миокарда при физической нагрузке.
- Коронарную ангиографию. Данное исследование проводится с целью изучения кровотока в сердечных сосудах.
- Сцинтиграфию. Данное исследование направлено на изучение состояния стенок и полостей сердечной мышцы.
Диагностику обязательно выполняют комплексно. Только в этом случае удается исследовать все важные структуры и поставить точный диагноз.