Слюна – это жидкость в организме, которая выполняет важные функции. После того, как пища попадает в ротовую полость, начинается процесс переваривания еды с помощью ферментов, которые находятся в слюне. Также она смачивает пищу, чтобы ее было удобно глотать и ощутить вкус еды. Слюна нейтрализует щелочь и кислоту, а также защищает от различных микробов.
Достаточно часто в медицинские учреждения обращаются люди с вопросом о том, почему появилась кровь в слюне. Если в организме все нормально, то крови быть не должно. Если же она есть, значит необходимо выяснить причины и определить правильное лечение. Важно понимать, что слюна с кровью может быть и безопасным явлением, и признаком опасной патологии.
Кровянистые выделения можно классифицировать по суточному объему: истинное кровохарканье (не более 50 мл), легкое кровотечение (не более 100 мл), среднее (до 500 мл), обильное (до 1000 мл).
Кашель с кровью: причины болезни у взрослого
В отдельных случаях, когда кашель сильный, сухой и надрывный, небольшое количество алой крови в мокроте может быть результатом повреждения мелких поверхностных сосудов в области бронхов, глотки или трахеи. Такое явление не опасно, если не сопровождается другими тревожными признаками. Однако если кашель не утихает, симптомы нарастают, объем крови значительный или прожилки не исчезают, это может быть признаком серьезных проблем и заболеванийИсточник: EarwoodJS, ThompsonTD. Hemoptysis: evaluation and management // Am Fam Physician. 2015 Feb 15;91(4):243-9..
Когда идти к врачу?
Покажите ребенка врачу, если боль в горле у ребенка не проходит после завтрака.
Немедленно вызовите скорую, если:
- ребенку трудно дышать;
- он не может глотать;
- у младенца необычно сильное слюнотечение, что может указывать на невозможность проглотить слюну.
Если фарингит у взрослого, посетите врача в следующих случаях:
- сильная или длительная (более недели) боль в горле;
- горло болит часто;
- трудно дышать, глотать или открывать рот;
- боль в ухе;
- боль в суставах;
- сыпь;
- лихорадка выше 38,3 дольше трех дней;
- кровь в слюне или мокроте;
- боль при повороте головы;
- узлы и опухоли на шее;
- охриплость, осиплость длится более двух недель.
При каких болезнях типично кровохарканье
Появление мокроты с кровью при кашле называют кровохарканьем, оно возможно при различных болезнях:
- ХОБЛ с тяжелым бронхитом или эмфиземой;
- пневмония (острая или обострение хронической);
- туберкулезное поражение легких и бронхов;
- раковая опухоль в легких;
- травмы грудной клетки и легочной ткани.
Помимо этого, примеси крови в откашливаемой слизи возможны при поражениях носоглотки (в том числе носовом кровотечении), верхних отделов пищеварительного тракта.
Если появляется кашель, кровохаркание, даже без температуры, важно обратиться к врачу. Особенно это опасно, если на фоне кашля с кровью появляются такие симптомы, как лихорадка, одышка, резкая слабость, боли в теле или конечностях. Нужно немедленно вызвать скорую помощь. Подобный приступ может быть симптомом тяжелого заболевания. Важно немедленно определить правильный диагноз и начать лечениеИсточник: К. Кренёв, Я Кабыш, О Юдин. Трудный пациент или пациент с кровохарканьем // Sciences of Europe, 2021, №48, с.17-22.
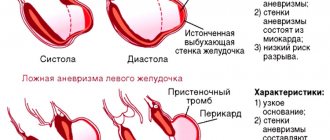
Возможные осложнения
Игнорирование симптомов незначительного кровохарканья может привести к развитию массивного кровотечения. Оно вызывает заполнение дыхательных путей кровью, которая перекрывает доступ к воздуху. В результате может наступить смерть от асфиксии (удушья). Летальный исход также возможен при обильной кровопотере, составляющей около 4–4,5% от общей массы тела.
При отсутствии лечения болезнь, вызвавшая кровохарканье, продолжает прогрессировать и вызывать осложнения. При раке появляются метастазы, при пневмонии и туберкулезе — фиброз легочной ткани, при бронхоэктазе — кровотечение, абсцесс, инфаркт и некроз легкого.
Методы диагностики
Так как кашель с кровью может быть проявлением серьезной болезни, важно как можно быстрее и точнее поставить диагноз. Необходим комплекс лабораторных исследований и обязательно рентгенография или КТ, УЗИ или МРТ, чтобы определить источник кровотечения, особенно если оно достаточно сильное. Иногда кровь может поступать не из респираторной системы, а из мягких тканей, плевральной полости или пищевода.
Важен подробный анамнез – все проблемы со здоровьем, которые предшествовали появлению кашля (курение, травмы, простуды, боль в животе и т.д.). Они могут указать на возможные причины. Если источник кровотечения – в бронхах, дополнительно может быть назначена бронхоскопия. Все процедуры диагностики обычно выполняют в условиях госпитализации в клинику.
Как быстро остановить кровь из десен
Что делать, если нужно быстро остановить кровь из десны? С этой целью можно воспользоваться одним из следующих способов:
- Прополоскать рот холодной водой или мятным ополаскивателем. Снизить проявления нежелательного симптома помогают отвары трав – ромашки, коры дуба, пихты, календулы.
- Приложить к кровоточащему месту ватный тампон, смоченный в хлоргексидине. Необходимо плотно его прижать, подождать, пока кровь остановится.
- Приклеить специальную защитную гомеопатическую полоску. Купить ее можно в аптеке.
Неважно, сколько времени кровоточит десна, – откладывать визит к стоматологу нельзя. Проблема сама по себе никуда не уйдет, а только будет усугубляться.
Лечение
Важно помнить, что кровохарканье – это лишь симптом. Важно лечить основное заболевание и предпринимать усилия по остановке кровотечения. Если это воспалительные процессы (пневмония, бронхиты), показан курс антибиотиков и противовоспалительная терапия в комбинации с препаратами для регуляции свертывания крови. Также показано регулярное очищение бронхов от кровавой мокроты (санация).
Если это туберкулезное поражение, необходимо проведение противотуберкулезной терапии, включая оперативные вмешательства на пораженных очагах (кавернах). При травмах и абсцессах решение проблем – это операция, при раковом поражении тактика подбирается индивидуально, в зависимости от стадииИсточник: Ittrich H, Bockhorn M, Klose H, Simon M. The Diagnosis and Treatment of Hemoptysis // The Diagnosis and Treatment of Hemoptysis.Dtsch Arztebl Int. 2017 Jun 5;114(21):371-381. doi: 10.3238/arztebl.2017.0371..
Как устранить постоянную кровоточивость десен
Для проведения успешного лечения важно выяснить, почему возникла кровоточивость десен. Самолечением заниматься не стоит, поскольку проблема требует комплексного подхода, заключающегося в устранении причины и восстановлении здоровья десен. Только врач подскажет, чем лечить заболевание, вызывающее кровоточивость. Понадобиться могут разные методики.
Профессиональная чистка зубов
Если зубные отложения спровоцировали осложнения в виде кровоточивости, необходимо качественно почистить зубы. Имеются в виду не обычные гигиенические процедуры в домашних условиях, а аппаратная чистка в стоматологическом кабинете. Врач с помощью ультразвука дробит зубной камень, частицы которого вымываются смесью воды и воздуха. Проводить гигиеническую процедуру нужно дважды в год. К сожалению, не все пациенты соблюдают такие рекомендации.
Для устранения мягких отложений применяется технология Air Flow. В этом случае вместе с водой подается мелкодисперсная сода. После окончания процедуры зубы шлифуют, что в дальнейшем предупреждает скопление налета.
Таких действий достаточно при диагностированном гингивите. Врач также подскажет, что делать для восстановления слизистой. Это могут быть полоскания, прием некоторых лекарств. Профессиональную чистку зубов применяют, если гингивит перешел в пародонтит. Но это только начало лечения. О способах устранения болезни поговорим дальше. Если образовались пародонтальные карманы, понадобятся мощные ультразвуковые аппараты, например «Вектор». Гигиеной полости рта в этом случае должен заниматься пародонтолог.
Полоскания растворами
Антисептическая обработка полости рта может быть проведена в виде полосканий на основе таких средств:
- «Фурацилина»;
- «Ротокана»;
- «Мирамистина»;
- «Хлоргексидина»;
- спиртового раствора «Хлорофиллипта».
Помогает также содо-солевой раствор. В него можно добавить несколько капель йода. Растворы лучше использовать через ирригатор – это повышает их эффективность. При кровоточивости нужно применять специальные зубные пасты, в числе которых – «Пародонтакс», «Лакалут», Colgate Total Pro. Составы не должны оказывать отбеливающее действие.
Медикаментозная терапия
Для устранения кровоточивости десен врач может назначить мази и гели. Наносятся они на проблемный участок после полоскания ротовой полости. В стоматологической практике востребованы такие препараты:
- «Метрогил Дента» – обладает антибактериальными и противовоспалительными свойствами, нередко назначается при стоматите, после удаления зуба;
- «Асепта» – гель на основе прополиса, быстро купирующий воспаление;
- «Камистад» – препарат, выпускающийся в двух формах (для детей и взрослых);
- «Элюгель» – антисептик сильного действия, который эффективно борется с патогенной средой.
При воспалительных процессах врач может назначить лечебные повязки, антибиотики (в некоторых случаях), курс витаминов.
Кюретаж десен
При пародонтите с образованием глубоких пародонтальных карманов применяют такие хирургические методики:
- Закрытый кюретаж. Для проведения действий врач использует специальный инструмент – кюрету. С его помощью врач очищает корни зубов. Инструмент проникает на глубину до 3 мм.
- Открытый кюретаж. Методика применяется, когда отложения находятся глубже. Она предусматривает такие действия: отслаивание десны, чистку и антибактериальную обработку, накладывание швов.
Вылечить заболевание можно, используя комплексный подход. Поэтому важно соблюдать все рекомендации врача даже после проведения процедуры.
Профилактика
Основные методы профилактики кровохаркания – это предотвращение патологий, которые его вызывают. Важен отказ от курения, ведение здорового образа жизни, регулярные занятия спортом, своевременное лечение простуды.
Источники:
- Earwood JS, Thompson TD. Hemoptysis: evaluation and management // Am Fam Physician. 2015 Feb 15;91(4):243-9.
- Ittrich H, Bockhorn M, Klose H, Simon M. The Diagnosis and Treatment of Hemoptysis // The Diagnosis and Treatment of Hemoptysis.Dtsch Arztebl Int. 2021 Jun 5;114(21):371-381. doi: 10.3238/arztebl.2017.0371.
- К. Кренёв, Я Кабыш, О Юдин. Трудный пациент или пациент с кровохарканьем // Sciences of Europe, 2021, №48, с.17-22
Профилактические меры
Чтобы избежать проблем с деснами, необходимо соблюдать ряд простых правил:
- Качественно и правильно выполнять гигиенические процедуры, направленные на здоровье полости рта. Необходимо подобрать уходовые средства, которые не будут травмировать слизистую. Зубы надо чистить утром и вечером. Использовать зубную нить нужно с осторожностью. Вместо нее можно применять ирригатор, который поможет эффективно удалять остатки пищи. Зубную щетку следует менять каждые три месяца.
- Сбалансировать свой рацион. В организм должны поступать все необходимые витамины и минералы. Для укрепления зубов и десен важно употреблять твердую растительную пищу, например яблоки, морковь.
- Отказаться от вредных привычек, в частности курения. Использовать зубочистки нужно с осторожностью.
- Регулярно проходить профилактические осмотры у стоматолога – не менее двух раз в год. Это позволит своевременно выявлять заболевания полости рта.
Внимательное отношение к состоянию полости рта позволит сохранить красивую и здоровую улыбку на долгие годы.
Постковидный синдром: Когда начнут харкать кровью — будет поздно
Под шквалом сообщений о новом коронавирусе мы словно перестали болеть другими болезнями и как будто бы забыли о них. Вот только они и не думали забывать о нас. Помнят и врачи, предупреждая о том, что у переболевших ковидом резко повышается вероятность заболеть туберкулезом легких, той самой «чахоткой», красочно описанной в русской литературе еще 19 века. Думаете, старинная болезнь давно побеждена и забыта? Как бы не так. Новую вспышку туберкулеза в связи с пандемией прогнозирует и Всемирная организация здравоохранения. А ведь и без того, несмотря на очевидный прогресс в лечении, от туберкулеза каждый год в мире умирает не менее 1.5 миллиона человек.
Возбудители туберкулеза — целая группа опасных микробактерий, названная по имени их первооткрывателя «палочками Коха», существуют на планете наверное также долго как и сам человек. Еще тысячелетия назад законы Индии запрещали брать жен из семей, страдающих туберкулезом.
Причины привкуса крови во рту
Изменения вкусовых ощущений при беременности
Для беременных характерны резкие гормональные перестройки, которые обуславливают обострение обоняния, изменение вкусовых пристрастий и ощущений. В результате специфический вкус металла, ощущаемый как привкус крови, возникает при употреблении полностью приготовленных мясных продуктов, рыбы или даже овощных блюд. Симптом отмечается периодически и чаще проходит самостоятельно спустя некоторое время.
Анемия
Основные причины изменения вкуса — падение гемоглобина и нарушения коагуляции, приводящие к ломкости капилляров. Особенно часто привкус крови во рту у молодых женщин отмечается в случае развития анемии при беременности. Его сохранение в течение дня, сочетание с мучительной тошнотой, позывами к рвоте свидетельствует о сопутствующей патологии (коагулопатии, гиповитаминозе). В отсутствие гестации анемическое изменение вкуса отмечается при хронических кровотечениях, неоплазиях и др.
Гингивит
Воспалительное поражение десен хронического характера встречается у 20-30% взрослого населения. Обычно привкус крови появляется после чистки зубов твердыми зубными щетками, которые вызывают травматизацию слизистой и кровоточивость десен. При обострении гингивита неприятный вкус во рту ощущается в любое время дня без видимой причины. Симптом сопровождается покраснением и отечностью десен, образованием трудноотделяемого налета на зубах.
Другие стоматологические причины
Кровянистый привкус во рту выявляется при различных патологических процессах: среднем и глубоком кариесе, пульпите, периодонтите. Признак может возникать спонтанно, но чаще провоцируется приемом твердой пищи, чисткой зубов. Специфический неприятный вкус крови развивается на фоне интенсивной боли в области больного зуба. Одонтогенные причины опасны своими осложнениями, поэтому нужно в кратчайшие сроки посетить специалиста.
ЛОР-патология
Вкус крови во рту часто возникает при хронических ринитах и синуситах, при которых происходит атрофия слизистой оболочки и периодически начинаются скудные кровотечения. Кровяной привкус беспокоит по утрам, когда скопившаяся за ночь кровь начинает стекать по задней стенке глотки. Человек испытывает сильную тошноту, отвращение к пище. Неприятные ощущения исчезают после полоскания рта и чистки зубов.
Респираторные инфекции
Чаще всего симптом встречается при гриппе, для которого патогномонично токсическое действие на капилляры и спонтанная кровоточивость из слизистой оболочки рта. Привкус возникает периодически в первые 2-3 дня инфекции, затем исчезает самостоятельно. Подобная клиническая картина также развивается при тяжелом течении ОРВИ, фарингитах и ларингитах.
Болезни гастродуоденальной зоны
Для ГЭРБ и гастритов характерен привкус крови во рту после употребления алкоголя, стрессов и тяжелых физических нагрузок. При этих заболеваниях основные причины необычного вкуса — формирование эрозий слизистой оболочки пищеварительного канала, которые под воздействием неблагоприятных факторов начинают кровоточить. Пациенты испытывают сильное жжение и боли за грудиной, на фоне которых беспокоят неприятные ощущения крови во рту.
Цирроз
Фиброзное поражение печени провоцирует расширение вен пищевода и истончение их стенок, что чревато спонтанными кровотечениями. Во рту у больных циррозом внезапно начинает ощущаться сильный привкус крови, при массивных кровотечениях открывается рвота темно-красной кровью. Симптом чаще проявляется у мужчин, злоупотребляющих алкоголем. При подозрении на разрыв варикозно расширенных эзофагеальных вен человеку необходима экстренная медицинская помощь.
Сердечно-сосудистые нарушения
Симптом определяется при гипертонической болезни, васкулитах, которые сопровождаются истончением и ломкостью капилляров. Специфический кровяной привкус появляется после физической активности или стрессов, приводящих к подъему артериального давления и разрывам мелких сосудов. Во время приступа стенокардии на фоне боли в сердце и одышки иногда возникает ощущение неприятного вкуса крови во рту.
Редкие причины
- Заболевания дыхательной системы
: бронхиальная астма, хронические обструктивные болезни легких, туберкулез. - Отравления тяжелыми металлами
: свинцом, ртутью, кадмием и др. - Патология ЖКТ
: панкреатит, холецистит, гепатит. - Опухоли
: злокачественные новообразования слизистой рта и языка, рак легкого.
Какие могут быть причины?
Причин отхаркивания кровью множество. Например, травматическое повреждение трахеи, артерий лёгких или бронхов при трахеобронхоскопии. Также источником могут явиться различные заболевания лёгких:
- Острый или хронический бронхит
- Пневмония
- Абсцесс легкого
- Туберкулез
- Эмболия легочной артерии
- Бронхоэктатическая болезнь
- Респираторный муковисцидоз
- Рак легкого
Подробное описание исследования
Исследование лейкоцитарная формула включает в себя определение общего количества лейкоцитов, абсолютное и относительное содержание промиелоцитов, метамиелоцитов, миелоцитов, нейтрофилов палочкоядерных, нейтрофилов сегментоядерных, эозинофилов, базофилов, моноцитов, лимфоцитов, плазматических клеток. При наличии в мазке крови бластных клеток, они так же указываются в данном исследовании. Исследование лейкоцитарной формулы имеет большое значение в диагностике гематологических, инфекционных, воспалительных заболеваний, а также оценке тяжести состояния и эффективности проводимой терапии. В то же время, изменения лейкоцитарной формулы не являются специфичными — они могут иметь сходный характер при разных заболеваниях или, напротив, могут встречаться непохожие изменения при одной и той же патологии у разных больных. Лейкоцитарная формула имеет возрастные особенности, поэтому ее сдвиги должны оцениваться с позиции возрастной нормы (это особенно важно при обследовании детей).
В лейкоцитарной формуле определяют следующие виды лейкоцитов:
- Нейтрофилы осуществляют защиту организма от инфекций. Наиболее часто количество нейтрофилов увеличивается при острых воспалительных, инфекционных заболеваниях, при некрозе тканей, интоксикациях.
- Эозинофилы участвуют в развитии аллергических реакций. Их количество повышается чаще всего при аллергических состояниях и глистных инвазиях, реже — при опухолях и некоторых коллагенозах.
- Базофилы участвуют в аллергических и воспалительных реакциях. Их количество возрастает при любых аллергических заболеваниях, некоторых болезнях крови, гипотиреозе и др.
- Лимфоциты являются главными клетками иммунной системы, обеспечивающими адекватный иммунный ответ организма при попадании чужеродных агентов. Содержание лимфоцитов в крови возрастает при инфекционном мононуклеозе, многих других вирусных инфекциях, а также при заболеваниях лимфатической системы и крови.
- Моноциты, клетки, обеспечивающие фагоцитоз, т.е. «пожирание» чужеродных микроорганизмов. Моноцитоз — повышение количества моноцитов — характерен для многих инфекций: туберкулеза, инфекционного мононуклеоза, сепсиса. Он встречается при заболеваниях крови, коллагенозах.
- Плазмоциты, клетки лимфоидной ткани, продуцирующие иммуноглобулины. В норме в периферической крови отсутствуют, появляются там при вирусных инфекциях, плазмоцитоме, злокачественных опухолях, аутоиммунных заболеваниях.
Исследование по подсчету лейкоцитарной формулы в Лаборатории Гемотест проводится на автоматических гематологических анализаторах, в которых используется современная технология проточной цитофлуориметрии, кондуктометрии. Анализатор оценивает 10000 клеток в одном образце, определяя размеры, структурные, цитохимические и другие характеристики. После этого производится обязательная микроскопия окрашенного мазка крови, для определения морфологической характеристики лейкоцитарных клеток. При выявлении патологии в цитоплазме или ядре клеток, эта информация обязательно указывается в примечании к анализу. При микроскопии лейкоцитарной формулы используют окраску по Романовскому. При подсчете лейкоцитарной формулы используют лабораторные клавишные счетчики. В мазке подсчитывают 100 лейкоцитарных клеток с последующим выведением процентного, и абсолютного количества клеток, исходя из общего количества лейкоцитов. Учитывая, что автоматический и ручной метод подсчета обладают разной погрешностью и воспроизводимостью, более диагностичным является автоматический подсчет клеток. При микроскопии происходит дифференцировка незрелых форм гранулоцитов на промиелоциты, миелоциты и метамиелоциты, указываются палочкоядерные нейтрофилы, плазматические клетки и, при обнаружении, отмечаются лимфоциты разной степени зрелости, значительная вариация размеров клеток лимфоидного ряда; полиморфизм ядер лимфоцитов; краевая базофилия и вакуолизация цитоплазмы лимфоцитов, неровный контур ядра и цитоплазмы. При визуальном дифференциальном подсчете имеются три главных источника ошибок: неравномерное распределение клеток в препарате, нераспознование клеток и наличии погрешности при повторных анализах. Данный метод сложно стандартизировать и устранить «человеческий» фактор аналитических ошибок. Преимуществом данного анализа является визуальная оценка морфологии клеток лейкоцитарного ряда врачом КЛД.
Венозная кровь считается лучшим материалом для лабораторных исследований:
- Для обеспечения качества результата исследования необходимо сдавать венозную кровь (если у ребенка нет особых показаний для взятия капиллярной крови). При взятии крови из пальца происходит деформация клеток крови, часть красных кровяных телец при этом разрушается, образуя в пробирках микроскопические сгустки. Проведение исследования при этом невозможно, в таком случае требуется повторное взятие биоматериала.
- В венозной крови клетки крови не разрушаются, микроскопические сгустки образуются гораздо реже. Именно поэтому капиллярная кровь используется только у детей в единичных случаях.
- Благодаря современным технологиям процедура взятия венозной крови безболезненна и безопасна даже для маленьких детей, так как используются полностью закрытые одноразовые вакуумные системы BD, исключающие инфицирование и соответствующие всем мировым стандартам.
- Взятие крови из вены занимает несколько секунд.
Стоматологические заболевания
Самой распространенной причиной вкуса крови во рту остаются стоматологические заболевания и поражения губ. Болезни легко распознать по окрашенной в красноватый оттенок слюне, воспаленной слизистой рта, наличию язв и эрозий.
Основными стоматологическими проблемами, из-за которых во рту возникает вкус крови, являются:
- гингивит — воспаление десен;
- стоматит — поражение слизистых;
- хейлит — травмы губ;
- пародонтит — воспаление околозубных тканей.
Классификация кровохарканья
Кровохарканье – достаточно распространенный симптом, который встречается у людей. Он может классифицироваться на следующие группы:
- истинное кровохарканье – когда кровь выделяется в объеме до 50 мл в виде прожилок;
- малое легочное кровотечение – когда объем достигает ста миллилитров. Кровь может появляться в пенистом состоянии;
- среднее легочное кровотечение – когда объем достигает 500 мл;
- большое кровотечение – когда объем жидкости составляет более пятиста миллилитров.
Стоит отметить, что объем подсчитывается за сутки, а не за один раз.