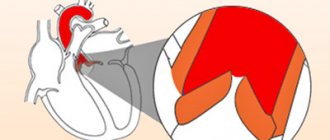
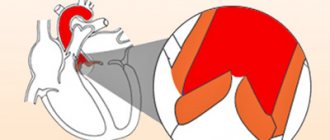
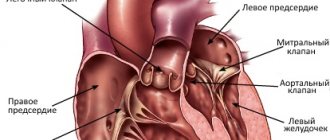
Сердце – орган четырехкамерный, состоящий из двух предсердий и двух желудочков. Предсердия разделены межпредсердной перегородкой на левое и правое. Левый и правый желудочки сердца разделены межжелудочковой перегородкой. Кровь в сердце в норме движется только в одном направлении, что обеспечивается функционирующим клапанным аппаратом сердца, состоящим из четырех клапанов: трехстворчатого, пульмонального, митрального и аортального.
- Трехстворчатый клапан расположен между правым предсердием и правым желудочком и обеспечивает однонаправленный кровоток из правого предсердия в правый желудочек.
- Пульмональный клапан расположен на выходе из правого желудочка и пропускает кровь в легочную артерию.
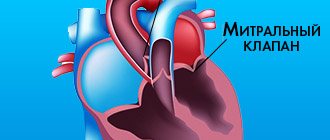
- Митральный клапан находится между левым предсердием и левым желудочком, через него кровь поступает из левого предсердия в левый желудочек.
- Аортальный клапан расположен на выходе из левого желудочка и пропускает кровь в аорту и далее в системы и органы организма.
Причины пороков клапанов сердца
Пороки клапанов сердца у взрослых — это заболевания, в основе которых лежат нарушения клапанного аппарата (створок клапанов, фиброзного кольца, хорд, папиллярных мышц), врожденные или развившиеся в результате заболеваний и травм, нарушающие правильный кровоток через клапаны и приводящие к серьезным осложнениям, таким как тяжелая сердечная недостаточность, синкопальные состояния, аритмии, внезапная сердечная смерть и т.д.
Стеноз – это сужение отверстия клапана по различным причинам, вследствие чего сердцу приходится работать избыточно, преодолевая данное препятствие.
Недостаточность клапана – нарушение работы створок клапана, приводящее к их неполному смыканию и возвращению крови обратно в камеру сердца, что приводит к работе сердца с избыточным объемом крови.
Под светом лампы
Биологический протез полностью повторяет свойства исходного клапана.
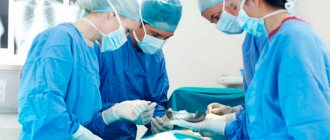
В операционной душно. В такие моменты поражаюсь, как кардиохирурги без намека на усталость умудряются беспрерывно колдовать над главным органом пациентки. Хирургическое вмешательство происходит прямо на открытом сердце, поэтому рядом с основной бригадой врачей разместились перфузиологи. Именно они обеспечивают искусственное кровообращение и поддерживают жизнедеятельность организма, пока сердце больной «выключено». Разглядеть сердечные изъяны врачам помогают специальные очки, которые увеличивают картинку в 2—3 раза. Вот один из специалистов иссекает створки собственного клапана пациентки и обращает внимание журналистов:
— Вы только посмотрите: створки здесь очень поражены — твердые, кальцинированные. Они не способны к нормальной работе, в результате чего развилась недостаточность и критический стеноз аортального клапана. Это абсолютное показание к оперативному вмешательству.
Сложность в том, что у пациентки от природы узкое аортальное кольцо. А именно оно служит каркасом для нового клапана. Чтобы снабжать кровью тело весом более ста килограммов, организму необходим адекватный сердечный выброс, а для этого — адекватный размер протеза. В противном случае проявления заболевания у пациентки сохранятся, хотя и в меньшей степени. В таких случаях возможно использование биопротезирования створок аортального клапана.
Симптомы
Часто пороки клапанов сердца не проявляются клинически в течение длительного времени, и жалобы зависят от тяжести заболевания. При манифестации болезни пациентов беспокоят одышка, головокружения и обмороки при нагрузке, чувство тяжести, боль в груди, нарушение ритма сердца (аритмии), отеки, быстрая утомляемость, снижение работоспособности. Нередко возможностей сердца компенсировать пороки хватает на долгое время. Поэтому пациенты обращаются за помощью в тот момент, когда помочь им уже сложно из-за «запущенности» заболевания, когда сердце исчерпало свои возможности компенсации и превратилось, образно говоря, в «перераздутый шар».
Какие процедуры нужно пройти перед операцией?
Ввиду того что хирургическое вмешательство на сердце относится к числу серьезных и сложных, пациенту требуется полноценная предоперационная диагностика.
К числу обязательных диагностических процедур, назначаемых кардиохирургами Израиля перед операцией на сердце, относятся:
- анализы мочи и крови,
- рентгенография грудной клетки,
- эхокардиография,
- электрокардиография,
- катетеризация сердца
- ангиография.
Когда хирург получает результаты анализов, он делает заключение, можно ли проводить операцию. В ходе подготовки к операции могут назначаться лекарства и курсы физиотерапии
. Врач обязательно попросит избавиться от вредных привычек, это повысит выносливость организма и поможет пациенту легче перенести операцию.
Диагностика пороков клапанов сердца
Зачастую пациенты узнают о проблемах с клапанами сердца после полноценного, адекватного осмотра врача, который в процессе аускультации выявил шумы в сердце, после чего пациенту назначается ряд исследований, имеющих разную диагностическую ценность:
- чреcпищеводная эхокардиография (более сложное и более дорогое исследование);
- ЭКГ;
- трансторакальная эхокардиография (УЗИ сердца) – наиболее информативный, распространенный и недорогой способ диагностировать патологию клапанного аппарата сердца;
- аортовентрикулография;
- рентгенография органов грудной клетки;
- мультиспиральная компьютерная томография с контрастированием.
При начальной стадии заболевания больному могут быть назначены медикаменты, которые помогают сердцу компенсировать чрезмерную нагрузку из-за порока клапана. Подбором оптимальной терапии в данном случае должен заниматься опытный кардиолог. Однако заболевание клапана сердца является проблемой, которая со временем может потребовать проведения операции по восстановлению или замене повреждённого клапана.
Показания к операции по замене сердечного клапана:
- прогрессирующая сердечная недостаточность;
- гемодинамически значимые поражения клапанов;
- неэффективность медикаментозной терапии;
- опасность возникновения тяжелых осложнений.
Оперативное лечение: протезирование сердечного клапана
За последние годы в хирургическом лечении клапанов сердца наблюдался значительный прогресс. Усовершенствование техники (в т.ч. аппаратов искусственного кровообращения), разработка единых стандартов и протоколов как предоперационного обследования, так и хода операции позволили снизить риски периоперационных осложнений, сделав саму операцию на клапанном аппарате сердца более безопасной, чем отказ от операции и попытка жить с дисфункцией клапана.
Принципиально существует два вида операции на клапанах сердца:
- протезирование искусственным или биологическим протезом,
- реконструктивные вмешательства.
Вполне естественно, что собственный клапан человека после удачной реконструкции функционирует лучше, чем искусственный протез.
Реконструкция клапанного аппарата
Целью пластики клапана является устранение причины его дисфункции. Одним из вариантов пластики митрального клапана при митральной недостаточности является удаление части его задней створки с последующей аннулопластикой или только аннулопластика (укрепление фиброзного кольца клапана с помощью специальных опорных колец или уменьшение диаметра фиброзного кольца с помощью специальных швов – пластика по Де Вега, по Батиста, по Альфиери).
При пролапсе передней створки митрального клапана возможно выполнение протезирования хорд передней створки, в норме обеспечивающих плотное закрытие митрального клапана. При аортальной недостаточности возможно выполнение операции по нормализации смыкания створок клапана – пластика по Эль-Хури. При клапанном стенозе и отсутствии кальциноза створок и фиброза створок, подклапанных структур возможно выполнение открытой комиссуротомии (разделение участков сращения створок клапана).
Развитие кардиохирургии за последние десятилетия позволило в значительной степени расширить показания к коррекции пороков сердца и улучшить выживаемость пациентов в отдаленные сроки после операции. В значительной степени увеличилось количество операций при клапанной патологии сердца, выполняемых в условиях искусственного кровообращения (ИК). В силу ряда объективных причин растет и количество повторных вмешательств, что связано с рецидивом порока после реконструктивных пластических операций, дисфункцией механического протеза, обусловленной эндокардитом или неадекватной антикоагулянтной терапией, дегенерацией биологических протезов и т.д. В то же время повторные операции на клапанах сердца технически намного сложнее и многими авторами рассматриваются как фактор риска [1, 3, 8].
Цель исследования — анализ непосредственных результатов повторных хирургических вмешательств у пациентов, ранее перенесших операцию при клапанной патологии в условиях ИК.
Материал и методы
За период с 2003 по 2012 г. в отделении хирургии пороков сердца ФГБНУ РНЦХ им. акад. Б.В. Петровского повторные вмешательства на клапанном аппарате сердца выполнены 90 (6,8%) пациентам. У 51 (56,7%) пациента первичная операция выполнялась в других медицинских учреждениях. Возраст пациентов варьировал от 18 до 70 лет (в среднем 54,6±9,5 года). Среди больных были 33 (36,7%) мужчины и 57 (63,3%) женщин (табл. 1)
.
В исследование были включены пациенты, поступившие для проведения повторного вмешательства после успешной первичной коррекции. Из исследования исключались пациенты, которым проведение повторного вмешательства требовалось в результате возникшего осложнения в течение их пребывания в стационаре после первичной операции. Сроки между первой операцией и повторным вмешательством колебались от 2 мес до 36 лет, в среднем 11,6±8,5 года. Трем пациентам в нашем исследовании операция на клапанах сердца была выполнена в третий раз, интервал между вторым и третьим вмешательствами составил 9, 12 и 15 лет.
Среди первичных вмешательств реконструктивные пластические операции на митральном клапане были выполнены 34 (37,8%) пациентам; изолированное протезирование митрального клапана — 32 (35,6%); изолированное протезирование аортального клапана — 20 (22,2%); протезирование митрального и аортального клапанов сердца проведено 4 (4,4%). У 50 (89,2%) пациентов при первичной операции использовались механические протезы клапанов сердца, биологические протезы были имплантированы у 6 (10,8%).
Показания к проведению повторной операции представлены в табл. 2
.
Рецидив порока сердца в большинстве случаев (43 пациента, 47,8%) был вызван прогрессированием ревматического процесса с фиброзной деформацией и кальцинозом створок клапана, подклапанных структур и фиброзного кольца. У 10 больных за прошедшие годы после операции сформировался порок ревматической этиологии на неоперированном клапане. Среди причин дисфункции механических протезов клапанов были выявлены: тромбоз (см. рисунок на цв. вклейке)
— 16 (17,8%) случаев, паннус — 14 (15,6%), парапротезные фистулы — 13 (14,4%).
Рисунок 1. Обструкция механического клапана сердца тромбом. У 10 больных образование парапротезных фистул было связано с протезным инфекционным эндокардитом, у 3 признаков эндокардита выявлено не было.
Рестернотомия выполнялась по стандартной методике с удалением проволочных лигатур и использованием осциллирующей пилы. Этот этап операции был в значительной степени облегчен, если при первичной операции было выполнено ушивание перикарда на всем протяжении. Спаечный процесс в перикарде различной степени выраженности наблюдался у всех пациентов. Кардиолиз осуществляли тупым и острым путем. В первую очередь выделяли структуры, необходимые для подключения аппарата ИК. Подключение аппарата ИК проводили по схеме аорта-полые вены. В случае нарушений гемодинамики кардиолиз продолжали на параллельном ИК и осуществляли только в объеме, необходимом для проведения основного этапа операции, что позволило минимизировать кровопотерю на этом этапе операции.
Основной этап проводили в условиях гипотермической перфузии, с охлаждением до 28-30 °С, и фармакохолодовой кардиоплегии раствором консол или кустодиол. Кардиоплегический раствор доставлялся через роликовый насос аппарата ИК антеградно в корень аорты, селективно в устья коронарных артерий или ретроградно через коронарный синус. Для снижения кровопотери применяли системы для возврата аутологичной крови Cell Saver. Для доступа к митральному клапану использовали левую атриотомию (14 случаев) по старому шву параллельно межпредсердной борозде, а при больших размерах правого предсердия отдавали предпочтение доступу через правое предсердие и межпредсердную перегородку (47).
И только в 5 случаях выполняли доступ по Дюбосту, который обладает максимальной обзорностью митрального клапана в условиях неполного кардиолиза, но в то же время является наиболее травматичным. Для доступа к аортальному клапану производили аортотомию в типичном месте.
При повторном вмешательстве во всех случаях после реконструктивной пластической операции прибегали к протезированию клапана. Изолированное репротезирование митрального или аортального клапана сердца выполнено 36 (40%) пациентам, ушивание парапротезной фистулы с пластикой трехстворчатого клапана по Де Вега — 2 (2,2%). Повторные вмешательства на митральном и аортальном клапанах были проведены 14 (15,6%) пациентам, из них протезирование митрального и аортального клапанов после первичной пластики выполнены 6 (6,7%). Протезирование митрального и трикуспидального клапанов сердца выполнено 1 (1,1%) пациенту, репротезирование митрального и аортального клапанов — 2 (2,2%), репротезирование митрального клапана и протезирование аортального клапана — 3 (3,3%), репротезирование аортального клапана и протезирование митрального клапана — 2 (2,2%) пациентам. Кроме того, 3 (3,3%) больным дополнительно выполнено аортокоронарное шунтирование, 31 (34,4%) — пластика трикуспидального клапана по Де Вега.
При протезировании клапанов сердца у 11 (12,2%) пациентов были использованы биопротезы, механические протезы имплантированы 79 (85,9%).
Время ИК составило в среднем 113,6±34,7 мин (от 50 до 212 мин), время пережатия аорты — 80,4±29,3 мин (32-172 мин). Интраоперационная кровопотеря в среднем составила 1024,5±110,2 мл (400-2000 мл). Применение системы для возврата аутологичной крови Cell Saver, а также дооперационная заготовка аутоплазмы позволили более чем в половине случаев избежать применения донорских компонентов крови.
Результаты
Среднее время нахождения в стационаре составило 15,5±9,4 сут (8-45 сут), средняя продолжительность пребывания в отделении реанимации и интенсивной терапии — 2,5±1,4 сут (от 1 до 16 сут).
Летальность составила 2,2% (2 пациента). Причинами летальных исходов были в первом случае массивная кровопотеря вследствие спонтанного разрыва миокарда левого желудочка в 1-е сутки после репротезирования митрального и аортального клапанов сердца, во втором — тромбоэмболия легочной артерии и аритмогенная остановка сердца в 1-е сутки после протезирования аортального и митрального клапанов сердца.
Среди нелетальных осложнений в ближайшем послеоперационном периоде (табл. 3)
наиболее часто встречались нарушения ритма сердца — у 35 (38,9%) пациентов.
У 6 (6,5%) больных вследствие сохраняющегося узлового ритма был установлен временный электрокардиостимулятор на срок более 10 сут. В 9 (10%) случаях развилось трепетание предсердий, в 8 из них была успешно проведена кардиоверсия. У 1 пациента трепетание предсердий было резистентно к электроимпульсной терапии, и впоследствии была выполнена радиочастотная абляция. Установка постоянного электрокардиостимулятора была произведена 5 пациентам, показаниями являлись полная поперечная блокада, узловая брадикардия, дисфункция синусового узла и фибрилляция предсердий с паузами больше 2,5 с.
Второе место по частоте развития заняла сердечная недостаточность, которая отмечалась у 30 (33,3%) пациентов. У 10 (11,1%) больных выраженная сердечная недостаточность, потребовавшая кардиотонической поддержки более 2 сут, была обусловлена исходно тяжелым состоянием пациентов, объемом или сочетанным характером повторного вмешательства.
Дыхательная недостаточность отмечалась у 10 (11,1%) пациентов. Осложнения со стороны центральной нервной системы в ближайшем послеоперационном периоде отмечены у 4 (4,4%) пациентов: у 3 диагностирована энцефалопатия, острое нарушение мозгового кровообращения в системе левой средней мозговой артерии на 2-е сутки после репротезирования митрального клапана — у 1 (1,1%). У 2 (2,2%) больных возникла транзиторная печеночная недостаточность, у 3 (3,3%) — почечная недостаточность, причем в одном наблюдении потребовалось проведение сеансов гемодиализа. Инфекционные осложнения возникли у 2 пациентов: в одном случае был диагностирован медиастинит, во втором — нагноение мягких тканей послеоперационной раны. Послеоперационное кровотечение, потребовавшее проведения рестернотомии, развилось у 1 (1,1%) больного.
Обсуждение
Число повторных операций на клапанах сердца ежегодно возрастает. Повторные вмешательства на митральном клапане составляют около 10% от всех операций на митральном клапане в США [9]. В нашем центре в 2012 г. повторные операции на клапанах составили 6,8% от всех операций на клапанном аппарате.
Повторная хирургия сердца остается сложной проблемой для сердечно-сосудистых хирургов. Она несет множество рисков во время рестернотомии помимо самой операции. Многие хирурги предпочитают проведение торакотомии для снижения частоты осложнений и уменьшения продолжительности пребывания больного в отделении реанимации и общей продолжительности госпитализации, в особенности у больных, которым ранее была выполнена открытая операция на сердце [9].
Другим подходом, вызывающим дискуссии, является выполнение повторной операции с минимально инвазивным доступом. По мнению ряда авторов [8], он позволяет избежать массивного кровотечения и ранения крупных сосудов. Минимально инвазивный доступ в основном применяется для изолированных повторных операций на митральном клапане и после предшествующей операции аортокоронарного шунтирования. Цель минимально инвазивного доступа — уменьшить риск возникновения массивного кровотечения во время осуществления хирургического доступа. A. Vleissis и соавт. [11] предпочитали применять минимально инвазивный доступ при повторных вмешательствах на митральном клапане. По их данным, в группе из 22 повторных операций на митральном клапане через миниинвазивный доступ не было зарегистрировано летальных исходов и случаев инфицирования послеоперационной раны.
F. Casselman и соавт. [1] опубликовали результаты исследования 80 пациентов, которым провели эндоскопическую повторную операцию на митральном клапане через мини-торакотомный доступ без разведения ребер. Летальность в их серии составила 3,8%.
По данным исследования R. Umakanthan и соавт. [10], включающем 90 пациентов, минимально инвазивная правосторонняя торакотомия без пережатия аорты может быть хорошей альтернативой традиционной рестернотомии при выполнении повторных вмешательств на митральном клапане. В своей работе авторы сделали выводы о безопасности и эффективности минимально инвазивного доступа, снижении операционной летальности у пациентов высокого риска.
M. Ghoreishi и соавт. [5] предпочитают доступ путем рестернотомии при повторных вмешательствах на митральном клапане, но проводят перед операцией компьютерную томографию органов грудной клетки для определения риска ранения крупных сосудов во время рестернотомии. В серии повторных операций на митральном клапане они разделили больных на две группы по результатам компьютерной томографии: низкого риска (крупные сосуды находились на расстоянии более 1 см от задней поверхности грудины) и высокого риска (крупные сосуды располагались на расстоянии менее 1 см от задней поверхности грудины). По данным авторов, ранение крупных сосудов во время стернотомии оказывает существенное негативное влияние на результаты хирургического вмешательства. Интраоперационная летальность была существенно выше при ранении крупных сосудов. Больным, входящим в группу высокого риска, перед рестернотомией выполняли канюляцию периферических сосудов для возможности экстренного перевода на ИК.
В настоящем исследовании мы применяли только трансстернальный доступ. Большинство пациентов имели сочетанную патологию клапанов сердца: помимо дисфункции аортального или митрального клапана присутствовала недостаточность трикуспидального клапана или сочетание дисфункции аортального и митрального клапанов. Минимально инвазивный доступ при повторной операции на клапанах имеет ограничения для одновременного выполнения сопутствующих вмешательств на сердце. При использовании минимально инвазивного доступа возникают затруднения для выполнения вмешательства одновременно на двух или трех клапанах, операции «лабиринт» у пациентов с фибрилляцией предсердий. Для проведения подобных операций, по нашему мнению, более оправдано выполнение стандартной рестернотомии, которая в наибольшей степени обеспечивает доступ ко всем структурам сердца. Чтобы уменьшить опасность ранения сердца и крупных сосудов при выполнении рестернотомии, при первичной операции мы рутинно выполняем ушивание перикарда на всем протяжении.
По данным P. Ellman и соавт. [2], установка ИК перед рестернотомией не снижала риск интраоперационного ранения крупных сосудов. В исследовании повторных операций на клапанах сердца мы не выполняли канюляцию периферических сосудов перед рестернотомией, случаев возникновения массивного кровотечения при проведении рестернотомии не наблюдалось.
Согласно результатам M. Murzi и соавт. [8], объем гемотрансфузии при повторных операциях на клапанах сердца выше при применении минимально инвазивного доступа по сравнению со стандартной рестернотомией (4,1 ЕД против 2,7 ЕД). Операционная летальность при минимально инвазивном доступе составила 5,7%, при рестернотомии — 5,9%. Частота перехода на стандартную рестернотомию во время выполнения минимально инвазивного повторного вмешательства на клапанах составила 1,7%. В настоящем исследовании при использовании исключительно традиционной рестернотомии летальность была 2,2%.
В 10-летнем одноцентровом исследовании H. Vohra и соавт. [13] выявили факторы риска летальности и послеоперационных осложнений, среди которых наиболее значимые: фракция выброса левого желудочка менее 50%, необходимость выполнения многоклапанной коррекции и экстренность вмешательства.
В исследовании P. Vogt и соавт. [12], посвященном повторным операциям при дегенерации биологических протезов аортального клапана, факторами риска экстренной повторной операции были: активный инфекционный эндокардит перед проведением первичной операции, послеоперационная пневмония после первичной операции, длительно существующая дисфункция биологического протеза, острая регургитация на биопротезе и легочная гипертензия. Независимыми факторами риска летальности при операции репротезирования биологического клапана названы: экстренная операция, высокий трансвальвулярный градиент при первичной операции и двух- или трехсосудистое поражение коронарных артерий. По нашим данным, повторные операции в первые 3 года после проведения первичной операции выполнены у 18 пациентов, они были связаны с эндокардитом перед первичным вмешательством, тромбозом протеза клапана, парапротезной фистулой и высоким трансвальвулярным градиентом перед первичной операцией. Общая летальность в течение 30 сут после репротезирования аортального клапана составила 5,2% (9 из 172 пациентов). При этом летальность в группе планового репротезирования была всего 1,4% (2 из 141), тогда как экстренное репротезирование сопровождалось летальностью 22,6% (7 из 31) [12]. В нашем исследовании не было летальных исходов при выполнении экстренных повторных вмешательств на клапанах. У обоих умерших выполнялось двухклапанное протезирование.
По данным исследований [5], одновременное выполнение операций на двух клапанах отличается более высокой летальностью. Основной причиной ранней летальности при одновременном репротезировании митрального и аортального клапанов была тяжелая сердечная недостаточность с низкой фракцией выброса [7]. По нашим данным, первой причиной летального исхода был спонтанный разрыв миокарда левого желудочка 2-го типа, при этом кардиолиз левых отделов сердца не выполнялся, и не было предпосылок для травмы миокарда в зоне разрыва. Причиной второго летального исхода была тромбоэмболия легочной артерии.
Парапротезная фистула была причиной повторной операции у 13 (10,9%) пациентов. У 10 из них парапротезная фистула возникла после протезирования митрального клапана и у 3 — после протезирования аортального клапана. У 2 больных после протезирования митрального клапана удалось выполнить ушивание парапротезной фистулы, хотя размер парапротезных фистул был более 1 см.
N. Fukunaga и соавт. [4] провели ретроспективный анализ 118 повторных операций протезирования митрального клапана, проведенных на протяжении 20 лет. Ухудшение выживаемости после повторной операции на митральном клапане наблюдалось у пациентов с трикуспидальной регургитацией 2+ и выше. По результатам исследования был сделан вывод о необходимости поддержания уровня трикуспидальной регургитации в послеоперационном периоде не выше 2+ для улучшения долгосрочной выживаемости. В нашей серии из 90 повторных операций на клапанах сердца мы выполнили аннулопластику трикуспидального клапана по Де Вега во время повторного вмешательства 31 пациенту. Аннулопластику трикуспидального клапана проводили у больных, имеющих 2 и выше степень трикуспидальной регургитации на момент повторной операции.
Заключение
Повторные операции на сердце являются одной из самых сложных категорий хирургических вмешательств, сопровождаются высокой летальностью и большим количеством осложнений. В нашей группе пациентов нам удалось получить хорошие результаты по летальности и количеству послеоперационных осложнений. Эти успехи мы связываем прежде всего со слаженной работой всех служб, обеспечивающих хирургическое вмешательство и послеоперационный уход. С хирургической точки зрения выбор методики доступа для визуализации структур сердца индивидуален, однако мы наиболее часто отдаем предпочтение стандартной рестернотомии, которая имеет ряд неоспоримых преимуществ: обеспечивает наиболее полный обзор всех структур сердца, позволяет выполнить сопутствующие вмешательства на сердце и имеет высокий уровень безопасности при правильной технике ее выполнения.
В 3-летний период после первичной операции наиболее частыми причинами для повторной операции были: инфекционный эндокардит, тромбоз механического протеза, парапротезная фистула.
Виды клапанов, используемых при протезировании
Биологические клапаны
Могут быть выполнены из тканей животного или человека (гетеротрансплантаты, гомотрансплантаты, аутотрансплантаты). Биологические клапаны могут содержать некоторые искусственные компоненты для обеспечения поддержки клапана и его размещения. Основное преимущество такого клапана в отсутствии необходимости в пожизненной антикоагулянтной терапии (постоянном строгом приеме препаратов, значительно разжижающих кровь и требующем постоянной сдачи анализов крови), а основной минус – ограниченный срок службы (10-15 лет).
Механические клапаны
Состоят целиком из механических элементов (титана и пиролитического углерода) и разработаны таким образом, чтобы заменять пациенту функции его собственного клапана. Механический клапан очень надёжен и долговечен, предназначен для многолетней полноценной работы, что является основным преимуществом, однако требует от пациента постоянного приема антикоагулянтов.
В Центре кардиохирургии и кардиологии оказывают помощь пациентам с клапанной патологией различной сложности, включая одно-, двух- и трехклапанное протезирование биологическими и механическими протезами российского и иностранного производства, устранение клапанной недостаточности с использованием разнообразных пластик (пластика на опорном кольце, три- и квадриангулярная резекция створок с аннулопластикой по Де Вега, Батиста) клапанного аппарата, восстановление хордального аппарата путем протезирования хорд митрального клапана и т.д. Основное направление в хирургии клапанной патологии направлено на увеличение числа реконструктивных операций на клапанном аппарате и уменьшении протезирования клапанов.
В Клинике возможно хирургическое лечение клапанов сердца в сочетании с другими заболеваниями, такими как ишемическая болезнь сердца, фибрилляция предсердий (мерцательная аритмия).
Показания для замены
Целый ряд заболеваний сердечно-сосудистой системы связан с повреждением клапанов сердца. Израильские специалисты рекомендуют проводить замену в следующих случаях:
- створки трикуспидального или аортального клапана не способны обеспечить необходимую герметичность (недостаточность клапанов);
- трикуспидальный и митральный клапаны не могут нормально раскрываться (стеноз), хирургическое вмешательство требуется и при стенозе устья аорты;
- клапаны сердца повреждены в результате ревматизма или атеросклероза;
- патологии клапанов вызваны инфекционным эндокардитом.
Корректировать подобные отклонения, как правило, возможно только хирургическим методом.
Побочные эффекты
После операции, кроме общей слабости организма, вы можете столкнуться с ухудшением аппетита или расстройством сна. Может возникнуть расстройство зрения, потеря концентрации взгляда на объекте, отек нижних конечностей и некоторые другие. Все эти ощущения носят исключительно временный характер и пройдут в течении одного-двух месяцев. Починив сердце, вы не сможете навредить другим органам в своем теле, поскольку медицина в Ilyssa Medical Group находится на высоком уровне. Замена клапана сердца в Израиле позволит вам эксплуатировать свой организм, как будто вам снова 16, без беспокойств о том, что операция наложит осложнения внутри организма или снаружи.
О любых своих ощущениях и возникших проблемах обязательно расскажите своему лечащему врачу, при встрече. Помните также о том, что по истечении месяца необходимо будет пройти плановое обследование, повторно сдать анализы и пройти исследовательские процедуры: рентген органов грудной клетки, ЭКГ и ЭхоКГ.
За дополнительной информацией обращайтесь к специалистам медцентра Ilyssa Medical Group.
Как проходит операция по замене клапана сердца в Израиле?
Это длительная процедура, которая продолжается от трех часов и дольше. Сначала пациенту вводят наркоз, а затем хирург сделает надрез в середине грудины. После этого подключается аппарат искусственного кровообращения, без которого невозможна циркуляция крови (операция проводится на статичном сердце).
Сейчас в Израиле активно применяются миниинвазивные методики
операций на сердце. При такой процедуре в небольшой разрез вводится специальный катетер, оборудованный видеокамерой. В этом варианте хирургического вмешательства нет необходимости устанавливать аппарат искусственного кровообращения. Иногда катетер подводится через бедренную артерию, причем в данном случае процедура не требует даже введения наркоза, достаточно лишь местного обезболивания. Клапан к сердцу через сосуды доставит крошечный проводник.
Когда операция завершена, пациента доставят в специальное отделение для наблюдения. Примерно через пять–шесть дней он переводится в обычную палату, в случае если пациенту необходима дополнительная терапия, его пребывание продлится до 10 дней. Еще несколько недель специалисты будут наблюдать за состоянием пациента. В этот период необходимо соблюдать предписание врачей и распорядок режима. Для скорейшего восстановления после операции рекомендуется выполнять дыхательную гимнастику и лечебную физкультуру.
В случае ухудшения самочувствия и появления болевых ощущений после замены клапана сердца в Израиле, необходимо незамедлительно обратится к лечащему врачу.
С особым вниманием нужно отнестись к своей жизненной активности после операции. Вы будете вынуждены забыть о кофе и сигаретах и других вредных привычках. Необходимо разработать для себя режим дня, который позволит вам ежедневно высыпаться и полноценно питаться. Перейти на полезное питание: ограничить жирное и соленое, добавить в рацион больше фруктов и овощей. Стоит как можно чаще гулять на свежем воздухе и оградить себя от стрессовых ситуаций или факторов, которые заставляют вас нервничать или переживать. Важно не допускать физической перегрузки, при этом регулярно заниматься лечебной физкультурой.