Год за годом растет количество пациентов с сердечно-сосудистыми заболеваниями, которые являются основными причинами инвалидности и смертности среди людей пожилого возраста.
Помимо атеросклеротических поражений сосудов жизненно важных органов (сердца и мозга), которые могут вызвать опасные осложнения в виде инсульта и инфаркта, еще одной напастью для пациентов в возрасте 70 лет и старше являются повреждения клапанов сердца и, в частности, аортального клапана.
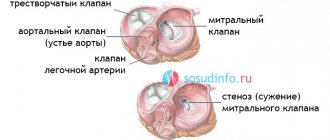
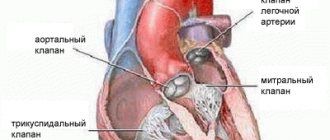
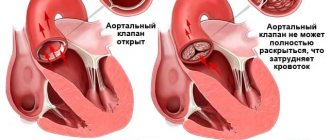
Аортальный клапан — это образно говоря «входные ворота», через которые кровь из сердца поступает в аорту и затем распределяется по всему организму. Повреждение или сужение этого клапана ведет к ухудшению кровообращения в организме.
Аортальный клапан особенно подвержен патологическим изменениям (чаще всего сужению) у людей пожилого возраста.
Основными причинами данной проблемы являются:
- прогрессивные склеротические изменения клапана с возрастом (>50%)
- воспалительные (в том числе ревматические) изменения (10-15%)
По данным ВОЗ склеротические изменения аортального клапана наблюдаются у трети пациентов старше 65 лет и более чем у 37% людей в возрасте от 75 лет. Из них примерно у 15% наблюдается значительное сужение клапана (стеноз).
1.Что происходит во время обычного хирургического вмешательства?
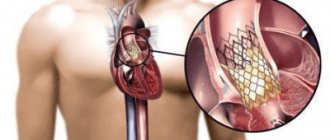
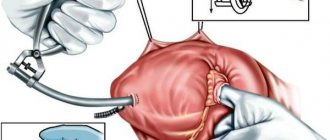
Если для лечения заболеваний клапанов сердца требуется операция, она может быть проведена традиционным хирургическим способом, малоинвазивно или методом малоинвазивной баллонной вальвулопластики.
Традиционная операция для лечения заболеваний клапанов сердца проводится под общим наркозом. Хирург делает разрез по центру груди, открывая тем самым прямой доступ к сердцу (в этом случае фактически выполняется операция на открытом сердце). Затем хирург оперирует аномальный клапан, устраняя его дефекты, или производит замену сердечного клапана.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Степени ПМК
Существует три степени поражения клапана.
При первой провисание створки составляет менее 5 мм. Такое явление характерно для людей с врожденной патологией. Заброс крови в желудочек при первой степени достигает уровня передней створки. Как правило, пациент не ощущает признаков неполадок в работе клапанной системы.
При второй степени проламбирование увеличивается до 9 мм. Заброс крови в желудочек достигает середины предсердия. Люди с такой особенностью в течение всей жизни могут периодически испытывать признаки дисфункции клапана: одышку, утомляемость. При их наличии следует ограничить физические нагрузки. ПМК второй степени не является причиной освобождения от воинской обязанности, однако влияет на выбор войск. Женщины с пролапсом при планировании беременности должны уведомить врача о своем состоянии, чтобы специалист мог назначить необходимые обследования.
Третья степень проламбирования представляет собой прогиб от 10 миллиметров и более. Регургитация достигает противоположной стенки предсердия. Пациенты с такой патологией испытывают признаки нарушения сердечной деятельности:
- одышку;
- нарушение частоты пульса: тахикардия, брадикардия;
- непереносимость спорта, других нагрузок;
- головокружение;
- боли в груди.
Человек нуждается в обязательном лечении, которое может быть не только терапевтическим, но и хирургическим. Молодые люди с прогибом третьей степени на основании медицинского заключения освобождаются от обязательной службы в армии.
2.Как проводится малоинвазивная операция для лечения заболеваний сердечных клапанов?
Смысл малоинвазивной операции в том, что хирургическое вмешательство осуществляется через гораздо меньший по размеру разрез
. Этот тип операции уменьшает кровопотерю, травматичность и сокращает время пребывания в больнице. В любом случае хирурги скажут, можно ли делать малоинвазивную операцию именно вам. Часто для того, чтобы определить, как функционируют клапаны сердца до и после операции, хирург и кардиолог проводят трансэзофагеальную эхокардиографию, при котором датчик зонда УЗИ вводится в пищевод.
Во время операции на сердце клапан может быть «отремонтирован».
Чаще всего это происходит при лечении митрального клапана сердца. Но для коррекции работы аортального, легочного и трикуспидального клапана некоторые из операций тоже выполняются.
Если клапан можно «отремонтировать» без замены, хирург может выполнить одну из следующих процедур:
- Комиссуротамия.
Во время этой операции на сердце спайки створок (лепестков) клапана разделяются, тем самым отверстие клапана расширяется. - Декальцификация.
Это процедура удаления отложений кальция на створках клапана, в результате чего увеличивается их гибкость и способность плотно закрываться. - Изменение формы створок клапана.
Эту процедуру еще называют четырехугольной резекцией. Смысл ее в том, что если одна из створок клапана западает назад при закрытии, из клапана вырезается сегмент, и створки сшиваются вместе, позволяя клапану закрываться плотнее. - Кольцевая поддержка клапана.
Операция на сердце проводится в том случае, если кольцо из ткани, поддерживающей клапан, слишком широко. В этом случае его можно затянуть с помощью кольца из ткани или синтетического материала. - Ремонт разрывов и отверстий в клапанах сердца.
В чем преимущества операции на сердце, когда проводится ремонт клапана? В том, что вам не потребуется пожизненно принимать лекарства для разжижения крови
(антикоагулянты). Кроме того, такое вмешательство позволяет сохранить мышечную силу сердца.
Посетите нашу страницу Кардиология
Как распознать пролапс?
Так как в первой и второй степени заболевание может протекать без симптомов, требуется обращение к хорошему кардиологу в Ростове (Западный) для его диагностирования. Врожденный пролапс врач может определить по ряду внешних признаков, среди которых: рост выше среднего и удлиненные конечности, а также гиперподвижные сочленения суставов.
При визите к кардиологу пациент может перечислить следующие жалобы, после которых врач назначит узи диагностику:
- Частые головокружения и предобморочное состояние;
- Появление отдышки;
- Аритмия и перебои в сердечной работе;
- Утомляемость и панические приступы;
- Боль в грудине.
В таком случае, кардиолог выпишет направление и подскажет сколько стоит УЗИ для постановки диагноза. Также, потребуется сделать рентген и ЭКГ. Назначаются суточный мониторинг сердечной деятельности и велоэргометрия.
Поводом для уточнения стоимости УЗИ послужат и шумы, которые может обнаружить врач на приеме. Для установления их причины также понадобится сделать ультразвуковую диагностику.
3.Что делать, если ремонт клапанов сердца не может быть сделан?
В случае заболевания аортального или пульмонального клапана сердца обычно выполняется операция на сердце по замене клапана.
Во время операции аномальный клапан сердца удаляется и на его место трансплантируется новый клапан. Это может быть:
- Механический клапан сердца.
Клапан полностью изготавливается из механических деталей и материалов, которые хорошо переносятся организмом. Чаще всего это клапан из двух углеродных створок в кольце, покрытых полиэфирной тканью. Преимуществом механических клапанов является их прочность, и они без проблем служат много лет. Но есть и недостатки. Поскольку материалы для изготовления клапана используются искусственные, для предотвращения образования сгустков в клапане после замены клапана нужно все время принимать антикоагулянты (препараты для разжижения крови). Сгустки могут увеличить риск инсульта. Еще одна особенность – это тихий тикающий звук, который иногда слышен при открывании и закрывании створок клапана. - Биологический клапан (клапан-биопротез)
изготавливается из ткани человека или животного. Для биопротеза могут использоваться ткани свиньи или коровы. Тканевые клапаны могут иметь и некоторые искусственные части, которые помогают разместить его или создать каркас. Преимущество биологического клапана в том, что вам не потребуется принимать антикоагулянты после замены клапана. Но такие клапаны менее прочные и обычно требуют повторной замены клапана примерно через 10 лет. Тем не менее, последние исследования показали, что некоторые биологические клапаны работают, не теряя эффективности, не менее 17 лет. - Клапан-аллотрансплантат.
Это аортальный или легочный клапан, полученный от человека-донора. Он считается идеальным вариантом для трансплантации, особенно когда у пациента есть заболевания аорты или инфекция. При пересадке клапана от донора сохраняется полная анатомия сердца. Но этот вариант замены клапана не всегда доступен.
О нашей клинике м. Чистые пруды Страница Мединтерком!
Диагностика нарушений функционирования клапанов
Первым шагом для диагностики проблемы является прослушивание тональности биения сердца и обнаружение шумов. Аускультация сердца позволяет поставить предварительный диагноз, с которым пациента отправляют на дальнейшее обследование.
ЭКГ, ЭХО-КГ сердца и рентген грудной клетки – следующая ступень обследования, позволяющая определить, есть ли увеличение сердечных камер.
Рентген показывает искажение формы сердца и его увеличение.
ЭХО показывает деформацию клапанов, невозможность полного закрытия или открытия, а также помогает найти причину, вызвавшую проблемы с клапаном, степень его недостаточности и возможности компенсации со стороны организма.
На следующей ступени диагностики используют введение катетера для коронографии и вентрикулографии.
4.Можно ли лечить заболевания клапанов сердца без операции?
Существуют и альтернативные традиционной хирургии варианты лечения заболеваний сердечных клапанов. Некоторым пациентам со стенозом (сужением) митрального клапана или стенозом легочного клапана может быть рекомендована процедура воздушной (баллонной) вальвулотомии.
Она помогает открыть суженную артерию.
В ходе этой процедуры специальный катетер помещается в кровеносный сосуд в паховой области и направляется к сердцу. Кончик катетера вводится в суженный клапан. Отказавшись там, крошечный баллон на конце катетера расширяется (надувается) и сдувается несколько раз, чтобы расширить отверстие клапана. После этого баллон удаляется. Во время баллонной вальвулотомии может проводиться эхокардиограмма, чтобы более полно увидеть клапан.
Лечение
Пациентам с пролапсом митрального клапана подбирается медикаментозное лечение. Комбинация препаратов определяется лечащим врачом. Прием лекарств показан, если болезнь проявляет себя выраженными симптомами. При их отсутствии лечение не требуется
Для устранения признаков патологии используют:
- Седативные препараты. Обладают успокоительным эффектом, снижают тревожность. Предпочтение отдается средствам на растительной основе, которые выпускаются с использованием экстрактов хмеля, валерианы, мелиссы.
- Антиаритмические препараты. Их задача — стабилизация сердечного ритма, что позволяет устранить ощущение перебоев в работе сердца.
- Адреноблокаторы. Воздействуют на адренорецепторы, замедляют пульс.
- Гипотензивные медикаменты для контроля АД (амлодипин, атенолол, анаприлин, эналаприл и др.)
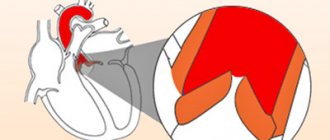
Дифференцированный подход в лечении недостаточности аортального клапана
Протезирование аортального клапана через разрез в стенке аорты
Не требует специализированного лечения диагностированная бессимптомная аортальная недостаточность легкой степени, однако, настоятельно рекомендуется ограничение физической нагрузки и ежегодное посещение кардиолога. Показанием к назначению консервативной терапии является аортальная недостаточность умеренной степени при отсутствии симптомов, в случае посещать кардиолога стоит не реже чем раз в полгода.
При недостаточности клапана аорты тяжелой степени и отсутствии симптомов недостаточности назначается постоянная медикаментозная терапия, осмотр кардиологом каждые полгода, проведение ЭхоКГ один-два раза в год. Показаниями к хирургическому лечению является тяжелая степень аортальной недостаточности при наличии клиники и развитии левожелудочковой сердечной недостаточности.
И в заключении важно помнить, что успех выздоровления чаще всего зависит от вашего эмоционального состояния.
Диагностика приобретенной клапанной недостаточности
Эходопплерокардиография
- Первой ступенью диагностического поиска при подозрении на наличие приобретенного порока сердца врач прибегает к физикальной диагностике, которая представляет собой в первую очередь осмотр пациента и аускультацию сердца. Аускультативно выслушиваются измененные тоны сердца и шумы.
- Вторая ступень диагностики — методы исследования, включающие в себя электрокардиографию (ЭКГ), рентген органов грудной клетки и эхокардиографию (ЭхоКГ). ЭКГ визуализирует признаки увеличения левых камер сердца. Рентгенограмма позволяет увидеть изменения размеров и формы сердца, а так же патологические процессы в легких. При помощи ЭхоКГ можно увидеть уменьшение размеров отверстия и изменения створок клапана, так же ЭхоКГ позволяет определить причину недостаточности, ее степень, наличие осложнений и компенсаторные возможности организма.
ЭхоКГ является лучшим методом первичной диагностики и динамического наблюдения за состоянием пациента.
- Третьей ступенью диагностики являются инвазивные методы исследования, а именно катетеризация сердца с последующими вентрикулографией и коронографией.
Клиника клапанной недостаточности
Быстрая утомляемость и одышка
На начальных этапах заболевания пациенты могут вовсе не предъявлять жалоб. Этот период носит название стадии компенсации. В дальнейшем жалобы пациентов зависят от тяжести заболевания и от того, изолированным ли является клапанный порок сердца или сочетанным. При появлении жалоб наступает стадия декомпенсации процесса, которая со временем может привести к отказу сердца.
При умеренной митральной недостаточности пациента беспокоят быстрая утомляемость и одышка. В более серьезных случаях может возникнуть скудное кровохарканье вследствие отека легких. За счет прогрессирующего увеличения левого предсердия происходит сдавление нерва, иннервирующего гортань, что клинически проявляется охриплостью голоса.
При недостаточности аортального клапана начальными симптомами являются одышка, учащенное сердцебиение и боль за грудиной. Артериальная гипотония и отек легких могут возникнуть при тяжелом течении аортальной недостаточности. При отсутствии своевременного хирургического вмешательства высокий риск летального исхода.
Приобретенные пороки сердца
Приобретенные пороки сердца — это группа заболеваний, сопровождающихся нарушением строения и функций клапанного аппарата сердца и ведущих к изменениям внутрисердечного кровообращения.
Приобретенные пороки сердца развиваются в результате острых или хронических (длительно протекающих) заболеваний и травм, нарушающих функцию клапанов и вызывающих изменения внутрисердечной гемодинамики (движение крови по сосудам).
Более половины всех приобретенных пороков сердца приходится на поражения митрального (располагается между левым предсердием и левым желудочком) клапана, примерно треть — на поражения аортального (разделяет левый желудочек и аорту) клапана, остальные представлены сочетанными (изменения затрагивают несколько клапанов) пороками.
Симптомы приобретенного порока сердца
- Одышка.
- Выраженная слабость.
- Изменение цвета кожных покровов – постоянная бледность или, наоборот, розоватость.
- Ощущение сердцебиения.
- Возможны боли в области сердца при физической нагрузке.
- Головные боли, головокружение, обмороки (потеря сознания).
Формы
Приобретенные пороки сердца классифицируют по нескольким категориям.
По этиологии (причине возникновения) выделяют:
- ревматический (возникает вследствие ревматизма — системного воспалительного заболевания соединительной ткани с преимущественным поражением сердца);
- эндокардитический(вследствие эндокардита – воспаления внутренней оболочки сердца);
- сифилитический(вследствие сифилиса – системного заболевания, передающегося преимущественно половым путем и поражающего многие органы и системы) и так далее.
По виду пораженного клапана выделяют:
- аортальный;
- митральный;
- порок трикуспидального клапана;
- порок клапана ствола легочной артерии.
По количеству пораженных клапанов:
- изолированный, или локальный(поражение 1 клапана),
- комбинированный порок — недостаточность и стеноз (сужение просвета) одновременно возникают на одном клапане;
- сочетанный порок —изменения затрагивают несколько клапанов.
По функциональному признаку:
- стеноз – сужение просвета отверстия в результате поствоспалительных (возникают после воспалительного процесса) рубцовых сращений створок клапана;
- недостаточность – неполное смыкание створок клапана сердца;
- пролабирование— выпячивание, выбухание или выворачивание створок в полость сердца.
По степени выраженности порока и степени нарушения гемодинамики (движение крови по сосудам) сердца:
- не оказывающий существенного влияния на внутрисердечное кровообращение;
- умеренно выраженный;
- резко выраженный.
По состояния общей гемодинамики:
- компенсированные пороки сердца— без недостаточности кровообращения (состояние, при котором сердце не в состоянии адекватно обеспечить кровью все органы и ткани);
- субкомпенсированные— с преходящей (временной) декомпенсацией (невозможностью компенсировать нарушение кровотока), вызываемой чрезмерными физическими нагрузками, повышенной температурой тела, беременностью и так далее;
- декомпенсированные— с развившейся недостаточностью кровообращения.
Причины приобретения
Самыми частыми причинами приобретенных пороков сердца являются:
- ревматизм — системное воспалительное заболевание соединительной ткани с преимущественным поражением сердца;
- инфекционный эндокардит (воспаление внутренней стенки сердца);
- атеросклероз — хроническое заболевание, характеризующееся уплотнением и потерей эластичности стенок артерий, сужением их просвета за счет так называемых атеросклеротических бляшек (образований, состоящих из смеси жиров (в первую очередь, холестерина (жироподобного вещества, являющегося « строительным материалом» для клеток организма) и кальция));
- травмы сердца (ушибы и ранения сердечной мышцы);
- сифилис — системное заболевание, передающееся преимущественно половым путем и поражающее многие органы и системы;
- сепсис (заражение крови) и другие.
Диагностика
- Анализ анамнеза заболевания и жалоб – когда (как давно) и какие именно появились жалобы, обращался ли пациент к врачу, проходил ли обследование и лечение, с какими результатами и так далее.
- Анализ анамнеза жизни – уточняются перенесенные инфекционные заболевания, травмы грудной клетки.
- Анализ семейного анамнеза — выясняется, есть ли у кого-то из близких родственников заболевания сердца, какие именно, были ли в семье случаи пороков сердца.
- Врачебный осмотр. Определяются хрипы в легких, шумы в сердце, измеряется уровень артериального давления, перкуторно (путем простукивания) определяются границы сердца (для определения гипертрофии (увеличение размеров)), выслушиваются сердечные шумы и тоны для выяснения вида порока, проводится выслушивание легких и определение размеров печени (для диагностики сердечной недостаточности — состояния, при котором сердце не может обеспечивать адекватный кровоток во всех органах).
- Общий анализ крови — позволяет обнаружить признаки воспаления в организме (повышение уровня лейкоцитов (белых кровяных клеток), повышение уровня СОЭ (скорость оседания эритроцитов (красных кровяных клеток), неспецифический признак воспаления)) и выявить осложнения и возможную причину порока сердца.
- Общий анализ мочи — позволяет обнаружить осложнения пороков сердца.
- Биохимический анализ крови – определение уровня общего холестерина (жироподобного вещества, являющегося « строительным материалом» для клеток организма), « плохого» (способствует образованию атеросклеротических « бляшек» (сгустки клеток)) и « хорошего» (предотвращает образование « бляшек») холестерина, уровень триглицеридов (жиров, источника энергии клеток), сахара крови.
- Электрокардиография (ЭКГ) — метод регистрации электрической активности сердца на бумаге. Позволяет диагностировать изменения ритма сердца, определить вид аритмии и признаки ишемии (недостаточного кровоснабжения сердечной мышцы).
- Фонокардиография — регистрация звуковых сигналов работающего сердца: шумов и тонов.Метод позволяет оценить продолжительность, интенсивность, характер, происхождение сердечных шумов и тонов, записать не различимые на слух третий и четвертый тоны сердца, что в итоге позволяет определить вид и характер порока сердца.
- Эхокардиография (ЭхоКГ) – ультразвуковое исследование сердца. Позволяет диагностировать сам порок, площадь атриовентрикулярного отверстия (соединяющего предсердие и желудочек сердца), выраженность регургитации (обратного заброса крови), состояние и размеры клапанов, определить давление в сосудах.
- Рентгенография органов грудной клетки с внутривенным введением контрастного вещества (ангиокардиография) — оценивают состояние легких, размер сердца и его камер. Метод помогает выявить специфические изменения в сосудистом русле у таких пациентов.
- Мультиспиральная компьютерная томография — кардиография (МСКТ сердца) – метод послойного сканирования структур сердца, основанный на регистрации рентгеновского пучка, прошедшего через ткани, с помощью нескольких рядов сверхчувствительных детекторов. МСКТ сердца дает возможность 3-мерной реконструкции сердца и используется для выявления дефектов клапанов.
- Магнитно-резонансная томография (МРТ) сердца — метод получения диагностических изображений, основанный на использовании физического явления ядерно-магнитного резонанса, таким образом, он безопасен для организма.
- Возможна также консультация терапевта, кардиохирурга.
Лечение приобретенного порока сердца
Консервативное (медикаментозное) лечение приобретенного порока сердца назначают лишь с целью стабилизировать ритм сердца, предупредить сердечную недостаточность (состояние, при котором сердце не в состоянии обеспечить нормальный кровоток во всех органах), осложнения и рецидивы (повторы) основного заболевания, вызвавшего порок сердца.
Основным методом лечения приобретенных пороков сердца является хирургический.
Исправление дефекта клапана:
- вальвулотомия (рассечение сросшихся сворок клапанов сердца);
- вальвулопластика (восстановление работы клапана путем рассечения стенок клапана и последующего сшивания новых створок).
- Протезирование (замена на искусственный) клапана.
Осложнения и последствия
- Развитие сердечной недостаточности (состояние, при котором сердце не в состоянии адекватно обеспечить кровью все органы и ткани).
- Нарушение ритма сердца (любой ритм сердца, отличный от нормального).
- Тромбоэмболические осложнения (осложнения, при которых тромбы (сгустки крови в сосуде) с током крови могут попасть в любой сосуд организма, закупорить его просвет и вызвать нарушение функции органа).
- Инвалидизация пациентов.
- Летальный исход (смерть).
Профилактика приобретенного порока сердца
Профилактика всех приобретенных пороков сердца заключается в профилактике основного заболевания, являющегося причиной порока (например, своевременное лечение ангины (инфекционного заболевания с преимущественным поражением небных миндалин) предотвращает развитие ревматизма (системного воспалительного заболевания соединительной ткани с преимущественным поражением сердца)).