Кровоснабжение структур головного мозга осуществляется при помощи сосудов шеи. Это две сонные и две задние позвоночные артерии. Первые отвечают за поставку артериальной крови к передним долям головного мозга, вторые – к задним. С помощью позвоночных артерий, проходящих в области шейного отдела позвоночника снабжаются кровью продолговатый мозг, дыхательный центр, зрительный нерв, вестибулярный аппарат. Поэтому компрессия позвоночной артерии может привести к нарушению равновесия, резкому снижению остроты зрения, частым головным болям, одышке, снижению жизненного объёма легких, сонливости, повышенной утомляемости, приступам тошноты и т.д. В тяжелых случаях у пациента развивается депрессия и могут возникать суицидальные мысли.
Компрессия позвоночной артерии шейного отдела может возникать при развитии дегенеративного дистрофического заболевания межпозвоночных дисков. Остеохондроз приводит к тому, что нарушается положение кровеносных сосудов, их ход становится извитым, неравномерным.
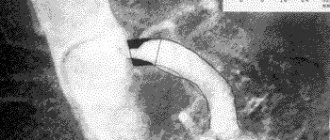
Задние позвоночные артерии выходят из грудной полости при разветвлении подключичных ветвей на уровне 6-7 шейного позвонка. Далее они следуют по боковым поверхностям тел позвонков. Поэтому выступающие за пределы позвонков, пораженные протрузией межпозвоночные диски могут провоцировать резкое стенозирование артерий. Обычно это проявляется при резком повороте головы.
У здорового человека при подобном движении тоже меняется наполненность церебральных сосудов. Но, если задняя позвоночная артерии пережата выступающим межпозвоночным диском или грыжевым выпячиванием пульпозного ядра, то кровоток останавливается. Человек в этом момент испытывает приступ сильнейшего головокружения, тошноты и слабости. При длительном нарушении кровотока может наступить обморок.
Экстравазальная компрессия позвоночной артерии является состоянием, представляющим потенциальную угрозу для жизни и здоровья пациента. В случае тотального стеноза и прекращения подачи артериальной крови к структурам головного мозга развивается ишемический инсульт. Это острое нарушение мозгового кровообращения, которое при благоприятном исходе приведет к параличу и инвалидности пациента. При неблагоприятном стечении обстоятельств пациент может погибнуть от остановки сердца или дыхания.
Также компрессия позвоночной артерии может привести к развитию инсульта по геморрагическому типу. Это состояние может быть спровоцировано длительной компрессией кровеносного сосуда, а затем резким устранением давления на него. К головному мозгу в этот момент начнет поступать слишком много крови под высоким давлением. Это может спровоцировать разрыв сосуда и кровоизлияние в церебральные структуры. При геморрагическом типе инсульта прогноз в большинстве случаев резко неблагоприятный. Большинство пациентов погибает в течение нескольких суток.
В предлагаемом материале рассказано про основные причины развития компрессии задней позвоночной артерии. Здесь же приведена информация о первых клинических признаках и симптомах патологии. Если вы ощущаете подобные проявления заболевания, то немедленно обратитесь за медицинской помощью.
В Москве можно записаться на бесплатный прием к неврологу или вертебрологу в нашей клинике мануальной терапии. Опытные доктора проведет все необходимые мануальные обследования. Затем, после постановки точного диагноза будет разработан индивидуальный план лечения.
Что такое экстравазальная компрессия позвоночной артерии?
Чтобы ответить на вопрос о том, экстравазальная компрессия позвоночной артерии – что это такое, следует разобраться в этом сложном термине поэтапно.
«Компрессия» в медицине означает «сдавливание чего-либо», в данном случае – позвоночной артерии. Проходят позвоночные артерии через межпозвоночные отверстия шейных позвонков в направлении позвоночного канала, где они питают спинной мозг. Компрессия позвоночной артерии – это не самостоятельное заболевание, а скорее следствие развития другой патологии.
Чаще всего такой патологией является межпозвоночная грыжа. Именно образовавшаяся грыжа может сдавить позвоночную артерию, нарушив тем самым кровоснабжение спинного мозга. Экстравазальная компрессия позвоночных артерий обычно локализуется в области 4-5-го позвонков.
Причины заболевания
Как уже упоминалось выше, к экстравазальной компрессии правой, левой или одновременно двух позвоночных артерий может привести образовавшаяся межпозвонковая грыжа. В свою очередь грыжа может возникать из-за развившегося остеохондроза, физических перегрузок. Другими провоцирующими факторами могут стать:
- доброкачественные или злокачественные опухоли в области шеи;
- неправильное, аномальное строение позвоночника, его искривление (врожденное, приобретенное, травматическое).
Признаки экстравазальной компрессии позвоночной артерии
Признаки экстравазальной компрессии правой, левой или обеих позвоночных артерий имеют чаще всего временный характер. Проявляется данная патология болевым синдромом. Появляется боль при резком поворачивании головы или утром после пробуждения (поскольку во сне человек может долго находиться в одной позе). Кроме боли в шее, компрессия проявляется головной болью (ноющей, пульсирующей), головокружением, расстройством пищеварения, затрудненным движением, ослаблением зрения или слуха, слезоточивостью. Также сдавливание позвоночных артерий может привести к развитию неврологических заболеваний.
Экстравазальная компрессия левой позвоночной артерии
Можно подробнее разобраться в признаках компрессии по виду ее локализации. Например, если данная патология затрагивает левую позвоночную артерию, то симптоматика может быть следующей:
- частая головная боль;
- головокружение, шум в ушах;
- повышение давления;
- тошнота.
При ярко выраженном сдавливании левой позвоночной артерии человек может даже впадать в обморочное состояние.
Экстравазальная компрессия правой позвоночной артерии
Те же самые симптомы могут проявляться у пациентов с компрессией правой позвоночной артерии. При обострениях заболевания человек может время от времени терять чувство равновесия, падать, но при этом оставаться в сознании.
Двусторонняя – компрессия обеих позвоночных артерий
Когда сдавлены обе позвоночные артерии, все вышеперечисленные симптомы сохраняются, но приобретают удвоенную силу. При этом все эти симптомы не специфичны, то есть они могут сопровождать и другие заболевания. Поэтому компрессию так сложно диагностировать и своевременно назначить лечение.
Природа СПА
В определенной степени СПА является собирательным понятием и объединяет комплекс церебральных, сосудистых и вегетативных синдромов, возникающих вследствие поражения симпатического сплетения позвоночной артерии, деформации ее стенки или изменения просвета [7, 11]. В МКБ-10 он рассматривается под шифром G99.2 и включает клинику заднешейного симпатического синдрома, повторяющиеся эпизоды вертебробазилярной недостаточности, эпизоды дроп-атак, синдром Унтерхарншайдта. В неврологической практике диагноз СПА, как правило, ставится пациентам с наличием определенного набора жалоб и клинических синдромов, которые можно связать с дегенеративно-дистрофическим поражением или аномалиями шейного отдела позвоночника. По мнению Калашникова В.И. (2008), более корректным является применение термина “вертеброгенный синдром позвоночной артерии”. Действительно, анализ имеющихся литературных данных позволяет говорить именно о вертеброгенной природе дисгемий в вертебробазилярном бассейне, лежащих в основе СПА [6, 10, 12].
Одну из главных ролей в развитии СПА играет состояние периваскулярных сплетений и нижнего шейного симпатического узла, определяющего симпатическую иннервацию позвоночной артерии [7]. Сдавление и ограничение кровотока в одной или обеих артериях могут происходить в обычных физиологических условиях, однако кровообращение в них обычно не нарушается в силу достаточных компенсаторных возможностей [13]. Положение меняется при гипоплазии (анатомическом сужении) или атеросклеротических стенозах артерий. При этом экстравазальные факторы становятся решающими факторами недостаточности кровообращения в вертебробазилярной системе. Остеофиты, образующиеся при остеохондрозе и деформирующем спондилезе в области унковертебральных сочленений, оказывают наибольшее компрессирующее влияние на позвоночные артерии. Смещение и компрессия этих артерий могут наблюдаться и в результате подвывиха суставных отростков позвонков. Кроме того, при патологической подвижности в отдельных сегментах шейного отдела позвоночного столба (два позвонка, соединенных диском) позвоночная артерия может травмироваться верхушкой верхнего суставного отростка нижележащего позвонка [14–16]. Сдавление позвоночных артерий возможно также мышцами шеи (лестничными, длинной мышцей шеи, нижней косой мышцей головы) при определенных положениях головы [3].
Частой причиной развития СПА является и унковертебральный артроз. Даже небольшие унковертебральные экзостозы способны оказывать механическое воздействие на позвоночную артерию [10, 12]. Вначале остеофиты вызывают динамическую ирритацию ее симпатического сплетения лишь при определенных положениях или движениях в шейном отделе позвоночника. Затем костно-хрящевые разрастания могут вызывать сдавление просвета канала позвоночной артерии – компрессионно-ирритативный синдром. Кроме механической компрессии возникает рефлекторный спазм сосуда в результате раздражения периартериального нервного сплетения и развивается ангиоспастический синдром. В клинике преобладают диффузные вегетососудистые нарушения, в меньшей степени связанные с поворотами головы. Компрессионно-ирритативный вариант ПСА чаще ассоциируется с патологией нижнешейного отдела позвоночника, рефлекторный – с патологией верхнешейного отдела. Как правило, в клинической практике встречаются смешанные (компрессионно-ирритативные) варианты СПА [3]. Калашниковым В.И. (2008) предложена клиническая классификация СПА, основанная на всесторонней оценке патогенетических факторов и клинических стадий заболевания.
Способы диагностики
При первом осмотре врач-терапевт
,
невролог
или другой специалист может только заподозрить наличие компрессии позвоночной артерии, расспросив пациента обо всех симптомах, а также осмотрев его и проведя пальпацию. Для уточнения, подтверждения (или опровержения) диагноза могут быть назначены следующие процедуры:
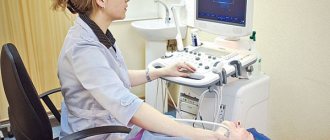
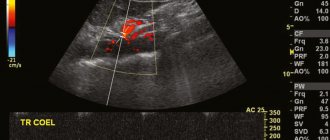
- УЗИ с доплером. Именно допплеровское исследование позволяет оценить скорость кровотока в артериях. На экране врач может увидеть очаги поражения, выявить степень развития заболевания.
- МРТ
. - Компьютерная томография
. - Рентген
.
Три последних исследования из списка помогают оценить структуру мягких и костных тканей, выявить переломы, вывихи, очаги воспаления, патологии сосудов, опухоли различного происхождения.
Как лечить?
Лечение экстравазальной компрессии обеих позвоночных артерий в первую очередь заключается в том, чтобы устранить главный фактор ее возникновения. То есть лечение компрессии идет параллельно и одновременно с лечением межпозвонковой грыжи диска, опухоли, компрессионного перелома и так далее.
Лечение может быть медикаментозным. Часто пациентам назначают обезболивающие, противовоспалительные средства, чтобы облегчить боль, восстановить нормальное самочувствие. Также могут назначаться препараты, направленные на восстановление кровотока, снабжения крови кислородом. Все лекарства должны назначаться только лечащим врачом. Очень важны дозировка и кратность применения. Самолечение может только навредить и ухудшить ситуацию.
Лечение компрессии может проходить и в других направлениях:
- физиотерапия;
- массаж и мануальная терапия;
- лечебная физкультура и специальная гимнастика.
Когда все перечисленные способы лечения долгое время не дают эффекта, врач рассматривает возможность и целесообразность проведения операции. Хирурги, выполнив небольшие надрезы, могут удалять диски, опухоли, которые как раз и сдавливают артерии. Лечением компрессии должны заниматься врачи нескольких специализаций: хирурги, терапевты, неврологи, онкологи и другие. Специалистов в этих и других направлениях вы найдете в клинике «Энерго». Наш коллектив состоит из опытных профессионалов, которые в своей практике сталкивались с разными случаями компрессии позвоночной артерии и имеют положительный опыт по ее устранению.
Вопросы профилактики и лечения остеохондроза (ОСХ) позвоночника получает все особую весомость из-за прогрессирования числа пациентов во всех странах мира, существенным удельным весом его в структуре заболеваемости, нетрудоспособности и инвалидности популяции.Одним из ведущих клинических симптомов ОСХ шейного отдела позво- ночника (ШОП) представляется синдром позвоночной артерии (ПА), который может иметь множество патогенетических механизмов формирования. В МКБ-10 имеется несколько диагнозов, определяющих поражение вертебрально-базилярного бассейна (ВББ): М 47.0 – синдром компрессии ПА при спондилезе; М 53.0 – задний шейный симпатический синдром; G 45.0 – синдром вертебрально-базилярной артериальной системы. Темы диагностики и лечения синдрома ПА в последние годы притягивают все больший интерес врачей многих специальностей: неврологов, нейрохирургов, вертебрологов, ангиохирургов, терапевтов, врачей общей практики, мануальных терапевтов, физиотерапевтов. Анатомия ПА. С целью представления патогенеза формирования синдрома ПА нуж- но иметь понятия об анатомии данного сосуда. ПА кровоснабжает большую зону: сегменты спинного мозга от С1 до Th3, включая (верхний медуллярный артериальный бассейн), внутреннее ухо, стволовые структуры головного мозга (ГМ), затылочные доли, медиобазальные области височных долей, мозжечок, дорзальные отделы гипоталамической области. От звездчатого ганглия, сформированного симпатическими центрами С3 –Th1 сегментов спинного мозга, выходит позвоночный нерв (задний шейный симпатикус или нерв Франка). Он проникает в канал поперечных отростков, обвивая своими веточками ПА. Дополнительно, от позвоночного нерва отходят ветви, принимающие участие в формировании нерва Люшка. Данный нерв иннервирует капсульно-связочный аппарат ШОП, надкостницу позвонков и заднюю часть межпозвонковых дисков (МПД). Большая доля экстракраниального отрезка ПА проходит в мобильном костном канале, сформированном поперечными отростками позвонков. Причем медиальная стенка ПА прилегает к унковертебральному суставу, а задняя граничит с верхним суставным отростком. На уровне С1-С2 ПА покрыта лишь мягкими тканями, в основном нижней косой мышцей головы. Этиология и патогенез. Некоторые клиницисты разъясняют клиническую картину синдрома ПА при ОСХ ШОП компрессией данного сосуда костными разрастаниями позвонков. Данная теория основана на множественных случаях травматического повреждения ПА или их перевязки, после которых следовали ОНМК в ВББ. Тем не менее, дальнейшими экспериментальными и клиническими исследованиями было показано, что компрессия одной ПА не может вызвать недостаточность в ВББ. Лишь при врожденной или приобретенной патологии ПА (аплазии, аномальной узости, атеросклероз, компрессия остеофитами, гемодинамически значимые стенотические поражения в области устьев ПА, окклюзия одной из ПА, синдром позвоночно-подключичного обкрадывания и т. д.) может проявиться клиническая недостаточность компримированной ПА. Ведущим механизмом формирования компрессионного синдрома ПА представляется экстраваскулярный отек из-за механического сдавления, что ведет к нарушению венозного кровотока. Сдавление вен в костном канале поперечных отростков ШОП случается раньше артериальной, а сформировавшийся от компрессии вен в костном канале венозный отток усугубляет компрессию ПА. Длительная ирритация симпатического сплетения хорошо исследована при ОСХ ШОП. Патологическое раздражение этого сплетения при ОСХ ШОП вызывает спазм сосудов системы ПА, что клинически проявляется дисфункцией кровоснабжаемых ими отделов ГМ. Ирритативный тип синдрома ПА в основном фиксируется у молодых больных, у которых отсутствует сочетанная патология ВББ.
Этиологические причины синдрома ПА возможно разделить на 3 вида:
- Окклюзирующая патология ПА (атеросклероз, тромбозы, эмболии, артерииты).
- Деформация ПА (патологическая извитость и деформации).
- Экстравазальная компрессия ПА (сдавление костными аномалиями, ребрами, мышцами, грыжами МПД, остеофитами и суставными отростками шейных позвонков, рубцами, опухолями и пр.).
По данным различных исследователей, на ПА могут приводить механическое воздействие:
1) костные разрастания унковертебральных суставов в 55,9% случаев;
2) костные разрастания дугоотросчатых суставов (ДОС) при спондилоартрозе — 6,0%;
3) передне-верхний угол суставного отростка при подвывихах при разгибании (по Ковачу) в ШОП — 25,0%;
4) передняя лестничная мышца при комбинации скаленус-синдрома с латеральным отхожде- нием устья ПА — 7,1%;
5) боковая грыжа МПД, вышедшая через унковертебральную щель — 6,0%;
6) компрессия в области атланта (аномалии Клиппеля–Фейля, Киммерли, платибазия);
Клиническая картина. Синдром ПА клинически отражается пароксизмальными цефалгиями (по типу мигрени), головокружениями, атаксией, тошнотой и/или рвотой, зрительными и слуховыми расстройствами, эпизодами drоpp-attаck, синкопальными и гипоталамическими приступами. Зрительные нарушения представляются в следующем: затемнение в глазах, чувство песка, искр и другие выражения фотопсии, легкие перемены тонуса сосудов глазного дна (фиксируются у каждого 4-5 больного). Снижение памяти более патогномонично для лиц с выраженными органическими изменениями. Примерно у 60,0% лиц регистрируется связанность синдрома от определенных движений или положений ШОП, сопровождающихся нарастанием компрессии ПА. Огромную значимость в формировании клинической картины синдрома ПА имеет также сопутствующая патология, такая как атеросклероз брахиоцефальных артерий и ГМ, артериальная гипертензия, ИБС и т. д. Диагноз синдром ПА выставляется лицам, содержащим определенный спектр жалоб и клинических синдромов, которые возможно связать с ОСХ или аномалиями ШОП. Клинические варианты синдрома ПА:
Синдром Барре — Льеу (задний шейный симпатический синдром). В большинстве эпизодах этот синдром обуславливается артрозом унковертебральных суставов и подвывихами по Ковачу в ШОП. Болевой синдром сопряжен с более ранним развитием ОСХ и патологической подвижностью в ШОП. Характеризуется цефалгиями в шейно-затылочной области с распространением в переднюю часть головы (по типу «снятия шлема»). Цефалгия сочетается с вегетативными, кохлеовестибулярными и зрительными нарушениями.
Базилярная мигрень. Отличается зрительными расстройствами с двух сторон, в сочетании с головокружением, атаксией, дизартрией, шумом в ушах. На высоте пароксизмы формируется интенсивная боль в затылочной области, сочетающаяся с рвотой и в некоторых инцидентах потерей сознания.
Вестибуло-атактический синдром. Превалируют головокружение, чувство неустойчивости тела, затемнение в глазах, нарушение равновесия с тошнотой и рвотой. Симптоматика прогрессирует при движении в ШОП.
Кохлеовестибулярный синдром. Представляется шумом в ушах или затылке, парестезиями, тугоухостью, снижением восприятия шепота, изменениями на аудиограмме. Эти расстройства в основном сочетаются с периодическими несистемными головокружениями (чувство неустойчивости и пошатывания) или системными головокружениями.
Офтальмический синдром. Зрительные расстройства характеризуются пароксизмальной фотопсией, мерцательной скотомой, утомляемостью и снижением зрения при чтении и иной зрительной нагрузке. Могут фиксироваться признаки конъюнктивита: боли и чувство инородного тела в глазах, покраснение конъюнктивы, слезотечение. Также регистрируются случаи приступообразного выпадения полей зрения, часто связанны с положением в ШОП.
Синдром вегетативных нарушений. Чаще фиксируются следующие вегетативные симптомы: чувство жара, озноба, похолодания конечностей, гипергидроза, изменениями дермографизма. Могут встречаться гортанно-глоточные расстройства, а также периодические нарушения сна и бодрствования.
Приступы dropp-attack. Эпизод непредвиденного падения сопряжен с ишемией каудальных отделов ствола ГМ и мозжечка и представляется в виде тетраплегии при внезапном разгибании в ШОП с стремительным восстановлением двигательной функции.
Транзиторные ишемические атаки.
Синдром Унтерхарншайдта (синкопальный вертеброгенный синдром). Он представляет ОНМК в ретикулярной формации ствола ГМ, отличается кратковременным выключением сознания при быстром движении в ШОП или продолжительном вынужденном ее положении.
Диагностика. Для идентификации вертеброгенного синдрома ПА нужно присутствие 3-х клинико-диагностических критериев:
1.Клиническая картина (присутствие одного из девяти вышеописанных клинических вариантов или их комбинация).
2.Присутствие изменений, диагностированных при выполнении МРТ или КТ в комбинации с функциональной спондилографией ШОП (спондилез в области унковертебральных суставов, артроз ДОС, подвывих суставных отростков, нестабильность и гипермобильность в ШОП, боковые грыжи МПД, аномалии костного ложа ПА, краниовертебрального перехода и др.).
3.Присутствие изменений, диагностированных при выполнении дуплексного сканирования ПА и/или при осуществлении допплерографии с использованием функциональных проб с ротацией, флексией и экстензией в ШОП (компрессия ПА, асимметрии линейной скорости тока крови в ПА, вазоспастические реакции в ПА и базиллярной артериях, гиперреактивность на функциональные пробы, изменение диаметра ПА).
Лечение. Консервативное лечение включает в себя: мануальную терапию, массаж, иглорефлексотерапию, физиотерапию, санаторно-курортное лечение. По современным пониманиям, нейропротекция представляет собой комплекс медикаментозной терапии, обращенный на компенсацию развивающегося энергетического дефицита нейронов, протекцию их от влияния повреждающих факторов, активацию процессов нейрорегенерации, коррекцию тока крови в ГМ. При синдроме ПА нейропротекция представляется одним из наиболее продуктивных методов профилактики хронической ишемии ГМ, выражающийся в виде недостаточности в ВББ. Назначение нейропротекторов содействует предупреждению формирования расстройств метаболизма ГМ у лиц с повышенным риском его ишемии, особенно при уменьшении цереброваскулярного резерва. Ведущую ценность нейропротекция получает у лиц с симптомными стадиями синдрома ПА — ОНМК, транзиторными ишемическими атаками, синкопальным вертеброгенным синдромом, приступами dropp-attack.
Правила медикаментозного лечения синдрома ПА:
1.Препараты, действующие на венозный отток: полусинтетический диосмин (детралекс, флебодиа), троксерутин, гинко-билоба.
2.Нестероидные противовоспалительные препараты: нимесулид, лорноксикам, целекоксиб, целебрекс.
3.Препараты, нормализующие кровоток в ПА: пентоксифиллин, винкамин, винпоцетин, циннаризин, нимодипин, ницерголин, cермион, инстенон.
4.Холинергические препараты: цитиколин, цераксон, рекогнан, глиатилин.
5.Комплексные нейропротекторные препараты: цитофлавин, актовегин, церебролизин, пирацетам, мексидол
6.Метаболическая терапия: цитофлавин, милдронат, тиотриазолин, триметазидин
7.Симптоматическая терапия — миорелаксанты: толперизон, спазмолитики: дротаверин, гистаминоподобные: бетагистин, антимигренозные: суматриптан.
Комплексное консервативное лечение заключает в себя ортопедические воздействия на источник патологии (вытяжение ШОП, иммобилизация ШОП, мануальная терапия и др.); новокаиновые блокады спастически сокращенных и болезненных мышц ШОП; физиотерапевтические и бальнеологические методы.
Поэтому в лечении больных с синдромом ПА наряду с традиционной консервативной терапией должны быть применены пункционные методы воздействия: блокады ПА, звездчатого узла, нижней косой мышцы головы, дерецепции МПД и ДОС.
Новокаиновая блокада симпатического сплетения ПА является как диагностической, так и лечебной. Курс включает в себя 4-5 блокад с интервалом через день. Техника блокады следующая: пациента укладывали на спину с валиком под плечи. Указательным пальцем левой руки отодвигают сонную артерию латерально, проникая между ней и срединными органами шеи. Идентифицируют сонный бугорок поперечного отростка С6. После прокалывания кожи иглой упираются в указанный бугорок, далее, соскальзывая с него, проваливаются иглой через межпоперечную мышцу, т. е. в канал ПА. Аспирационной пробой убеждаются в отсутствии повреждения сосуда. Затем вводят 3 -5 мл 2% раствора новокаина. После выполнения манипуляции пациент должен 20 минут лежать на спине, чтобы анестетик не распространился по периневральным пространствам до звездчатого узла.
Вместе с тем, при патологической импульсации из пораженного ДОС происходит стойкий или прерывистый спазм ПА. Основное преимущество химической денервации ДОС перед более локальными воздействиями (лазерной вапоризацией, холодно-плазменной кобляцией, высокочастотной деструкцией) заключается в том, что спиртоновокаиновый раствор выключает вокруг ДОС большее количество ноцицептивных вегетативных структур, включая ветви нерва Люшка, которые представляют основную роль в формировании рефлекторных синдромов фасет-синдрома ШОП.
Первыми малоинвазивными методами стали хемонуклеолиз, дерецепция МПД и перкутанная нуклеотомия. Хемонуклеолиз и дерецепция МПД приводят к развитию фиброза пульпозного ядра МПД с созданием условий для анкилозирования позвоночнодвигательного сегмента на различных стадиях его дистрофического поражения. Развитие фиброза МПД ограничивает амплитуду движений в оперированном сегменте, при этом не исключается тот минимальный объем движений, который не приводит к возникновению локальной перегрузки расположенных рядом позвоночно-двигательных сегментов. Процесс перестройки МПД после хемонуклеолиза длителен и занимает 1,5-2 года, что может привести к развитию рецидива заболевания.
При вертеброгенном синдроме ПА выполняют следующие операции:
- декомпрессивно-стабилизирующие — ункусэктомия с вентральным межтеловым спондилодезом;
- декомпрессивно-пластические — чрездисковая декомпрессия ПА;
- декомпрессивные — внедисковая ункусэктомия и артериолиз, резекция аномальных колец С1 позвонка, резекция шейного ребра и артериолиз и др.;
- стабилизирующие операции при динамической компрессии ПА;
- лазерная вапоризация МПД при рефлекторном синдроме ПА и протрузии МПД.
Отличительной особенностью оперативного лечения лиц с синдромом ПА определена частым комбинациями вертеброгенного поражения ПА с их атеросклеротической или врожденной патологией (32,0% пациентов), а также с окклюзирующими и стенозирующими поражениями сонных артерий (26,7-28,0%). Это говорит о необходимости прецизионного предоперационного обследования данных лиц и комплексного лечения. У больных с сочетанными поражениями ПА и сонных артерий первым этапом выполняют реконструкцию каротидного бассейна.
Реконструкцию V1 ПА целесообразно применить при интактных дистальных сегментах (V2-4). При идентификации атеросклеротического поражений ПА в V1 сегменте производят следующие реконструктивные операции:
- транспозиция ПА во внутреннюю сонную артерию;
- транспозиция ПА в общую сонную артерию;
- транспозиция ПА в подключичную артерию;
- транспозиция ПА в щитошейный ствол;
- модифицированная транспозиция (реплантация) устья ПА;
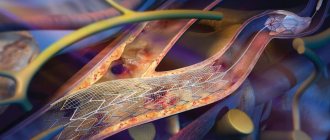
- эндартерэктомия и ангиопластика ПА;
- артериолиз и десимпатизация ПА.
Показания к реконструкции ПА в V3 сегмента:
1)стеноз или окклюзия V1 и V2 сегментов ПА при незамкнутости Виллизиева круга;
2)экстравазальная компрессия V2 сегмента ПА при незамкнутости Виллизиева круга;
3)предстоящая реконструкция на V1 сегменте ПА или сонно-подключичный анастомоз;
4)перелом стента или выраженный рестеноз (при невозможности повторного стентирования) после стентирования V1 сегмента ПА.
Доступ к V3 сегменту ПА (между поперечными отростками С1-2) имеет несколько преимуществ: расположение ПА на данном участке наиболее поверхностно, возможность выполнить диссекцию ПА без костной резекции на пролонгированном расстоянии и венозное сплетение на этом участке менее выражено, чем в других.
При атеросклеротическом поражении ПА в V3 сегменте производят следующие реконструктивные операции:
- транспозиция ПА во внутреннюю сонную артерию;
- общесонно-дистальнопозвоночное шунтирование;
- наружносонно-дистальнопозвоночное шунтирование;
- внутреннесонно-дистальнопозвоночное шунтирование;
- наружносонно-дистальнопозвоночный анастомоз;
- затылочно-дистальнопозвоночный анастомоз;
- подключично-дистальнопозвоночное шунтирование.
Заключение. Клиника синдрома ПА не всегда имеет классическую картину, а наиболее стабильные признаки — цефалгия, головокружение и шум в ушах. Продуктивность лечения синдрома ПА неразрывно связана со своевременной диагностикой данного заболевания. Необходимо комплексное воздействие на возможные патогенетические механизмы формирования синдрома ПА. Консервативное лечение лиц с синдромом ПА позволяет снизить тяжесть и частоту возникновения клинических симптомов. Малоинвазивные методы лечения синдрома ПА должны занять достойное место в арсенале вертебролога, нейрохирурга и невролога. Следует также шире применять реконструктивные операции на ПА при атеросклеротическом поражении в условиях специализированных отделений (сосудистой хирургии и нейрохирургии). Также необходима более широкая информированность врачей первичного звена о данном заболевании и способах его диагностики и лечения.
Профилактика болезни
Экстравазальная компрессия позвоночной артерии – это такое серьезное нарушение, что легче и лучше его предотвратить, чем потом лечить. Лечение, как правило, занимает долгое время, тогда как профилактика заключается в простых вещах:
- активный образ жизни и отказ от вредных привычек;
- регулярное выполнение физических упражнений (для этого не обязательно посещать спортзал, можно просто делать утренние пробежки или легкую зарядку);
- массаж, направленный на улучшение кровотока, укрепление мышц, восстановление их тонуса.
Все перечисленные профилактические меры, соблюдаемые в комплексе, обязательно дадут положительный результат и помогут избежать не только компрессии позвоночных артерий, но и других проблем с опорно-двигательным аппаратом, нервной системой, системой сердца и сосудов и так далее.
Меры терапии
Самой главной задачей в лечении выступает восполнение кровоснабжения с дальнейшим устранением причинных факторов. Как правило, терапия предполагает прием медикаментов в сочетании с мерами физиотерапии.
Нередко больным прописывают нестероидные противовоспалительные средства, сопровождающиеся анальгезирующим и противовоспалительным воздействием. Помимо этого применяются препараты для снятия отечности и восполнения кровоснабжения.
В процессе подбора фармацевтических средств у больного должно быть четкое понимание о состоянии своего здоровья. Лечение и признаки экстравазальной компрессии обеих позвоночных артерий очень важны. Малейшие ошибки в выборе препаратов могут привести к непоправимым последствиям.
- Гипоплазия левой позвоночной артерии: что это такое, причины и особенности лечения
Что касается физиотерапевтических методик, то эффективны следующие процедуры:
- массаж,
- лечебная гимнастика,
- иглоукалывание,
- посещение физиотерапевтического кабинета.
Если ваше самочувствие вдруг ухудшилось, тогда нужно обязательно поставить в известность об этом своего ведущего доктора, чтобы он провел корректировку последующей терапии.
В случае если все перечисленные методики не оказывают желаемого эффекта, а состояние никак не меняется, тогда вам может быть предложена хирургическая операция.
По окончанию лечебного курса больным показано посещение лечебно-профилактического санатория для прохождения курса восстановительного лечения. Это поможет быстро восстановиться и наладить общее самочувствие пациента.