Уровень смертности населения трудоспособного возраста от неестественных причин — несчастных случаев, отравлений и травм — в России почти в 2,5 раза превышает аналогичные показатели в развитых странах, в 1,5 раза — в развивающихся странах Восточной Европы.
По данным статистики, в Российской Федерации в 2009 г. за медицинской помощью по поводу травм, отравлений и некоторых других последствий воздействия внешних причин обратилось более 10 млн взрослых пострадавших. Показатель травматизма составил 86,6 на 1000 взрослого населения.
Наиболее часто среди взрослого населения регистрируют ушибы и поверхностные травмы без повреждения кожных покровов (30,6%). Второе место в структуре травматизма занимают переломы костей (21,5%). Из числа всех переломов 86,6% локализуются на конечностях, в том числе на нижних — 61,8%.
От осложнений травматической болезни погибают около 15-20% всех пострадавших с тяжелой сочетанной травмой. Одним из этих осложнений является синдром жировой эмболии (СЖЭ).
Данный синдром можно определить как клиническое состояние, характеризующееся нарушением функций легких и центральной нервной системы вследствие обтурации микрососудов крупными глобулами жира, наступающей преимущественно после тяжелых травм с переломами длинных трубчатых костей или костей таза.
Еще R. Lowel в 1669 г. установил, что при введении молока или жира в кровеносное русло происходит смерть животных, но причины не были выяснены. Позже F. Magendief (1821) в ходе опытов на собаках, которым вводил в вену шеи оливковое масло, обнаружил причины гибели животных: через сутки у собак развивалась пневмония.
В 1861 году F.A. Zenker описал капли жира в капиллярах легких железнодорожника, который получил смертельную торакоабдоминальную травму при сдавлении. В 1863 г. Е. Bergmann впервые установил клинический диагноз СЖЭ. После введения кошкам в вену бедра жидкого свиного жира у животных, проживших 6-24 ч, на вскрытии были выявлены капли жира в сосудах легких, печени и почек. В последующие годы вопросам этиологии, патогенеза, клиническим формам, а также лечению СЖЭ уделялось много внимания.
Синдром жировой эмболии чаще всего развивается при закрытых переломах длинных трубчатых костей и костей таза. У пациентов с переломом одной длинной трубчатой кости вероятность развития синдрома— 1- 3%, причем это число растет при увеличении количества переломов. При двусторонних переломах бедренной кости СЖЭ выявляется в 33% случаев.
Синдром встречается в основном у взрослых и редко — у детей. Это может быть связано с тем, что у детей костный мозг содержит больше кроветворной ткани и меньше жировой.
Патофизиология
В современной литературе по вопросам патогенеза жировой эмболии существуют значительные разногласия. Предложены три основные теории.
Механическая теория
В 1924 г. Гаусс предположил, что после перелома длинных трубчатых костей капли жира из поврежденной жировой ткани попадают в венозное русло. Это происходит в случае, когда интрамедуллярное давление выше венозного. Жировые эмболы затем транспортируются в легочное сосудистое русло.
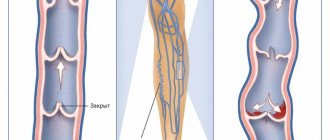
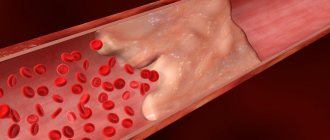
При размере эмболов более 8 мкм в диаметре происходит эмболизация капилляров, при размере до 7 мкм они могут проходить через легочные капилляры и достигать большого круга кровообращения, вызывая эмболизацию головного мозга, кожи, почек и сетчатки глаза.
Иногда глобулы жира попадают в системную циркуляцию через легочные прекапиллярные шунты или при наличии внутрисердечного артериовенозного дефекта (foramen ovale). Тем не менее эта теория не объясняет достаточно длительную задержку (24-72 ч) в развитии жировой эмболии после острой травмы. Жировые глобулы в периферическом кровотоке обнаруживаются почти у 90% больных, тогда как только у 2-5% из них наблюдается клиническая картина СЖЭ.
Биохимические теории
Леманн и Мур (1927) первыми выдвинули идею о том, что существует ряд биохимических механизмов, потенциально вовлеченных в развитие СЖЭ. Сейчас широко распространено мнение, что жировые эмболы распадаются в плазме до свободных жирных кислот. У некоторых пациентов повышается концентрация липазы в плазме.
Показано, что сыворотка у пациентов с острыми повреждениями под воздействием липазы обладает способностью склеивать хиломикроны, липопротеины низкой плотности, а также липосомы пищевых жировых эмульсий. С-реактивный белок, который повышается у таких больных, вызывает увеличение кальцийзависимой агглютинации всех этих веществ с последующим повреждением эндотелия.
Задержку в развитии симптомов можно объяснить временем, необходимым для производства токсичных метаболитов. Симптомы могут совпадать с агглютинацией и деградацией жировых эмболов. Уровни циркулирующих свободных жирных кислот у пациентов с переломами умеренно повышены.
Тем не менее доказательства для данных механизмов СЖЭ остаются в значительной степени косвенными. Согласно этой теории, жировая эмболия вследствие одновременного дезимульгирования липидов во всем кровеносном русле должна развиваться одновременно в обоих кругах кровообращения, а клиническая картина возникает сначала в малом круге, а потом в большом. Воспроизвести экспериментальную модель жировой эмболии введением липазы так и не удалось.
Коагуляционная теория
Согласно этой теории, ткани с высоким содержанием тромбопластина с элементами костного мозга после перелома длинных трубчатых костей попадают в вены. При этом инициируются система комплемента и внешние каскады коагуляции через прямую активацию фактора VII, что приводит к внутрисосудистому свертыванию фибрином и продуктами деградации фибрина.
Они действуют наряду с лейкоцитами, тромбоцитами и жировыми глобулами в совокупности с увеличением легочной сосудистой проницаемости. Также они могут непосредственно действовать на эндотелий через высвобождение многочисленных вазоактивных веществ.
Причины развития проблемы
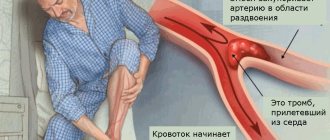
Причин, по которым может развиться кровоток такого рода, несколько. Одна из них — травмы. Причем речь идет о переломах бедренных костей, голени и таза. Если происходит размозжение костной ткани, риск развития патологии возрастает.
Вопрос-ответ
Что известно о погибшем в ДТП с Ефремовым водителе Сергее Захарове?
Еще одна причина — шок и постреанимационная болезнь. Из-за метаболической бури в организме формируются эмболы. Чаще всего в этой ситуации симптоматика проявляется на 2-3 сутки.
Факторами риска также выступают сепсис, опухоли, наличие сахарного диабета, тяжелые ожоги, острый панкреатит. Усугубляет ситуацию обильная кровопотеря.
Клиническая картина
Весьма условно выделяют легочную, церебральную и наиболее часто встречающуюся смешанную форму. Клиническая картина СЖЭ развивается, как правило, после «светлого промежутка» продолжительностью от 12 до 72 ч после травмы. Длительность латентного периода составляет менее 12 ч у 3% пациентов, от 2 до 24 ч — у 10%, от 24 до 48 ч — у 45%, от 48 до 72 ч — у 33% и свыше 72 ч — у 9%.
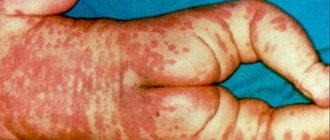
Классическая триада синдрома жировой эмболии включает респираторные проявления (95%), мозговые симптомы (60%) и петехии на коже (33%).
Легочные проявления (одышка, тахипноэ и гипоксемии) часто являются первыми клиническими симптомами заболевания. Тяжесть их варьируется, но может развиться дыхательная недостаточность, сходная с острым респираторным дистресс-синдромом. Примерно у половины пациентов с СЖЭ, вызванным переломом длинных костей, развивается тяжелая гипоксемия и дыхательная недостаточность, требующая механической вентиляции легких.
Неврологические симптомы в результате церебральной эмболии часто присутствуют на ранних стадиях и обычно возникают после развития дыхательной недостаточности. Диапазон их может быть разнообразен: двигательное беспокойство, развитие судорог, заторможенности, спутанности сознания вплоть до тяжелой комы. Описаны очаговые неврологические симптомы, в том числе гемиплегия, афазия, апраксия, нарушение зрения и анизокория. К счастью, почти все неврологические симптомы преходящи и полностью обратимы.
Петехии считаются патогномоничным признаком жировой эмболии большого круга кровообращения. Характерные точечные высыпания могут быть последним компонентом триады, симптом развивается в 60% случаев и происходит из-за эмболии кожных капилляров, приводящей к экстравазации эритроцитов.
Наиболее часто петехии локализуются на конъюнктиве, кожных складках на верхней части тела, особенно шеи, и в подмышечных областях. Обычно петехии появляются в течение первых 36 ч полностью исчезают в течение 7 дней.
Глазные проявления. Жировые глобулы иногда обнаруживаются в сосудах сетчатки. При офтальмоскопии может быть выявлена ретинопатия (симптом Пурчера) — обнаружение бело-серых пятен округлой формы, располагающихся на глазном дне вблизи сосудов сетчатки.
Ранняя стойкая тахикардия, хотя и не специфична, почти неизменно присутствует у всех пациентов с жировой эмболией. Редко системная жировая эмболия может влиять на сердце и приводить к инфаркту миокарда и развитию острого легочного сердца.
Системная лихорадка очень часто является ранним неспецифическим признаком СЖЭ. Температура может возрасти до 39-40°С. Развитие гипертермии связывают с раздражением терморегулирующих структур головного мозга жирными кислотами и медиаторами воспаления, а также с нарушением кровоснабжения и гипоксией гипоталамуса.
По классификации, предложенной А.Ю. Пащуком и А.В. Ивановой в 1982 г., различают три формы течения жировой эмболии:
- молниеносную, которая приводит к смерти больного в течение нескольких минут;
- острую, развивающуюся в первые часы после травмы;
- подострую — с латентным периодом от 12 до 72 ч.
Симптоматика
Проявления жировой эмболии зависят от локализации очага поражения, количества и размера липидных соединений в крови, степени повреждения внутренних органов. Симптомы патологии неспецифичны — по ним невозможно отличить данный недуг от других заболеваний и неотложных состояний. Жировая эмболия протекает с поражением органов дыхания и ЦНС. Существует также смешанная форма с вовлечением в процесс кожи и слизистых оболочек. Она отличается наиболее тяжелым течением.
Легочная форма имеет серьезный прогноз и высокую степень летальности, даже при своевременно начатом лечении. У больных возникает:
- дискомфорт и стеснение в груди,
- болезненные ощущения распирающего, колющего, жгучего характера,
- учащенное дыхание,
- одышка вплоть до асфиксии,
- тахикардия,
- кашель с пенистой розовой мокротой,
- крупнокалиберные влажные хрипы, слышные на расстоянии,
- цианоз кончика носа, ушей, носогубного треугольника, пальцев рук на мраморно-бледной коже,
- учащенное сердцебиение, нарушение сердечного ритма, кардиалгия.
Церебральная форма патологии возникает, когда происходит закупорка сосудов головного мозга. В ткани появляются множественные геморрагии. Клинически эмболия проявляется признаками инсульта:
- раздражительностью, тревожностью, возбуждением;
- заторможенностью, сонливостью, вялостью;
- постоянной, невыносимой головной болью, имеющей давящий, пульсирующий, стреляющий характер;
- диспепсическими явлениями — тошнотой и рвотой, не приносящей облегчения;
- помрачением сознания, обмороками, дезориентацией,
- угнетение работы ЦНС, комой,
- нарушением психики — бредом, зрительными и звуковыми галлюцинациями,
- нистагмом,
- парезами и параличами,
- утратой чувствительности, парестезиями,
- судорогами,
- афазией, апраксией, анизокорией,
- снижением мышечного тонуса.
Неврологические расстройства постепенно прогрессируют. В мозговой ткани появляются очаги некроза. Это сопровождается дополнительными симптомами и нарушением когнитивных функций. Клиническая картина напоминает проявления ЧМТ, что существенно затрудняет диагностический процесс.
Смешанная форма протекает тяжело и часто осложняется опасными для жизни состояниями. Клиническая картина включает признаки мозговой и легочной форм. У пациентов возникает фебрильная лихорадка с ознобом, нарушается мочеиспускание, появляется боль в проекции почек и множественная точечная сыпь на коже шеи, передней и боковой поверхности груди, плеча, подмышечных впадин, слизистой оболочке рта, влагалища, глаз. Геморрагические признаки обусловлены перерастяжением капилляров эмболами и разрушением кровеносных сосудов. Лихорадка связана с влиянием жирных кислот на центр терморегуляции. Температура не нормализуется даже после приема жаропонижающих средств. Прогноз патологии в этом случае крайне неблагоприятный.
Диагностика
Диагноз обычно ставится на основании клинических данных. Лабораторная диагностика имеет второстепенное значение. Наиболее часто используется набор больших и малых диагностических критериев, предложенный A.R. Gurd. Диагноз ставится при наличии по крайней мере одного большого и четырех малых признаков.
К большим критериям относятся:
- подмышечные или субконъюнктивальные петехии,
- гипоксемия (раО2 < 60 мм рт. ст.; фракционная концентрация О2 во вдыхаемой газовой смеси FiО2 = 0,4),
- нарушения центральной нервной системы,
- отек легких.
Малыми критериями являются:
- тахикардия (более 110 в минуту),
- лихорадка (температура выше 38,5°С),
- эмболия в сетчатку глазного дна при фундоскопии,
- наличие жировых капель в моче,
- внезапное необъяснимое снижение гематокрита и тромбоцитов,
- повышение СОЭ,
- обнаружение жировых капель в мокроте.
А.Ю. Пащук предложил балльный индекс СЖЭ. Каждому из симптомов он присвоил баллы: петехиальная сыпь имеет высший балл, а диффузная альвеолярная инфильтрация, гипоксемия, спутанность сознания, гипертермия, тахикардия и тахипноэ — меньшие баллы по мере постепенно уменьшающейся диагностической значимости.
Известны также критерии S.A. Schoufeld. Они включают семь клинических признаков, каждому из которых присвоены баллы: петехиальная сыпь— 5, диффузная инфильтрация легких при рентгенологическом исследовании — 4, гипоксемия — 3, лихорадка (>38°С) — 1, тахикардия (>120 в минуту) — 1, тахипноэ (>30 в минуту) — 1, нарушения сознания — 1. Для установления диагноза необходимо количество баллов более 5.
Жировая эмболия
По данным ВОЗ, травматизм занимает третье место по частоте и общей смертности населения. Травма, как причина смертности, является ведущей в возрастной группе от 20 до 60 лет, превышая ее в два раза от сердечно-сосудистых и онкологических заболеваний, вместе взятых. Средний возраст пациентов с политравмами составляет 38,5 года.
Жировая эмболия (ЖЭ) является тяжелым осложнением раннего периода травмы, повышающим летальность. Но до сих пор отсутствуют четкие представления о патогенезе, клинике, профилактике и лечении ЖЭ. Частота развития ЖЭ колеблется по данным различных авторов от 0,5 до 30% при травмах с множественными переломами длинных трубчатых костей и переломами костей таза. Летальность, несмотря на интенсивную современную терапию, составляет от 3 до 67%. По МКБ 10 ЖЭ классифицируется как Т79.1- жировая эмболия (травматическая).
История и патогенез
Первое описание жировой эмболии у человека сделал в 1862 г. Е A. Zenker, который при вскрытии погибшего от тяжелой торакоабдоминальной травмы, обнаружил жировые капли в мелких сосудах и капиллярах легких. В 1873 году Е. Bergman впервые установил прижизненный диагноз жировой эмболии у пострадавшей с переломом бедренной кости. В 1866 году F. Buch обратил внимание, что жировая эмболия развивается чаще всего при переломах длинных трубчатых костей, и предположил, что источником жировых капель в кровеносном русле является костный мозг.
Существует несколько гипотез, объясняющих механизм развития жировой эмболии, но ни одна из них до настоящего времени не является общепринятой.
В 1893 году L. Aschoff впервые сформулировал механическую теорию патогенеза жировой эмболии, длительное время считавшуюся единственной. При переломе длинных трубчатых костей капли жира, вследствие повышения давления в полости кости в результате травмы, смещения отломков или внутрикостных вмешательствах, попадают в венозное русло, откуда с током крови транспортируются в легочное сосудистое русло, где создают механическое препятствие кровотоку. При размере до 7 мкм они могут проходить через легочные капилляры и достигать большого круга кровообращения, вызывая эмболизацию головного мозга, кожи, почек и сетчатки глаза.
Однако эта теория не объясняет, почему ЖЭ обычно развивается с задержкой в 24—72 ч после травмы. Почему жировые глобулы в периферическом кровотоке обнаруживаются у 90—100% больных с переломами длинных трубчатых костей или после ортопедических операций, тогда как лишь у 2—5% из них наблюдается клиническая картина ЖЭ, а также как именно жир попадает в кровоток.
Биохимическая (энзимная, ферментативная) теория, впервые предложенная Е. Kronke в 1956 г., причиной развития жировой эмболии называет повышения активности липазы сыворотки крови, что приводит к мобилизации жира из жирового депо, повышению концентрации общих липидов в крови и резкому возрастанию количества дезэмульгированного жира. Повышение активности липазы в крови может происходить двумя путями. Первый — как попытка организма переработать и усвоить жир, проникший в кровеносное русло из мест переломов костей. Второй — в результате высвобождения катехоламинов вследствие травмы и уменьшения объема циркулирующей крови.
Однако, согласно этой теории, жировая эмболия вследствие одновременного дезэмульгирования липидов во всем кровеносном русле должна развиваться одновременно в обоих кругах кровообращения, но характерные изменения возникают сначала в малом, а потом в большом круге кровообращения. При этом степень повышения активности липазы не соответствует размеру и количеству жировых глобул, выявленных у пострадавших. Воспроизвести экспериментальную модель жировой эмболии введением липазы так и не удалось.
Согласно коллоидно-химической теории, впервые высказанной Lehman Е. в 1929 г., возникновение жировой эмболии связано с нарушением дисперсности физиологических жиров плазмы, которое наступает под влиянием травмирующих воздействий с расстройствами микроциркуляции и изменением реологических свойств крови в виде гиперкоагуляции, в результате чего мелко- эмульгированный жир собирается в капли. Так как замедление кровотока и нарушения микроциркуляции являются характерными чертами любого критического состояния, ЖЭ может осложнять любое из них.
Коагуляционная теория была предложена Т. С. Лавриновичем. Согласно этой теории, все виды посттравматических нарушений свертывания крови и нарушения липидного обмена находятся в патогенетическом единстве и представляют собой компоненты патологического состояния, названного посттравматической дислипидемической коагулопатией. Ткани с высоким содержанием тромбопластина с элементами костного мозга после перелома длинных трубчатых костей попадают в вены. При этом инициируются система комплемента и внешние каскады коагуляции, что приводит к внутрисосудистому свертыванию.
Существующие концепции отражают лишь отдельные стороны сложного механизма формирования жировой эмболии. В настоящее время большинство исследователей при изучении патогенеза ЖЭ рассматривают его с позиций системной воспалительной реакции — универсальной реакции организма на экстремальный фактор любого генеза.
Этиология
Наиболее часто ЖЭ встречается при множественной скелетной травме, особенно при переломах диафиза бедренной кости, костей голени, таза и массивных повреждениях жировой клетчатки, часто осложняет течение постреанимационной болезни, встречается при сепсисе, опухолях, сахарном диабете, ожогах, панкреатите, токсическом некрозе печени, шоковых состояниях.
Описано возникновение при серповидно-клеточной анемии, при ошибочном введении жирорастворимых препаратов. ЖЭ может осложнять операции репозиции отломков, интрамедуллярного остеосинтеза, эндопротезирования суставов, частые попытки репозиции отломков, после липосакции. Описаны случаи жировой эмболии после челюстно-лицевых пластических операций.
К факторам риска жировой эмболии относят длительный период гипотензии и большой объем кровопотери, неадекватное обезболивание и иммобилизация на догоспитальном этапе, транспортировку больного в острый период травмы без должной иммобилизации, частые попытки репозиции переломов. Согласно некоторым данным риск ЖЭ выше у лиц мужского пола и пациентов моложе 40 лет.
М. В. Борисовым и С. В. Гаврилиным были изучены закономерности развития жировой эмболии у 1718 пострадавших с тяжелыми сочетанными травмами. Результатом анализа явилось создание прогностической шкалы. При определении тяжести повреждений они использовали разработанную в клинике военно-полевой хирургии шкалу оценки тяжести повреждений «ВПХ-П(МТ)», при оценке тяжести состояния пострадавших— шкалу объективной оценки тяжести состояния «ВПХ-СП(МТ)».
При прогнозировании риска развития жировой эмболии данная шкала используется при переломах длинных трубчатых костей. 8 признаков, включенных в шкалу, определяются у пострадавших непосредственно при поступлении в стационар. При значении индекса 5 баллов вероятность развития ЖЭ составляет 7,9%, 10 баллов 13,3%, 15 баллов 18,2%, 20 баллов 22,1%. На основании шкалы выделяют 3 группы пострадавших, для каждой из которых авторами разработан алгоритм профилактики ЖЭ.
Шкала прогнозирования жировой эмболии
Наличие повреждения двух длинных трубчатых костей нижних конечностей
- Нет – 0 баллов
- Есть – 4
Тяжесть травмы таза по шкале ВПХ-П (МТ) более 7 баллов
- Нет – 0
- Есть – 2
Общая тяжесть повреждений по шкале ВПХ-П (МТ) более 9,5 балла
- Нет – 0
- Есть – 2
Тяжесть травмы груди по шкале ВПХ-П (МТ) более 4 балла
- Нет – 0
- Есть – 3
Тяжесть состояния при поступлении по шкале ВПХ-СП более 35 баллов
- Нет – 0
- Есть – 2
Объем кровопотери более 1500 мл
- Нет – 0
- Есть – 1
Длительность периода артериальной гипотензии менее 90 мм рт. ст. при поступлении более 40 мин
- Нет – 0
- Есть – 4
Неадекватная иммобилизация при поступлении
- Нет – 0
- Есть – 2
Классификация и клинические проявления
Выделяют легочную, церебральную и, наиболее часто встречающуюся, смешанную формы жировой эмболии.
По длительности латентного периода предложено различать следующие формы ЖЭ:
- молниеносную, которая приводит к смерти больного в течение нескольких минут;
- острую, развившуюся в первые часы после травмы;
- подострую — с латентным периодом от 12 до 72 часов.
Подробная динамика развития жировой эмболии во времени, различается у разных авторов. По данным М. Б. Борисова, длительность латентного периода составляет:
- менее 12 ч у 3% пациентов;
- от 12 до 24 ч — у 10%;
- от 24 до 48 ч — у 45%;
- от 48 до 72 ч — у 33%;
- свыше 72 ч — у 9%.
Возможно развитие ЖЭ через 14 и более дней после травмы.
Острое течение характеризуется развитием клинической картины жировой эмболии в первые часы после травмы. Как вариант острого течения рассматривается молниеносная форма, когда летальный исход развивается в считанные минуты после получения травмы. В этих условиях массивные повреждения опорно-двигательного аппарата, как правило, приводят к быстрому поступлению огромного количества жировых глобул в сосудистое русло и легкие. Окклюзия легочной микроциркуляции жировыми эмболами, сгустками тромбоцитов и фибрина получила образное название «эмболического ливня», отражающего скорость и распространенность происходящего процесса.
Для подострого развития жировой эмболии характерно наличие латентного периода длительностью от 12 ч до 3-х суток и меньшая выраженность клинических проявлений.
Симптоматика жировой эмболии включает в себя неспецифические, встречающиеся при различных заболеваниях проявления: респираторные, мозговые и кожные (петехии на коже).
Легочные нарушения при жировой эмболии наблюдаются у 75% пациентов и часто являются первыми клиническими симптомами заболевания. У пострадавших возникает чувство стеснения и боли за грудиной, нарастающее беспокойство, одышка, цианоз лица, акроцианоз. Выраженность симптомов и степень дыхательной недостаточности характеризует тяжесть повреждения легких. Дыхательные симптомы включают диспноэ, кашель, кровохарканье и плевральную боль; могут выслушиваться хрипы и шум трения плевры.
Тяжесть дыхательной недостаточности напрямую зависит от степени окклюзии сосудистого русла. Однако легочные проявления связаны не только с механической обтурацией капилляров легких жировыми эмболами, что приводит к повышению давления в легочной артерии, нарушению перфузионно-вентиляционного соотношения, сбросу неоксигенированной крови вследствие внутрилегочного шунтирования, но и повреждением эндотелия легочных капилляров вследствие воздействия свободных жирных кислот, в частности, наиболее токсичной, олеиновой, которая в большом количестве содержится в костном мозге у взрослых. Повреждение эндотелия легочных микрососудов и пропотевание жидкости, электролитов и белка в интерстиций приводит к его гипергидратации, снижению эластичности легочной паренхимы и синтеза сурфактанта, отеку и коллабированию альвеол и формированию острого респираторного дистресс-синдрома.
Неврологические симптомы в результате церебральной эмболии и гипоксического повреждения мозга часто наблюдаются на ранних стадиях и обычно возникают после развития дыхательной недостаточности. Иногда эти симптомы наблюдаются у больных без повреждения легких. Преобладают общемозговые симптомы: двигательное беспокойство, развитие эпилептиформных судорог или заторможенность, нарушение сознание. Нарушения сознания могут варьировать от сонливости и легкой раздражительности до дезориентации, ступора и комы.
Описаны как местные, так и генерализованные судороги при жировой эмболии. Встречаются очаговые неврологические симптомы, в том числе гемиплегия, афазия, апраксия, нарушение зрения и анизокория. Неврологические симптомы могут быть преходящими и обратимыми. Особую трудность представляет диагностика жировой эмболии при наличии черепно-мозговой травмы.
Петехиальные высыпания по типу мелких кровоизлияний (1—2 мм) на коже шеи, переднебоковых поверхностях грудной клетки, внутренних поверхностях плеча, в подмышечных впадинах (иногда на склерах, верхнем небе) обнаруживают у 50—60% больных. В основе их возникновения лежат эмболия капилляров кожи и коагуляционные расстройства (вначале происходит перерастяжение капилляров жировыми эмболами, а потом повреждение высвобождающимися жирными кислотами).
Обычно петехиальные высыпания сохраняются от нескольких часов до нескольких дней. Наличие петехий считают высоко патогномоничным симптомом жировой эмболии, а нарастание их распространения во времени может свидетельствовать о тяжести течения ЖЭ. Они появляются на 2—3 сутки (или через 12—18 часов после ухудшения состояния больного) и подвергаются обратному развитию к концу 1 недели.
При осмотре глазного дна повреждения сетчатки встречаются в 50—60% случаев ЖЭ и объединяются в синдром Patcher, описанный в 1910 г. Эти изменения включают в себя: экссудат, отёчные бляшки, белесовато-серебристые пятна неправильной формы типа «ватных комочков», располагающихся на глазном дне вблизи сосудов сетчатки, чаще между соском и желтым телом, периваскулярные или петехиальные кровоизлияния, внутрисосудистые жировые глобулы.
Диагностика жировой эмболии
Прижизненно ЖЭ распознается лишь в 1—2,2% случаев. В ряде случаев она проходит под маской других заболеваний: пневмоний, острого респираторного дистресс-синдрома и т. п. Специфических методов диагностики заболевания на сегодняшний момент не существует, она осуществляется путем исключения других возможных причин развившихся клинических симптомов.
Наиболее часто используется совокупность больших и малых диагностических критериев жировой эмболии, при которой диагноз ставится при наличии, по крайней мере, одного большого и четырех малых признаков.
К большим критериям относятся:
- подмышечные или субконъюнктивальные петехии;
- гипоксемия (раО2<60 мм рт. ст.);
- фракционная концентрация О2 во вдыхаемой газовой смеси (FiO2>0,4);
- нарушения функций центральной нервной системы;
- отек легких.
Малыми критериями являются:
- тахикардия (> 110 в минуту);
- лихорадка (температура выше 38,5°С);
- эмболия в сетчатку глазного дна при фундоскопии;
- наличие жировых капель в моче;
- внезапное необъяснимое снижение гематокрита и тромбоцитов, повышение СОЭ;
- обнаружение жировых капель в мокроте.
Известны также критерии S. A. Schoufeld. Они включают семь клинических признаков, каждому из которых присвоены баллы:
- петехиальная сыпь — 5;
- диффузная инфильтрация легких при рентгенологическом исследовании — 4;
- гипоксемия — 3;
- лихорадка (>38°С) — 1;
- тахикардия (>120 в минуту) — 1;
- тахипноэ (>30 в минуту) — 1;
- нарушения сознания — 1.
Для установления диагноза необходимо количество баллов более 5.
Существует балльная оценка субклинической формы жировой эмболии по А. Ю. Пащуку —
- тахикардия свыше 90 уд. в мин. — 20 баллов;
- гипертермия свыше 38° С — 10 баллов;
- признаки синдрома шокового легкого — 20 баллов;
- изменение сознания — 20 баллов;
- гипер— или гипокоагуляция — 5 баллов;
- олигурия — 5 баллов;
- цилиндрурия — 1 балл;
- повышение СОЭ — 1 балл.
При сумме баллов в 10—20 определялась латентная и при сумме баллов больше 20 манифестная формы жировой эмболии.
Н. М. Борисов с соавт. предложили шкалу диагностики жировой эмболии. При значении индекса 20 баллов ЖЭ диагностируется с точностью 89,3%.
Шкала диагностики жировой эмболии
Петехии
- Нет – 0 баллов
- Есть – 9
PaO2/FiO2 < 140
- Нет – 0
- Есть – 6
Жировые глобулы в плазме крови более 7 мкм или более 5 глобул в поле зрения
- Нет – 0
- Есть – 4
Состояние сознания по шкале ком Глазго < 5 баллов
- Нет – 0
- Есть – 2
Нарушения психики
- Нет – 0
- Есть – 2
Величина альвеолярного мертвого пространства 18%, или РаСО2 >7,3 кПа
- Нет – 0
- Есть – 7
Систолическое давление в легочной артерии > 35 мм рт. ст.
- Нет – 0
- Есть – 7
Внезапное снижение гематокритного числа < 0,28
- Нет – 0
- Есть – 5
Внезапное снижение числа тромбоцитов < 160 х10х9/л
- Нет – 0
- Есть – 6
Повышение температуры тела > 38,5 °С
- Нет – 0
- Есть – 2
Несмотря на то, что наличие жировых глобул в сыворотке крови у значительного процента больных с тяжелой скелетной травмой не сопровождаются развитием жировой эмболии, эти методы продолжают широко использоваться в диагностике. В норме жировые глобулы встречаются редко, диаметр их не превышает 2—3 мкм. Посттравматические нарушения гомеостаза приводят к увеличению диаметра до 40 мкм. Наличие жировых глобул диаметром более 7—8 мкм является предвестником клинических проявлений жировой эмболии.
Существует специальная методика (метод Гарда) определения жировых капель. Для выявления жира в периферической крови используют микроскопию и ультрамикроскопию в темном поле; флоуресцентную микроскопию; фильтрацию и ультрафильтрацию. При этом для выявления жира применяют как обычные (судан, нильблаусульфат, масляный красный), так и флоуресцентные (фосфин 3 К) красители. Существует метод определения в крови больных жировых глобул методом инфракрасной спектроскопии.
Более информативно исследование жировой глобулемии одновременно в двух сосудистых бассейнах — в центральной вене и магистральной артерии. Необходимость определения наличия жировых глобул в моче для подтверждения диагноза не доказана. Используется так же определение процентного содержания жира в альвеолярных макрофагах, полученных в смывах бронхов в 1-е сутки после травмы, что, по мнению некоторых авторов, является ранним диагностическим признаком жировой эмболии. Изменения в общем и биохимических анализах крови, коагулограмме неспецифичны и зависят от выраженности органной дисфункции.
В тяжелых случаях жировой эмболии на обзорной рентгенограмме органов грудной клетки изменения наблюдаются уже через 48—72 ч после травмы. Может возникать рентгенологическая картина по типу «снежной бури», характерной для развития острого респираторного дистресс-синдрома. Эти изменения являются результатом развития отёка легких вследствие увеличения проницаемости лёгочного эндотелия.
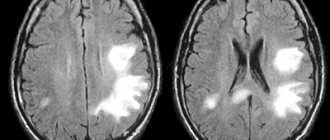
На ЭКГ часто регистрируются неспецифические изменения сегмента ST-T и отклонение электрической оси вправо, особенно при молниеносных формах ЖЭ. КТ головного мозга позволяет определять петехиальные микрокровоизлияния в сером веществе и коре мозга, отёк мозга, периваскулярные инфаркты, очаги некроза и дегенерации миелина. При МРТ можно выявить диффузные гиперэхогенные участки в белом веществе и бороздах серого вещества, в зонах крупных сосудистых бассейнов: «картина звездного неба».
Обязательно при подозрении на жировой эмболии проводится офтальмоскопия для выявления характерных изменений сетчатки глаза.
Профилактика и лечение жировой эмболии
Хирургические методы. Ранняя оперативная стабилизация переломов у больных высокой группы риска, является важнейшим аспектом в лечении и профилактике развития жировой эмболии. Скелетное вытяжение не обеспечивает должной стабильности отломков, поэтому оптимальным лечением переломов длинных трубчатых костей, особенно при сочетанных травмах, является хирургическая фиксация. В настоящее время наиболее часто применяется чрескостный спицевой остеосинтез спицестержневыми аппаратами. Он малотравматичен, кровопотеря во время операции минимальна.
Ряд авторов отдает предпочтение интрамедуллярному остеосинтезу штифтом. Однако этот вид остеосинтеза, особенно выполняемый с рассверливанием костномозгового канала, сопровождается значительным повышением интрамедуллярного давления, поэтому чаще рекомендуется к проведению в отсроченном порядке.
Медикаментозное лечение. К сожалению, до настоящего времени средств эффективной медикаментозной профилактики и лечения жировой эмболии не предложено, поэтому лечебные мероприятия должны быть направлены на купирование основных клинических проявлений травмы или заболевания: кровопотеря, гиповолемия, шок, коагулопатия, ОДН и другие.
Восполнение ОЦК и коррекция водно-электролитного баланса проводится в зависимости от вида дисгидрии с использованием коллоидных и кристаллоидных растворов. Правильный подбор инфузионной и реологической терапии, устраняющий спазм периферических сосудов способствует снижению риска реперфузионных осложнений, являющихся важным патогенетическим звеном жировой эмболии.
При отсутствии феномена «капиллярной утечки» и нормальных показателях проницаемости легочных сосудов, определяемых методом трансторакальной термодилюции с применением технологии Picco+, рекомендуется использование альбумина, который способен связывать жирные кислоты и тем самым снижать степень глобулемии. Ряд авторов рекомендуют к применению антикоагулянты, в частности, гепарин, который наряду с антикоагулянтными и дезагрегантными свойствами обладает способностью активировать липопротеиды плазмы и ускорять ферментативные реакции гидролиза триглицеридов, помогая таким образом очищению легких от жировых глобул.
Большое значение в профилактике и лечении имеет многоуровневая, дифференцированная в зависимости от вида травмы анальгезия. Адекватное обезболивание снижает гиперкатехоламинемию, а значит и концентрацию свободных жирных кислот. Применение наркотических анальгетиков, длительная эпидуральная, ретроплевральная блокады после коррекции гиповолемии, проводниковое обезболивание конечностей, также нормализует микроциркуляцию.
Медикаментозная терапия гипоксии мозга, борьба с патологической импульсацией включает антигипоксанты (ГОМК), опиаты, барбитураты. Имеется достаточно данных о применения кортикостероидов при жировой эмболии, основанных на их способности стабилизировать клеточные мембраны, ингибировать нейтрофильный ответ на жирные кислоты, угнетать высвобождение фосфолипазы А2, арахидоновой кислоты и агрегацию тромбоцитов. В настоящее время использование кортикостероидов для лечения и профилактики ЖЭ ставится под сомнение.
В последние годы появилось много публикаций о применении обменного плазмофереза при лечении жировой эмболии. Операции обменного плазмафереза нормализуют гемодинамические показатели, реологические свойства крови, свёртывающую систему, морфологический, биохимический и электролитный состав крови. Основными показаниями к проведению обменного плазмафереза при травматической жировой эмболии являются: прогрессивное ухудшение состояния, нарушение жизненно важных функций организма, повышение активности кининовой системы, изменения со стороны показателей липидного обмена, иммунного статуса и неэффективность проводимой интенсивной терапии. Противопоказаниями являются: агональное состояние, выраженная сердечно-легочная недостаточность, тяжелые сопутствующие заболевания.
В связи с тем, что главным органом-мишенью при жировой эмболии являются легкие, важное значение имеет проведение респираторной терапии. Это одно из немногих лечебных воздействий, имеющих высокую степень доказательности эффективности при лечении ЖЭ. При легких случаях ЖЭ возможно проведение ингаляций с использованием маски и высоким потоком подачи кислорода. При прогрессировании дыхательной недостаточности применяется масочная СРАР, а при ее неэффективности, требуется интубация трахеи и проведение ИВЛ. Подбор режимов ИВЛ должен осуществляться индивидуально, в соответствие с показателями газообмена и биомеханических свойств легких.
К препаратам для специфической профилактики и лечения жировой эмболии, направленным на снижение концентрации в крови жировых глобул, относят липостабил и эссенциале, действие которых направлено на восстановление растворения дезэмульгированного жира в крови. Эти препараты рекомендуются к использованию практически всеми отечественными авторами. Однако в исследованиях с созданием экспериментальной ЖЭ, использование раствора Эссенциале Н не оказало профилактического и терапевтического эффекта.
Известно, что у больных, получивших травму, находясь в состоянии алкогольного опьянения, жировая эмболия возникает значительно реже или протекает в легкой или среднетяжелой форме, так как спирт способен ингибировать сывороточную липазу, являясь при этом хорошим эмульгатором, а также обладает антикетогенным, седативным и анальгезирующим действиями. На этом основано внутривенное введение введение 5% этилового спирта в 5% растворе глюкозы с целью профилактики и лечения ЖЭ. В экспериментах на крысах доказано, что раствор 5% этилового спирта является эффективным средством профилактики и лечения экспериментальной ЖЭ.
В последнее десятилетие появились публикации, свидетельствующие об эффективности использования перфторана при жировой эмболии. Показано, что раннее применение перфторана в комплексном лечении больных с тяжелой травмой и кровопотерей способствует оптимизации параметров центральной гемодинамики и кислородного статуса. Кроме того, наличие в составе перфторана эмульгатора проксанол-286 может способствовать уменьшению размера жировых глобул. Доказана также его способность связывать липиды, которые составляют основу жировых глобул. Эти свойства перфторана позволяют отнести его к специфическим средствам лечения ЖЭ. Применение перфторана для лечения ЖЭ сопровождается увеличением доли легких степеней поражения ткани легких жировыми эмболами и значимым уменьшением количества тяжелых случаев ЖЭ.
Имеются данные о профилактическом эффекте препарата Гепасол А, снижающего риск развития жировой глобулемии во время операции и в послеоперационном периоде. Препарат Гепасол А стабилизирует липидный обмен и снижает активность перекисного окисления липидов. Тем не менее, не получено убедительных доказательств об улучшении результатов лечения жировой эмболии при его применении.
В последнее время появляются данные о профилактическом эффекте гипохлорита натрия, который вызывает окисление липидных компонентов жировой глобулы, образование их водорастворимых форм, что приводит к деструкции самой капли жира и снижению выраженности жировой глобулемии.
Заключение
Таким образом, становится очевидным сложность и актуальность проблемы жировой эмболии, а летальность от этого осложнения остается высокой. До сих пор отсутствует единство взглядов на патогенез, профилактику и лечение ЖЭ. Особую сложность представляет собой ранняя диагностика ЖЭ, в связи с отсутствие четкой клинической картины и патогномоничных симптомов, а лабораторная диагностика малоспецифична. Жировая эмболия встречается гораздо чаще, чем диагностируется, и может возникнуть при любом критическом состоянии.
Схемы профилактики и лечения у разных авторов различаются. Исходя из этого, необходимо выделить следующие направления научно- практического поиска:
- разработка прогностических критериев развития тяжелых форм ЖЭ;
- разработка новых направлений для профилактики тяжелых форм ЖЭ;
- разработка алгоритма диагностики и лечения ЖЭ;
- индивидуализация (персонификация) диагностических и лечебных критериев ЖЭ.
В. Н. Яковлев, Ю. В. Марченков, Н. С. Панова,
В. Г. Алексеев, В. В. Мороз
2013 г.
Методы исследования
Для диагностики СЖЭ предложен широкий круг исследований, однако ни одно из них не обладает 100% специфичностью. Лабораторные и инструментальные исследования, как правило, проводятся для подтверждения клинического диагноза или для мониторинга терапии.
Исследование крови и биохимия. Жировая гиперглобулинемия может считаться патогномоничным признаком СЖЭ. Однако в ряде исследований наличие жировых глобул было обнаружено в сыворотке крови более чем у 50% пациентов с переломами, которые не имели симптомов, указывающих на СЖЭ. Часто встречаются необъяснимая анемия (у 70% больных) и тромбоцитопения (<150 000/мм3 у 50% пациентов).
Концентрация липидов в крови не информативна для диагностики, поскольку уровень циркулирующих жиров не коррелирует со степенью тяжести синдрома. Возможны гипокальциемия (за счет связывания свободных жирных кислот и кальция), а также повышенный уровень липазы.
Отклонения от нормы тестов коагуляции могут включать удлинение протромбинового и частичного тромбопластинового времени, гипофибриногенемию, повышение продуктов деградации фибриногена.
Исследование мочи. Необходимость определения наличия жировых глобул в моче для подтверждения диагноза не доказана.
Газы артериальной крови показывают низкое парциальное давление кислорода (раО2 — 50 мм рт. ст. или менее) и низкое парциальное давление, связанное с респираторным алкалозом (раСО2).
Рентген грудной клетки. Рентгенография грудной клетки при СЖЭ показывает картину «снежной бури». Рентгенологические признаки могут сохраняться до трех недель.
КТ грудной клетки. Как правило, видны утолщения междольковых перегородок. Могут отмечаться центродолевые и субплевральные узелки вследствие альвеолярного отека, микрокровотечений и воспалительного ответа.
Сканирование легких. Может показать несоответствие вентиляции и перфузии. На начальном этапе соотношение V/Q часто увеличено.
ЭКГ. Как правило, остается без изменений, за исключением неспецифической синусовой тахикардии. Тем не менее неспецифические изменения сегмента ST-T и отклонение электрической оси вправо можно увидеть при молниеносных формах.
Чреспищеводная эхоКГ. Может быть использована для оценки наличия жировых глобул во время операций остеосинтеза, однако получаемые данные не коррелируют с фактическим развитием СЖЭ.
Бронхоальвеолярный лаваж. Использование бронхоскопии и бронхоальвеолярного лаважа для обнаружения капелек жира в альвеолярных макрофагах в качестве средства для диагностики жировой эмболии описано у травматологических больных. Однако чувствительность и специфичность диагностических критериев неизвестны.
КТ головного мозга. Выполняется из-за изменения психического состояния пациента. Могут выявляться диффузные точечные кровоизлияния белого вещества в соответствии с микрососудистыми повреждениями при церебральной жировой эмболии.
МРТ головного мозга. Может выявить участки высокой интенсивности Т2-взвешенных изображений. Полезна у пациентов с неврологическими симптомами жировой эмболии и нормальными изображениями КТ.
Лечение
Лечебные мероприятия включают в себя адекватную оксигенацию, вентиляцию легких, стабилизацию гемодинамики, вливание препаратов крови по клиническим показаниям, профилактику тромбоза глубоких вен.
Различные лекарственные средства также предложены для лечения СЖЭ, но результаты их применения неубедительны.
Кортикостероиды. Эти препараты хорошо изучены и рекомендованы для лечения СЖЭ. Предполагаемый механизм их действия — снятие воспаления, уменьшение периваскулярных кровоизлияний и отека. Имеется достаточно данных о применении стероидной терапии при СЖЭ, но экспериментальные исследования не выявили большого положительного эффекта. Кроме того, не было проспективных, рандомизированных и контролируемых клинических исследований, которые бы показали значительные преимущества их использования.
Аспирин. Проспективное исследование 58 пациентов с неосложненными переломами показало, что лечение их Аспирином привело к значительной нормализации газов крови, коагуляции белков и количества тромбоцитов по сравнению с контрольной группой.
Гепарин. Препарат, как известно, стимулирует активность липазы и применяется для лечения ФЭС. Однако активация липазы может быть потенциально опасной, если считать, что увеличение свободных жирных кислот является важной частью патогенеза. Существует также возможность повышенного риска кровотечения у больных с множественными травмами.
Имеются исследования, показывающие положительный эффект применения N-ацетилцистеина для лечения СЖЭ.
Липостабил и Эссенциале — препараты для восстановления физиологического растворения дезэмульгированного жира. Действующим началом их являются эссенциальные фосфолипиды. Они могут корригировать белковый и жировой обмен в организме.
С целью ингибирования сывороточной липазы рекомендуется внутривенное введение 90% алкоголя в 5% растворе глюкозы, который также обладает высокой калорийностью, антикетогенным, седативным и аналгезирующим действиями.
Имеются данные о профилактическом эффекте препарата Гепасол А, снижающего риск развития жировой глобулинемии во время операции и в послеоперационном периоде. Тем не менее в настоящее время нет убедительных доказательств, полученных в результате многоцентровых проспективных исследований, об улучшении прогноза при СЖЭ благодаря применению этого средства.
Дезинтоксикационная и детоксикационная терапия заключается в применении форсированного диуреза, плазмафереза. Рекомендуется также ультрафиолетовое и лазерное облучение крови.
Лечение гипоксии и дыхательной недостаточности включает следующие процедуры:
- ингаляции кислорода — начальное лечение гипоксии при СЖЭ заключается в ингаляции кислорода с использованием маски и высоким потоком подачи газа, с содержанием кислорода 50-80%;
- спонтанное дыхание с поддержкой давлением;
- механическая вентиляция и поддержка положительного давления в конце выдоха (СРАР). Если для достижения адекватного газообмена необходимо FiO2>60% и СРАР>10 см вод. ст., требуется интубация трахеи. При СРАР и механической вентиляции нужен тщательный мониторинг газов артериальной крови и состояния гемодинамики.
Хирургические методы. Ранняя иммобилизация переломов снижает частоту развития СЖЭ. Однако существуют некоторые расхождения мнений относительно выбора лучшего метода фиксации переломов длинных трубчатых костей.
Чрескостный остеосинтез аппаратами внешней фиксации имеет ряд преимуществ ввиду малотравматичности и низкой кровопотери во время оперативного вмешательства. Такими преимуществами не обладает накостный остеосинтез пластинами.
Интрамедуллярный остеосинтез штифтом, выполняемый с рассверливанием костномозгового канала, сопровождается значительным повышением интрамедуллярного давления, но при наложении отверстия между большим и малым вертелом при чреспищеводной эхоКГ выявлено снижение жировой глобулинемии (20 против 85%).
Для ограничения внутрикостного давления используется также бесцементная фиксация протезов бедра и интрамедуллярный остеосинтез бедренной кости без рассверливания.
Аппараты внешней фиксации и накостный остеосинтез пластинами производят меньше повреждения легких, чем интрамедуллярный остеосинтез.
Профилактика
Профилактические мероприятия СЖЭ начинаются еще на догоспитальном этапе. К ним относятся: адекватная иммобилизация поврежденных конечностей; щадящая транспортировка специализированным транспортом, ранняя дезагрегантная инфузионная терапия, адекватное обезболивание, иммобилизация переломов.
Большое значение имеет восполнение объема циркулирующей крови. Инфузионная терапия должна быть начата как можно раньше. Хороший эффект получен при инфузии солевых растворов, альбумина и других коллоидных плазмозаменителей, в частности гидроксиэтилкрахмала.
Альбумин. Рекомендован для восполнения объема циркулирующей крови, особенно в случаях гипопротеинемии, потому что он не только восстанавливает нужный объем, но и связывает жирные кислоты и может уменьшить степень повреждения легких.
Кортикостероиды. Использование их для профилактики является спорным. Тем не менее ряд исследований показывают снижение частоты и тяжести СЖЭ при профилактическом применении кортикостероидов. Однако во всех работах, показавших положительный эффект профилактического использования стероидов, не отмечено никаких существенных изменений в смертности.