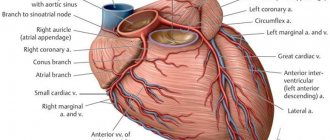
Транспозиция магистральных сосудов
Транспозиция магистральных сосудов (ТМС) означает неправильное положение главных сосудов, отходящих от сердца, т.е. аорты и ствола легочной артерии, относительно друг друга и относительно камер сердца, от которых они отходят.
Вариантов транспозиции может быть много: полная, неполная, корригированная, в сочетании с другими пороками.
Пока мы коснемся только полной
транспозиции, т.е. ситуации, когда сосуды полностью переместились, поменялись своими местами. Аорта отходит от правого желудочка, а легочная артерия — от левого. Остальные отделы сердца, т.е. предсердия с впадающими в них венами, и желудочки, нормальны и не имеют никаких других пороков (иногда применяют термин «простая ТМС»). Как не трудно себе представить, но такое бывает с сердцем, и не так уж редко. Это как если бы там, где должна быть руки – выросли ноги, а там, где ноги — руки. К счастью, это не так страшно выглядит. Дети рождаются доношенными, совершенно нормальными, но, в отличие от тетрады Фалло, сразу очень синюшными. Становится очевидным, что ребенку сразу после рождения
очень трудно просто — жить
.
Венозная кровь, бедная кислородом, поступает в правое предсердие, в правый желудочек, а отсюда — снова в отходящую от него аорту и в большой круг кровообращения, так и не пройдя через легкие, не насытившись кислородом и не отдав углекислый газ. А кровь из легких по легочным венам идет в левое предсердие, в левый желудочек, и снова – в легочную артерию и в легкие, что с точки зрения ее насыщения кислородом бессмысленно, т.к. она уже насыщена. Образуется два разобщенных круга кровообращения.
И, если мы ранее условно изобразили взаимоотношение кругов кровообращения в виде восьмерки, лежащей на боку, то при транспозиции — это два замкнутых кольца, не связанных между собой.
Ясно, что такое положение дела просто несовместимо с жизнью. Но природа решает по-своему: оставляет открытым овальное окно (т.е. естественный дефект) в межпредсердной перегородке, через который происходит утечка части венозной крови в левые отделы, и потом — в легкие. Оба круга между собой связаны только этим шунтом.
Понятно, что количество крови, которое пройдет через дефект с каждым сердечным циклом, и от которого зависит ее насыщение, очень мало и никак не может обеспечить потребность организма. Если дефектов два, или добавляется еще дефект межжелудочковой перегородки – то это несколько лучше, т.к. количество окисленной крови в артериальной системе становится больше. Но все равно ее крайне недостаточно.
Дети, родившиеся с полной транспозицией магистральных сосудов, быстро впадают в критическое состояние, и, если им не помочь уже в первые дни жизни, они погибнут. Приступов одышки, как при тетраде Фалло, у них не будет, но цианоз появляется уже в первые часы, и малейшее физическое усилие — движения, сосание, плач — становится трудно или совсем невыполнимым. Что же необходимо делать? В первую очередь — расширить имеющийся дефект, увеличить его размер, чтобы сделать большим объем проходящей через него венозной крови.
Это достигается так называемой процедурой Рашкинда, суть которой сводится к тому, что в открытое овальное окно проводится катетер с баллончиком, который раздувают, тем самым разрывая межпредсердную перегородку и увеличивая дефект в диаметре. Процедура выполняется в кабинете рентгенохирургии и подготовка к ней включает все моменты, которые мы описали выше, когда говорили о зондировании сердца или о закрытии открытого артериального протока.
При полной транспозиции расширение дефекта должно быть сделано экстренно. Но это расширение — и увеличение потока смешанной крови — само по себе ничего не решает. Оно только немного улучшает состояние ребенка и продлевает ему жизнь, и надо что-то делать дальше, не откладывая. Эффект процедуры будет очень недолгим — всего несколько недель, а если ждать дольше, то ребенок может погибнуть от сердечной недостаточности и постоянного кислородного голодания.
Понятно, что идеальным методом лечения транспозиции является полное устранение этой «ошибки природы» — т.е. хирургическое перемещение аорты и соединение ее со «своим» левым желудочком (тогда как она сейчас отходит от правого), а легочной артерии – с правым желудочком.
Описание операции хирургического перемещения аорты и соединения ее со «своим» левым желудочком
После обычного введения ребенка в наркоз, открытия грудной клетки, соединения с аппаратом, начинают искусственное кровообращение, с помощью которого кровь одновременно охлаждают (это всегда делается и при других операциях, которые могут потребовать достаточно длительного времени — 1,5-2 часа и больше). Дело в том, что при охлаждении замедляются все обменные процессы (как у медведя в зимней спячке), а это – защита организма от всевозможных осложнений в последующем. С помощью аппарата охлаждение происходит быстро (как и согревание в завершающей стадии операции).
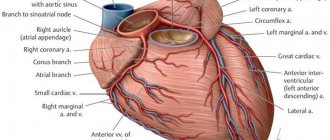
Аорта и легочная артерия рассекаются пополам. Коронарные артерии отрезаются от аорты и вшиваются в начало легочной артерии, которое будет потом устьем новой аорты. К этому участку подшивают отсеченную «свою» аорту, а затем из кусочка собственного перикарда делают трубку, которая вшивается в новую легочную артерию, восстанавливая и ее.
Таким образом, достигают истинной анатомической коррекции порока. Теперь все нормально: магистральные сосуды отходят от тех желудочков, от которых и должны отходить. Эта операция, как видим, сложная и длительная. Но сегодня ее делают достаточно успешно в нескольких кардиологических клиниках страны. Однако чтобы рассчитывать на успех, ее надо делать очень рано, т.е. в первые недели жизни.
Дело в том, что при рождении оба желудочка, правый и левый, хорошо развиты, имеют одинаковую мышечную массу и толщину стенок. При нормальном развитии у правого
желудочка нагрузка оказывается меньше, чем у левого: ему не надо качать кровь в большой круг, т.е. по всему телу, и он довольно быстро привыкает к этому. Пройдет немного времени — и его стенка станет тоньше, и масса мышц уменьшится: зачем работать, если можно и не работать? То же самое происходит и при транспозиции — но с
левым
желудочком. При транспозиции желудочки новорожденного тоже изначально одинаковы, и то, что они работают против разных сопротивлений большого и малого кругов кровообращения, в первое время их никак не касается. Но потом левый желудочек истончается и теряет массу, а ведь после операции перемещения сосудов именно ему предстоит выполнять главную работу. И вот тут важно не упустить время, т.к. если ждать несколько месяцев, то даже в случае хорошего эффекта процедуры Рашкинда, радикальная коррекция будет уже невозможна.
Наилучшее время для такой коррекции — первый месяц жизни
.
Надо сказать, что такое лечение полной транспозиции применяется в течение уже 25 лет, а в последние годы становится стандартным. Понятно, что для успешного выполнения этой сложной операции необходима не только хорошо отработанная методика, но и безопасные для грудного ребенка методы обеспечения наркоза, искусственного кровообращения, ведения послеоперационного периода, т.е. всего того, что и приводит к окончательному успеху. Это может быть сделано только в крупных детских кардиохирургических центрах, имеющих большой опыт лечения врожденных пороков сердца.
Чего ждать после операции? В целом, результаты очень хорошие. Сегодня сотни оперированных больных ведут нормальный образ жизни, а продолжительность жизни некоторых детей, прооперированных одними из первых, уже насчитывает 20 и более лет. Конечно, наблюдение кардиолога, а иногда и подробные обследования, являются обязательными, т.к. по мере роста ребенка и самого сердца могут возникнуть проблемы. Однако, главные из этих проблем вполне можно устранить рентгенохирургическим путем, не прибегая к повторной операции.
К сожалению, радикальную операцию сделать можно не всегда. Главная из причин — позднее обращение к специалистам, когда время уже упущено. Нередко приходится видеть детей с полной транспозицией в возрасте одного-двух лет. Они очень синие и сильно отстают в физическом развитии. Их глаза — умные, страдающие, и как будто все понимающие — невозможно забыть никогда. Этим детям тоже можно и нужно срочно помочь, и такие методы есть, их применяют давно, и они хорошо себя зарекомендовали. Задолго до того, как хирургическая наука сделала возможным раннее и анатомически радикальное лечение транспозиции, был предложен другой, менее радикальный, но достаточно эффективный метод.
Идея заключается не в исправлении анатомии (тогда это было технически невозможно), а в изменении путей потоков крови, т.е. направлении крови из вен в легкие, в малый круг, а окисленной крови — в левый желудочек и в аорту, т.е. в большой круг.
Методы, известные как «внутрипредсердная коррекция
» были долгое время единственными в лечение транспозиции, но они применяются и сегодня, когда по каким-то причинам нет возможности выполнить анатомическую коррекцию.
Суть операции сводится к рассечению правого предсердия, удалению всей межпредсердной перегородки и вшиванию внутри полости заплаты из собственных тканей ребенка (перикарда, или стенки предсердия) таким образом, что кровь из полых вен направляется в левый желудочек, от которого отходит легочная артерия, и затем — в легкие, а из легочных вен — в правый желудочек, в аорту и в большой круг кровообращения. Эти операции, известные по имени их авторов – Мастарда и Сеннинга, исправляют гемодинамику, но не сам порок. Сегодня в мире накоплен большой опыт таких операций, и судьба оперированных больных прослежена в течение уже нескольких десятков лет. У половины из них нормальная, достаточно активная и длительная жизнь. У другой части могут со временем возникать осложнения в виде нарушений ритма, недостаточности предсердно-желудочковых клапанов — ведь желудочки сердца остались на месте и работают не так, как предусмотрено природой. Люди, перенесшие такую операцию, иногда немного синюшные — особенно губы и ногти на руках и ногах. Остаются ограничения в физических нагрузках. Девочкам, достигшим зрелого возраста, могут не рекомендовать рожать детей, и не из-за того, что ребенок будет с пороком – это полное заблуждение, а из-за того, что беременность и роды могут оказаться чересчур большой физической нагрузкой. Но, как бы то ни было, методы внутрипредсердной коррекции спасли жизнь сотням детей. Так что, если и упущен момент для анатомической коррекции, выход есть, и хороший выход.
Тем более что в последние годы начали осуществлять операции перемещения сосудов с удалением старых внутрипредсердных заплат. Такое — не всегда возможно и необходимо, и, кроме как «высшим пилотажем» в кардиохирургии это нельзя и назвать. Но время идет вперед, и я только хочу, чтобы вы поверили: транспозиция магистральных сосудов сегодня — вполне излечимый порок, и ни один ребенок, родившийся с ним, погибать не должен. Но при этом его будущее зависит во многом и от вас, и от вашей веры в современные возможности медицины.
Как попасть на лечение в Научный центр им. А.Н. Бакулева?
Онлайн-консультации
Причины ТМС
Точные причины появления патологии у конкретного малыша обычно установить невозможно, ведь мама в период беременности могла подвергаться самым разным неблагоприятным воздействиям. Определенную роль в возникновении этой аномалии могут сыграть:
- Вирусные заболевания в период беременности (краснуха, ветрянка, герпес, респираторные инфекции);
- Тяжелые гестозы;
- Ионизирующее излучение;
- Употребление алкоголя, лекарственных препаратов с тератогенным или мутагенным действием;
- Сопутствующая патология у беременной (диабет, например);
- Возраст мамы старше 35 лет, особенно, если беременность первая.
Замечено, что ТМС чаще возникает у детей с синдромом Дауна, причинами которого становятся хромосомные аномалии, вызываемые перечисленными выше причинами в том числе. У детей с ТМC могут быть диагностированы также пороки и других органов.
Возможно влияние наследственности, хотя точный ген, отвечающий за неправильное развитие сердца, пока не найден. В части случаев причиной становится спонтанная мутация, при этом мама отрицает вероятность внешнего воздействия в виде рентгена, лекарств или инфекций.
Закладка органов и систем происходит в первые два месяца развития эмбриона, поэтому в этот период необходимо оберегать очень чувствительный зародыш от всевозможных токсических факторов. Если сердце начало формироваться неправильно, то потом оно уже не изменится, а признаки порока проявятся сразу же после появления на свет.
Прогноз и результаты лечения
Когда появляется на свет малыш с транспозицией сосудов, его родителей очень волнует вопрос не только проведения операции, но и что будет после, как ребенок станет развиваться и что его ждет в будущем. При своевременном хирургическом лечении прогноз вполне благоприятен: до 90% и более пациентов живут обычной жизнью, периодически посещая кардиолога и проходя минимум обследований для контроля работы органа.
При сложных пороках ситуация может быть хуже, но все-таки у большинства больных качество жизни приемлемое. После операции внутрипредсердной коррекции около половины пациентов не испытывают ограничений в жизни, и ее продолжительность довольно высокая. Другая половина может страдать аритмиями, явлениями сердечной недостаточности, из-за чего рекомендуется ограничить физические нагрузки, а женщин предупреждают о рисках при беременности и родах.
На сегодняшний день, ТМС – вполне излечимая аномалия, и сотни детей и взрослых, благополучно перенесших операцию – тому подтверждение. Многое зависит от родителей, их веры в успех и желания помочь своему малышу.
Проявления ТМС
В период внутриутробного развития этот порок сердца никак себя не проявляет, ведь у плода легочный круг не работает. После рождения, когда сердце малыша начинает самостоятельно перекачивать кровь в легкие, проявляется в полной мере и ТМС. Если транспозиция корригирована, то клиника скудная, если порок полный – признаки его не заставят себя ждать.
Степень нарушений при полной ТМС зависит от путей сообщения и их размеров. Чем больше крови смешивается в сердце у новорожденных, тем больше кислорода получат ткани. Оптимальным считается вариант, когда имеются достаточные отверстия в перегородках, а легочная артерия несколько сужена, что предупреждает перегрузку объемом легочного круга. Полная транспозиция без дополнительных аномалий с жизнью несовместима.
Малыши с транспозицией главных сосудов рождаются в срок, с нормальной массой или даже крупные, и уже в первые часы жизни заметны признаки ВПС:
- Сильный цианоз всего тела;
- Одышка;
- Увеличение частоты сердечных сокращений.
Далее стремительно нарастают явления сердечной недостаточности:
- Сердце увеличивается в размерах;
- Появляется жидкость в полостях (асцит, гидроторакс);
- Увеличивается печень;
- Возникают отеки.
Обращают на себя внимание и другие признаки нарушения работы сердца. Так называемый «сердечный горб» (деформация грудной клетки) вызван увеличением сердца, ногтевые фаланги пальцев утолщаются, малыш отстает в развитии, плохо набирает вес. Определенные трудности возникают при кормлении, так как ребенку сложно сосать грудь при выраженной одышке. Любое движение и даже плач могут быть невыполнимой задачей для такого младенца.
Если в легкие попадает избыточный объем крови, то появляется склонность к инфекционно-воспалительным процессам, частым пневмониям.
Корригированная форма ТМС протекает куда более благоприятно. В отсутствие других сердечных дефектов клиники транспозиции может не быть вовсе, ведь кровь движется правильно. Ребенок будет правильно расти и развиваться соответственно возрасту, а порок может быть обнаружен случайно по наличию тахикардии, шума в сердце, нарушений проводимоости.
Если корригированная транспозиция сочетается с другими нарушениями, то и симптоматика будет определена ими. Например, при отверстии в межжелудочковой перегородке появится одышка, участится пульс, возникнут признаки недостаточности сердца в виде отеков, увеличения печени. Такие дети страдают пневмониями.
Классификация
В зависимости от сопутствующих дефектов, выполняющих при ТМС роль компенсирующих гемодинамику шунтов, выделяется ряд вариантов такой аномалии сердца и сосудов:
- порок, сопровождающийся достаточным объемом легочного кровотока и гиперволемией и сочетающийся с открытым овальным окном (или простая ТМС), дефектом межжелудочковой перегородки или открытым артериальным протоком и присутствием дополнительных шунтов;
- порок, сопровождающийся недостаточным легочным кровотоком и сочетающийся с дефектом межжелудочковой перегородки и стенозом выносного тракта (сложная ТМС) или с сужением выносного тракта левого желудочка.
Примерно у 90% больных ТМС сочетается с гиперволемией малого круга кровообращения. Кроме этого, у 80% пациентов выявляется один или несколько дополнительных компенсирующих шунтов.
Наиболее благоприятным вариантом ТМС является случаи, когда благодаря дефектам межпредсердной и межжелудочковой перегородок обеспечивается достаточное смешивание артериальной и венозной крови, а умеренное сужение легочной артерии предупреждает наступление значительной гиперволемии малого круга.
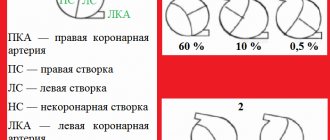
В норме аорта и легочный ствол находятся в перекрещенном состоянии. При транспозиции эти сосуды располагаются параллельно. В зависимости от их взаимного расположения выделяют такие варианты ТМС:
- D-вариант – аорта справа от легочного ствола (в 60% случаев);
- L-вариант – аорты слева от легочного ствола (в 40% случаев).
Диагностика
Почти в 100 % случаев этот порок сердца диагностируют сразу после рождение ребенка, в роддоме.
Чаще ТМС выявляется еще в роддоме. При осмотре ребенка врач обнаруживает выраженный смещенный медиально сердечный толчок, гиперактивность сердца, цианоз и расширение грудной клетки. При выслушивании тонов выявляется усиление обоих тонов, присутствие систолического шума и шумов, характерных для сопутствующих сердечных пороков.
Для детального обследования ребенка с ТМС назначаются следующие методы диагностики:
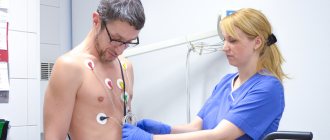
- ЭКГ;
- Эхо-КГ;
- рентген грудной клетки;
- катетеризация полостей сердца;
- ангиокардиография (аорто-, атрио-, вентрикуло- и коронарография).
На основании результатов инструментальных исследований сердца кардиохирург составляет план дальнейшей хирургической коррекции аномалии.