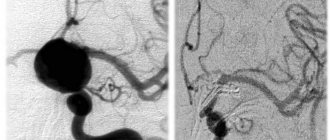
Кавернома (кавернозные мальформации, кавернозные ангиомы) – группа редких сосудистых образований в центральной нервной системе.
Образования представлены плотными или рыхлыми многокамерными полостями (кавернами) заполненными кровью, с различной степенью ее распада. Ткани вокруг каверном обычно значительно изменены, но иногда не затронуты.
Локализация опухолей может возникнуть практически в любой области центральной нервной системы. 70% образований обнаруживают супратенториально (над наметом мозжечка). Под наметом мозжечка каверномы обнаруживают в 30 % случаев. Из долей в основном поражаются лобные и височные. Опухоли в спинном мозге встречаются редко — до 2%. Самые редкие локализации: мостомозжечковый угол, твердой мозговой оболочки передней и средней черепной ямок, кавернозного синуса, области гипофиза.
Размеры могут быть различными: от нескольких миллиметров до 9 см.
Образования могут быть одиночными или множественными. Одиночные встречаются в 80-90 % случаев.
Многие исследования указывают на ряд причин возникновения кавернозных ангиом:
- Наследственные (наличие генных мутаций);
- Спорадические, т.е. опухоли возникшие спонтанно при неизвестных обстоятельствах или в единичных случаях. На них приходится большинство случаев, примерно 80%.
- Индуцированные радиологическим излучением. Большое количество зарегистрированных случаев у детей до 10 лет;
- Врожденные (образуются на 3-8 неделе беременности). Очень редки.
Клиническая картина
Каверномы часто имеют бессимптомное течение.
Симптомы начинают проявляться при кровоизлияниях, а также при росте в окружающие ткани или их сдавлении.
Очаговая неврологическая симптоматика связана с объемом кровоизлияния, эпилептическими припадками или повышением внутричерепного давления.
Чаще всего встречаются головные боли различного характера.
При супратенториальном расположении каверномы, эпилептические припадки встречаются более 55 %.
После рассасывания гематом симптомы в значительной степени уменьшаются.
Как распознать кавернозную гемангиому
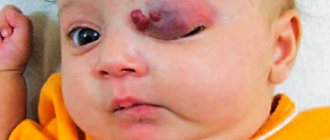
О том, что у ребенка имеется сосудистая опухоль, родители могут догадаться по внешнему виду образования. Почти всегда оно имеет округлую форму. Цвет образования зависит от глубины его расположения. Если гемангиома локализуется в верхних слоях кожных покровов, она имеет красную или лиловую окраску. При более глубоких подкожных образований возникает типичная синюшность кожи.
Если пощупать сосудистую опухоль, она может уменьшиться. Такая метаморфоза связана с тем, что при нажатиях происходит отток крови из сосудов образования. Если же у ребенка кашель, образование, напротив, увеличивается и становится более яркой.
Удаление гемангиомы необходимо хотя бы потому, что такая опухоль имеет свойство разрастаться. У некоторых малышей она достигает просто гигантских размеров. Рекомендуем не откладывать визит к врачу, ведь чем меньше образование, тем проще будет его удалить с минимальным дискомфортом для ребенка.
Диагностика
Наиболее точным методом является магнитно-резонансная томография (МРТ).
Чувствительность данного метода составляет 100% , а специфичность 98%.
На дооперационном этапе используют фМРТ и дуффузно-тензорную МРТ (трактографию).
КТ используется как вспомогательный метод нейровизуализации.
Ангиография иногда требуется для изучения ангиоархитектоники каверномы, а так же в качестве проведения дифференциального диагноза с другими сосудистыми заболеваниями головного мозга.
ЭЭГ для изучения характера судорожных припадков.
В центре нейрохирургии Медси доступно инновационное оборудование для проведения полной диагностики каверном головного мозга.
Удаление кавернозной гемангиомы
Рост сосудистой опухоли обычно происходит до шести-двенадцати месяцев. Во многих случаях к пятилетнему возрасту образования значительно уменьшаются. Обязательному удалению подлежат гемангиомы, расположенные на опасных участках, к примеру, вблизи органов зрения или дыхания. Также удалению подлежат кровоточащие и травмированные образования. Удалить опухоль рекомендуется, если она не прошла до достижения ребенком семилетнего возраста.
Одним из эффективных и прогрессивных способов удаления сосудистой опухоли является радиоволновая хирургия. Мы используем аппарат «Сургитрон», с помощью которого успешно удаляются даже крупные образования. Под действием ионизирующего излучения происходит гибель опухолевых клеток, здоровые окружающие ткани при этом не затрагиваются. Иногда требуется несколько процедур для полного исчезновения образования.
Еще один действенный метод – криодеструкция. При такой процедуре сосудистая опухоль прицельно обрабатывается жидким азотом. Если образование маленькое, оно может исчезнуть после первого сеанса, в иных случаях потребуется несколько процедур. Стоит отметить, что при применении метода криодеструкции есть риск формирования шрама, поэтому он редко используется при локализации опухоли в области лица.
К сожалению, предупредить появление новообразования у ребенка невозможно. Если у вашего малыша обнаружилась сосудистая опухоль, не паникуйте. Лучше приходите в наш медицинский центр для обследования и безопасного удаления.
Виды приобретенных красных родинок на теле
- Простая (капиллярная). Разрастание новообразованных капилляров, мелких венозных, артериальных сосудов. Выглядит как красное пятно.
- Кавернозная. Губчатая полость с кровью — красный или синюшный узел. Часто образовывается под кожей.
- Ветвистая (рацелюзная). Сплетение извилистых расширенных капиллярных стволов. Они пульсируют, определяются шумы и дрожание. Встречается редко, возникает на конечностях или лице. При травмировании возможно опасное для жизни кровотечение.
Как определить гемангиому? Нажмите на нее сверху, она должна побледнеть или исчезнуть.
Почему гемангиому необходимо лечить?
Чем раньше вылечить гемангиому, тем меньше может развиться последствий и остаточных явлений. Это обусловлено тем, что опухоль может заметно увеличится за короткий промежуток времени и прорасти в соседние органы и ткани.
Лечение показано в первую очередь пациентам, у которых гемангиома располагается в следующих областях:
- В дыхательной системе или вблизи дыхательных путей;
- Вокруг глаз;
- На лице с риском появления косметических дефектов;
- В области ушей;
- При наличии изъявлений (язв). Изъязвления могут быть болезненными и привести к образованию рубцов, порой очень грубых и обезображивающих, так же наличие язв может привести к инфекции и кровотечению!
Особенности лечения
Методика избавления от новообразования во многом зависит от его размеров и формы.
Небольшие опухоли (до 5-6 см в объеме) не требуют особенных действий. За ними осуществляется наблюдение и УЗ-контроль спустя 3 месяца с момента обнаружения. При отсутствии какой-либо динамики ультразвуковая диагностика назначается каждые 6-12 месяцев.
Необходимость в хирургическом удалении определяется индивидуально. К такому ходу событий приводят:
- стремительное разрастание гемангиомы печени – более чем на 50% от первоначальных размеров за год;
- объем более 5-6 см;
- кровотечение атипичной ткани;
- агрессивное проявление симптомов;
- неточное определение доброкачественности опухоли.
Классификация
В мировой медицинской практике существует несколько разновидностей данной опухоли:
- кавернозная гемангиома печени, представляющая собой сразу несколько свободных полостей, соединяющихся в единую;
- капиллярная гемангиома печени образует большое число маленьких полостей, в каждой из которых размещается кровеносный или венозный сосуд.
Наряду с самыми распространенными также могут встречаться венозная, гроздевидная гемангиома, гемангиоэндотелиома.
Дифференциальный диагноз
Квернозные венозные мальформации следует дифференцировать с многочисленными другими патологиями проводящими к множественным микрокровоизлияниям, включая:
- церебральная амилоидная ангиопатия
- хроническая гипертензивная энцефалопатия
- диффузное аксональное повреждение
- церебральный васкулит
- лучевое поражение головного мозга
- геморрагические метастазы
- синдром Парри-Ромберга
Крупные мальформации могут симулировать:
- кровоизлияние в метастазы
- кровоизлияние в первичную опухоль (например глиобластому)
Хирургические вмешательства: техника и результаты
Планирование доступа и проведение хирургического вмешательства при удалении каверном больших полушарий в целом соответствуют общим принципам, используемым в хирургии объемных образований головного мозга. В случае поверхностной субкортикальной локализации, поиск мальформации значительно облегчает наличие постгеморрагических изменений поверхностной коры и оболочек мозга. Кавернома, как правило, отчетливо отграничена от мозгового вещества, что упрощает ее выделение. В случае локализации каверномы вне функционально важных зон выделение мальформации по зоне перифокальных изменений и ее удаление одним блоком значительно облегчают и ускоряют операцию. Для улучшения исходов лечения эпилепсии в ряде случаев также используется методика иссечения макроскопически измененного продуктами распада крови мозгового вещества вокруг каверномы, хотя сведения об эффективности этой методики противоречивы.Операции по удалению каверном, расположенных в функционально значимых корковых и субкортикальных отделах мозга, а также в глубинных структурах больших полушарий, имеют ряд особенностей. В случае кровоизлияния из каверномы такой локализации следует продолжать наблюдение за больным в течение 2–3 недель. Отсутствие регресса очаговых симптомов за этот период служит дополнительным обоснованием для хирургического вмешательства. При принятии решения об операции не следует дожидаться рассасывания гематомы, так как вследствие процессов организации и глиоза операция становится более травматичной. Внутренняя декомпрессия каверномы путем эвакуации гематомы является необходимым этапом при удалении каверном из функционально значимых зон, так как позволяет уменьшить операционную травму. Резекция перифокальных постгеморрагических изменений нецелесообразна.
| Удаление небольшой каверномы с использованием нейронавигации |
Для улучшения исходов удаления каверном используются различные инструментальные интраоперационные вспомогательные методики. При отсутствии четких анатомических ориентиров целесообразно применение методов интраоперационной навигации. Ультразвуковое сканирование в большинстве случаев позволяет визуализировать каверному и спланировать траекторию доступа. Значительным достоинством метода является предоставление информации в реальном времени. Ультразвуковая визуализация каверном может быть сложной при небольших размерах образований. Безрамочная нейронавигация по данным предоперационной МРТ позволяет максимально точно планировать доступ и краниотомию необходимого (минимально возможного для данной ситуации) размера. Методику целесообразно использовать для поиска небольших каверном. Стимуляцию моторной зоны с оценкой двигательной реакции и М-ответов следует использовать во всех случаях возможного интраоперационного повреждения моторной коры или пирамидных путей. Методика позволяет спланировать максимально щадящий доступ к каверноме и оценить возможность иссечения зоны перифокальных изменений мозгового вещества. Интраоперационное использование ЭКоГ для оценки необходимости иссечения отдаленных очагов эпилептиформной активности целесообразно у больных с длительным анамнезом эпилепсии и фармакорезистентными приступами. В случае эпилептического поражения медиальных височных структур высокую эффективность показала методика амигдалогиппокампэктомии под контролем ЭКоГ. При любой локализации каверномы следует стремиться к полному удалению мальформации в связи с высокой частотой повторных кровоизлияний из частично удаленных каверном. Необходимо сохранять обнаруженные в непосредственной близости от каверном венозные ангиомы, так как их иссечение сопряжено с развитием нарушений венозного оттока от прилежащего к каверноме мозгового вещества. В большинстве случаев каверномы, даже очень больших размеров, удается удалить полностью, а исходы операций, как правило, благоприятны: у большинства больных неврологических расстройств не возникает. У больных с эпилептическими припадками в улучшение отмечается в 75% случаев, а в 62% случаев приступы после удаления каверномы не повторяются. Риск развития послеоперационных неврологических осложнений зависит большей частью от локализации образования. Частота развития дефектов при каверномах, расположенных в функционально не значимых отделах больших полушарий, составляет 3%. При кортикальных и субкортикальных каверномах функционально значимых областей эта цифра увеличивается до 11%. Риск появления или усугубления неврологического дефицита в случае удаления каверном глубинной локализации достигает 50%. Необходимо отметить, что возникающий после операции неврологический дефект часто имеет обратимый характер. Послеоперационная летальность составляет 0,5%.
Размеры и локализация
| Кавернома спинного мозга на уровне Th2 |
Размеры каверном могут быть самыми разными — от микроскопических до гигантских. Наиболее типичны каверномы размером 2–3 см. Каверномы могут располагаться в любых отделах ЦНС. До 80% каверном обнаруживаются супратенториально. Типичная локализация супратенториальных каверном — лобная, височная и теменная доли мозга (65%). К редким относятся каверномы базальных ганглиев, зрительного бугра — 15% наблюдений. Еще реже встречаются каверномы боковых и третьего желудочков, гипоталамической области, мозолистого тела, интракраниальных отделов черепных нервов. В задней черепной ямке каверномы чаще всего расположены в стволе мозга, преимущественно в покрышке моста. Изолированные каверномы среднего мозга встречаются достаточно редко, а каверномы продолговатого мозга наименее характеры. Каверномы мозжечка (8% всех каверном) чаще расположены в его полушариях, реже — в черве. Каверномы медиальных отделов полушарий мозжечка, а также червя, могут распространяться в IV желудочек и на ствол мозга. Каверномы спинного мозга в нашей серии составили 2,5% от всех каверном. С учетом расположения каверном с точки зрения сложности доступа и риска хирургического вмешательства, принято делить супратенториальные каверномы на поверхностные и глубинные. Среди поверхностных каверном выделяют расположенные в функционально важных зонах (речевая, сенсомоторная, зрительная кора, островок) и вне этих зон. Все глубинные каверномы следует рассматривать как расположенные в функционально значимых зонах. По нашим данным, каверномы функционально значимых областей больших полушарий составляют 20% супратенториальных каверном. Для каверном задней черепной ямки все локализации, за исключением каверном латеральных отделов полушарий мозжечка, следует считать функционально значимыми. Каверномы ЦНС могут быть одиночными и множественными. Последние выявляют у 10–20% больных. По нашим данным, больные с множественными каверномами составили 12,5% обследованных. Одиночные каверномы типичны для спорадической формы заболевания, а множественные — для наследственной. Число случаев множественных каверном при наследственной форме достигает 85%. Количество каверном у одного человека варьирует от двух до 10 и более. В отдельных случаях число каверном так велико, что с трудом поддается подсчету.
Ответы на распространенные вопросы
Какая профилактика при гемангиомах?
Так как точная причина появления гемангиомы не определена, грамотной профилактической мерой является проведение один раз в год ультразвуковой диагностики печени. При наличии каких-либо сомнений следует дополнительно сделать КТ или МРТ.
Обязательно ли соблюдать диету при гемангиоме печени?
Правильный подбор питания обязателен в случае, если пациент настроен на положительный результат. Употребление недопустимых в рационе заболевшего продуктов может спровоцировать резкий рост и разрыв гемангиомы.
Чем опасна гемангиома печени?
Ее главная опасность заключается в возможном разрыве тканей и последующим за ним кровотечением. Также существует вероятность, что из-за больших размеров опухоли будут сдавлены соседние органы, в связи с чем будет нарушена их работа.
Как лечить гемангиому печени?
Лечение данного недуга подбирается в зависимости от его размеров и скорости разрастания. Специалист может подобрать гормональную терапию, малоинвазивные методы (например, лучевую терапию), а также хирургическое вмешательство. Для закрепления эффекта от лечения необходимо соблюдать специальную диету.