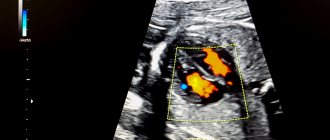
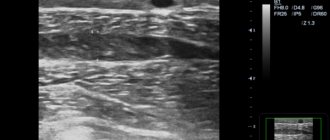
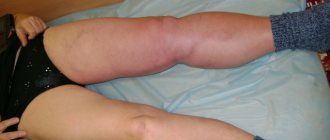
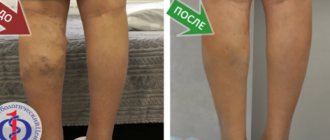
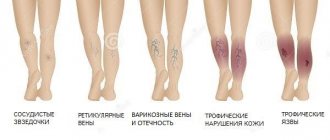
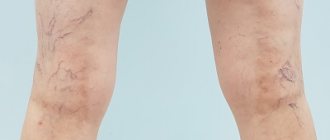
Варикозное расширение вен яичка, или варикоцеле, — проблема, с которой сталкиваются многие мужчины. Часто болезнь возникает еще в подростковом возрасте и обнаруживается на урологическом осмотре. Согласно статистике, от варикоцеле страдают 5-7% молодых людей 18-20 лет и 15-17% мужчин до 40 лет. В 80-98% случаев наблюдается левостороннее расширение вен.
Варикоцеле характеризуется скрытым течением и долгое время никак не проявляет себя. Обнаружить заболевание в начальной стадии удается только с помощью специальных тестов. Визуализировать патологически расширенные вены помогает проба Вальсальвы при варикоцеле. Что это за исследование и в чем его преимущества?
Презентация. Текстовая версия.
Дуплексная ультрасонография на сегодняшний день является наиболее часто используемым методом исследования венозной системы при хронических заболеваниях вен (ХЗВ) нижних конечностей. С помощью дуплексного УЗ определяются показания и оцениваются результаты различных видов лечения. Однако до сих пор нет единого мнения в отношении того, как лучше всего выполнять это исследование у данной категории пациентов.
На основании собственного многолетнего опыта (с 1989 года по н.в.) применения различных видов ультразвукового исследования в обследовании многих тысяч наших пациентов, данных отечественных и зарубежных коллег, анализа мировой литературы мы постарались обобщить и оптимизировать имеющиеся рекомендации по проведению УЗ обследования пациентов с различными формами ХЗВ
Цель дуплексного УЗ исследования у больных с ХЗВ:
- Получить наиболее полную анатомо-физиологическую характеристику изучаемого сегмента венозной системы;
- Всесторонне изучить имеющиеся аномалии венозного кровотока.
Необходимо установить следующее:
- какие соединения магистральных подкожных вен несостоятельны, определить их локализацию и диаметр;
- степень рефлюкса в подкожных венах бедра и голени;
- количество, локализацию, диаметр и функционирование несостоятельных перфорантных вен;
- другие релевантные вены с рефлюксом;
- источник наполнения поверхностных варикозных вен;
- вены, которые гипопластичны, атретичны, отсутствуют или удалены;
- состояние системы глубоких вен, включая состоятельность клапанов и наличие предшествующего тромбоза вен.
Большинство больных, которым выполняется дуплексное сканирование с целью исследования поверхностных, глубоких вен и перфорантов, рассматриваются как потенциальные пациенты. Получаемая информация позволяет решить, необходимо ли лечение и в каком объеме. Больным с несостоятельными сафено-феморальными (СФС) или сафено-поплитеальными (СПС) соединениями может потребоваться хирургическое вмешательство, склеротерапия под контролем дуплексного УЗ или эндовенозная процедура (радиочастотная облитерация, эндовенозная лазерная коагуляция). Пациентам с изолированной несостоятельностью притоков подкожных вен можно выполнить флебэктомию и склеротерапию. Неточная идентификация всех истоков гипертензии и участков гиперволемии приводит к неадекватному лечению с последующими ранними рецидивами варикозного расширения вен.
Причины варикоцеле.
Разделяют врождённые и приобретённые причины, способствующие варикоцеле.
К врождённым относятся: удвоение яичковой вены, кольцевидное строение левой почечной вены, врожденные патологии клапанного аппарата яичковой вены, врождённый стеноз почечной вены, высокий рост.
Приобретённые: повышение внутрибрюшного давления (занятия бегом, тяжёлой атлетикой хронические запоры), сдавление яичковой вены крупными сосудами. Эти состояния приводят к повышению давления в почечной вене и второстепенно в яичковой вене, так как венозное давление — это гидростатическое давление, то есть давление столба жидкости.
Дуплексное сканирование.
Поскольку венозный рефлюкс, как правило, бывает в обеих нижних конечностях, рекомендуется обследовать их обе, даже если клинические признаки заболевания имеются в одной.
Все ли больные требуют сканирование – вопрос спорный. Однако при изолированном использовании малогабаритного доплеровского устройства (непрерывной волны) или без него можно пропустить до 30% несостоятельных сафено-феморальных или сафено-поплитеальных соединений и не получить полной и адекватной информации о трансформированных венах. На сегодняшний день не вызывает сомнения крайне низкая информативность самостоятельного допплеровского исследования в оценке состоятельности коммуникантных вен.
Безусловно дуплексное сканирование очень важно выполнить до лечения, чтобы определить, есть ли недостаточность СФС или СПС, зарегистрировать его уровень и определить особенности анатомии, например, общее вхождение МПВ с икроножными венами в подколенную вену.
Необходимо визуализировать вены, наполняемые рефлюксом из тазовых/промежностных вен; варикозные вены, не связанные с бассейном большой или малой подкожной веной. Следует оценить изолированные латеральные варикозные вены бедра, убедившись в отсутствии показаний к вмешательству на магистральных венах.
Дуплексное сканирование имеет принципиальное значение для определения особенностей анатомического русла и гемодинамики рецидивирующих варикозов. Всесторонняя оценка адекватности выполненного пациенту хирургического либо эндовенозного вмешательства позволяет выработать соответствующую патофизиологическим требованиям тактику последующего лечения. Дуплексное сканирование позволяет также определить степень вовлечения в заболевание системы глубоких вен, предсказать вероятный исход после изолированного лечения патологически измененных участков поверхностных вен и отобрать больных, нуждающихся в реконструктивных вмешательствах на глубоких венах.
Дуплексная ультрасонография позволяет получить всестороннюю информацию о анатомичкеских вариациях и причинах развития различных сосудистых мальформаций. Возможность ее неограниченного выполнения обеспечивает динамический контроль над качеством хирургической коррекции либо выполняемой этапной склеротерапии.
Для хорошего качества изображения поверхностных вен в большинстве случаев оптимален высокочастотный преобразователь с линейным датчиком 7,5-13 МГц. Для очень больших или отечных конечностей можно пользоваться преобразователем с конвексным датчиком 3,5-5 МГц.
Поверхностные вены обычно лежат на глубине 2-3см от кожного покрова. Важно выставить оптимальные настройки фокусной зоны датчика, чтобы получить наилучшее изображение исследуемой вены в В-режиме. Динамический регулятор усиления следует устанавливать так, чтобы оптимизировать изображение:
- просвет вены должен быть темным при отсутствии острого тромбоза или посттромботической обструкции;
- должна визуализироваться спонтанная эхогенность кровотока с возможностью регистрировать ЭХО-сигнал от тромба в просвете сосуда.
Чтобы оптимизировать систему для оценки низких скоростей потока, наблюдаемых в венах, рекомендуется использовать «малый поток» («low flow»).
Рекомендуемые установки:
- диапазон чувствительности допплера в пределах 5-10см/с;
- фильтр допплера – на самом низком уровне.
Лучше всего увеличить «усиление Допплера» («doppler gain»), чтобы появился небольшой «шум» в цвете или в шкале импульсного допплера для обеспечения максимальной чувствительности системы. У пациентов с сильным венозным потоком для избежания цветовых артефактов необходимо увеличить доплеровский диапазон и снизить усиление цвета. Обычно мы применяем синий цвет, чтобы представить ортоградный венозный кровоток к сердцу в цветном режиме, и красный цвет – ретроградный поток (венозный рефлюкс).
Для стандартизации измерений диаметра вен и рефлюкса, рекомендуется проводить исследование в положении пациента стоя. Горизонтальное положение не для определения рефлюкса и измерения диаметров вены на информативно. Исследование икроножных вен производится при опоре исследуемой конечности на невысокую подставку (зачастую ей может служить и край кресла исследователя).
При дуплексном УЗ сканировании вен нижних конечностей необходимо использовать комбинацию поперечной и продольной визуализиций. Поперечное сканирование дает более точную общую информацию о морфологии и возможном наличии эндоламинарного тромба за счет компрессии, позволяя в том числе более тонко оценить функциональную полноценность клапанных структур (форму смыкания створок). Продольное сканирование более полно оценивает ортоградный кровоток и рефлюкс.
Для получения оптимального цвета или спектрального доплеровского сигнала необходимо использовать угол инсонации между датчиком и веной в 45-60 градусов.
УЗИ при варикоцеле.
В практике врача уролога — андролога УЗИ занимает первое место в диагностике варикоцеле и стало «золотым стандартом».
Используются современные линейные высокочастотные датчики. Для оценки анатомии используют «серую шкалу» (врач на экране видит все структуры в черно — серо — белом цвете). При данной методике выявляются трубчатые структуры в проекции пахового канала и мошонки. Это и есть вены. Измеряется диаметр вен. В норме диаметр вены не должен превышать 2 миллиметра и ход вен должен быть прямолинейным. При варикоцеле в проекции пахового канала и мошонки обнаруживается конгломерат переплетённых извитых трубчатых структур, которые как бы нависают на других элементах семенного канатика.
При исследовании функции вен используют дополнительные методики.
Метод цветового Доплеровского картирования (ЦДК) помогает оценить работу клапанного аппарата вен и скоростные показатели, а также время движения крови в сосуде. В норме венозный отток, то есть работа вен синхронизирована с актом дыхания и движениями диафрагмы. После вдоха на первой секунде происходит замыкание венозных клапанов и движение крови венах замедляется и скорость венозного кровотока равна нулю. На выдохе мышцы диафрагмы сокращаются и увеличивается внутригрудное давление. За счёт этих механизмов осуществляется притяжение крови к сердцу. Методика ЦДК наглядно иллюстрирует на экране фазу рефлюкса благодаря чему можно диагностировать варикоцеле.
Исследование рефлюкса.
Венозным рефлюксом считается ретроградный кровоток в обратном направлении относительно физиологического кровотока, продолжающийся более 0,5сек, хотя нет согласия (в опубликованной литературе) в отношении продолжительности его для всех венозных сегментов.
Для выявления рефлюкса существует несколько методов:
- для проксимальных вен сдавливание икры и прекращение сдавливания;
- для икроножных вен – сдавливание стопы;
- быстрая дефляция из пневматической манжетки на икре;
- активное тыльное сгибание стопы и последующее расслабление;
- проба Вальсальвы — этот метод предпочтителен, по мнению многих авторов, когда надо продемонстрировать несостоятельность сафено-феморального соединения
Венозный рефлюкс выявляют, получая изображение исследуемой вены и применяя компрессию на конечность с помощью одного из описанных методов. Компрессию резко прекращают и наблюдают наличие и продолжительность рефлюкса. Дефляция манжетки используется для количественной оценки рефлюкса. Это наиболее воспроизводимый метод, хотя некоторые считают его технически более сложным.
Методика выполнения пробы Вальсальвы
Пробу Вальсальвы широко используют в диагностике варикоцеле на ранних стадиях, когда выраженных клинических симптомов еще нет. Методика применяется в качестве самостоятельного способа исследования или в сочетании с УЗИ.
Пациентам с подозрением на варикоцеле пробу Вальсальвы проводят при первом осмотре. Мужчина делает глубокий вдох и задерживает дыхание. Уролог в это время пальпирует мошонку и яички. При наличии патологических изменений становится заметным даже незначительное расширение вен.
Для оценки кровотока в пораженных сосудах пробу Вальсальвы также выполняют во время УЗИ. Специалист просит мужчину глубоко вдохнуть и сильно напрячь мышцы живота. Признаки заболевания — расширение семенных канатиков и появление эластичных узелков.
Пройти диагностику и оперативное лечение варикоцеле приглашает наша клиника. Медицинское учреждение оснащено необходимым оборудованием, прием ведут опытные урологи-андрологи. Запись на консультации — по телефонам.
Подготовка больного.
Больного надо обследовать в хорошо освещенном помещении. Нижние конечности подвергаются общему осмотру на предмет наличия варикозных вен и наличия послеоперационных рубцов, чтобы клинически определить источник рефлюкса и облегчить дальнейшее обследование. Больному необходимо объяснить, что будут делать, особенно это касается пробы Вальсальвы. Не подлежит сомнению крайне низкая информативность так называемых функциональных проб. Мы принципиально считаем, что не следует тратить время на выполнение последних, даже с учебной точки зрения.
В помещении должна быть обычная комнатная температура. Избыточно теплая окружающая среда способствует дилатации вен, в то время как прохладная может вызвать их спазм, который, как правило, затрудняет визуализацию, и способствует исчезновению пограничного венозного рефлюкса. Пациенту необходимо расслабить исследуемую конечность во время обследования для создания выгодных условий для хорошего наполнения икроножных вен.
Сканирование большой подкожной вены (БПВ), глубоких вен выше колена и перфорантов бедра.
Пациент должен стоять лицом к врачу, ногу вывернуть кнаружи, пятки прижаты к полу, вес перенести на противоположную конечность. Чтобы идентифицировать БПВ и общую бедренную вену, необходимо сканировать область паховой складки в поперечном положении датчика. Обе эти вены лежат медиально относительно общей бедренной артерии. Удобен прием с образным названием «Микки Маус». После удаления БПВ нарушается целостность сафенфеморального соединения – на изображении отсутствует медиальное ухо Микки.
В области СФС обычно визуализируются несколько вен (притоки БПВ) и два клапана большой подкожной вены (терминальный и претерминальный). Очень важно дать оценку этим притокам и клапанам, т.к возможны различные гемодинамические варианты. Крайне важно выявить предполагаемые источники рефлюкса, включая несостоятельность СФС, несостоятельность вен нижней части живота и таза, бедренных перфорантов или вены Giacomini.
В поперечном изображении следует определить, направлен ли рефлюкс:
- в БПВ в пределах системы подкожных вен;
- в дополнительную переднюю подкожную вену, которая лежит латерально относительно БПВ и как правило связана с глубокими венами в нижней части бедра;
- в основные бедренные притоки, расположенные поверхностно относительно подкожной фасции.
Сканирование необходимо продолжить по всей длине БПВ и по притокам до лодыжки. Вена лежит между двумя листками фасций, что достаточно легко идентифицируется на УЗ-сканограмме в В-режиме (реальный масштаб времени). Такое изображение известно по внешнему виду как «подкожный глаз». Необходимо исследовать каждый сантиметр длинника вены на предмет сжимаемости и рефлюкса. Если есть рефлюкс, то необходимо измерить диаметры в области СФС и вдоль всей БПВ. Другим значимым местом исследования является середина бедра и область колена. Надо сканировать ствол БПВ, а не любой другой варикозно измененный сегмент с несостоятельным клапаном. Измерение диаметра может помочь решить, какой метод лечения следует применить. Имеет значение и такой показатель, как глубина залегания ствола БПВ под кожей, особенно у больных, которым планируется проведение радиочастотной или лазерной облитерации. Эти измерения можно использовать в качестве исходных при мониторинге после эндовенозных процедур.
Спермограмма
Варикоцеле в запущенном состоянии может быть причиной бесплодия, поэтому одним из методов диагностики является анализ семенной жидкости. Спермограмма позволяет определить степень варикоцеле и другие отклонения. При анализе фиксируются показатели:
- Объем, цвет, консистенция, присутствие кровяных телец.
- Период разжижения материала для определения наличия воспалительного процесса.
- Количество активных сперматозоидов (у здорового мужчины их не меньше половины).
- Наличие патологических форм или склеенных сперматозоидов (свидетельствуют о проблемах иммунной системы).
Перед сдачей анализа важно:
- За 3 — 7 дней соблюдать половой покой.
- Исключить употребление алкоголя.
- В течение 10 дней отказаться от посещений саун и бань.
Материал собирают в специальный контейнер в поликлинике, а не дома, потому что транспортировка до лаборатории не должна превышать 60 минут. Нельзя забывать о правилах гигиены – перед мастурбацией важно тщательно вымыть руки.
Глубокие вены бедра.
После идентификации при поперечном сканировании общую вену бедра (ОБВ) в дальнейшем следует обследовать в продольном обозрении, для определении фазности потока при нормальном дыхании.
Следует провести тесты:
- с глубоким дыханием – в норме наступает прекращение кровотока;
- пробу Вальсальвы или ручной компрессии бедра (икры) на наличие рефлюкса.
Лучше всего выполнять эти пробы при нахождении пациента в положении стоя. Некоторые авторы отдаю предпочтение положению больного лежа на спине.
Когда в ОБВ определяется непрерывный кровоток всегда подразумеваем наличие проксимальной обструкцией или посттромботических изменений в вене. В этом случае рекомендуется расширить дуплексное сканирование на подвздошные вены и нижнюю полую вену. ОБВ следует обследовать выше и ниже сафено-феморального соединения, т.к как только ретроградный поток дистальнее по отношению к этому уровню представляет собой истинный рефлюкс в глубокой вене. В любом случае необходимо проследить всю длину бедренной вены до подколенной вены.
Antonio Maria Valsalva был выдающимся анатомом, физиологом и профессором хирургии в Университете Болоньи. В 1704 г. он опубликовал свою самую известную работу «De Aure Humana Tractatus», которая более столетия служила справочником по лечению заболеваний среднего уха. В нескольких параграфах своей книги А. М. Valsalva в деталях описал терапевтический прием «для выталкивания инородных тел и жидкостей из среднего уха», при котором больной делал попытку выдоха в течение нескольких секунд при закрытом рте и носе. Много лет спустя (1851 г.) в Германии физиолог Edward Weber детализировал ассоциированные с этим приемом изменения в сердечно-сосудистой системе, позволяющие его использовать для определения автономной (вегетативной) регуляции сердца. Исторически, отдавая должное обоим авторам, в мировых источниках литературы такой прием часто называют пробой Вальсальвы-Вебера (ПВВ) [1].
Проба позволяет количественно и комплексно оценивать вклад симпатической и парасимпатической частей вегетативной нервной системы (ВНС) в осуществление регуляции функций сердца и сосудов [2].
В происхождении вазовагальных обмороков (ВВО) широко обсуждается роль вегетативных нарушений. Возможности применения ПВВ у больных с ВВО не изучались, что определило актуальность настоящего исследования.
Материалы и методы
В исследование включили 12 здоровых лиц (все мужчины, средний возраст 31±7 лет) и 30 больных с ВВО (12 (40%) мужчин, средний возраст 32±14 лет). Больные имели достоверно меньшие рост и массу тела по сравнению с группой здоровых лиц, вероятно, в связи с преобладанием в последней мужчин. Вазовагальный генез обмороков у больных во всех случаях подтвержден данными клинического опроса с использованием специально разработанной анкеты [3]. При этом иные (метаболические, неврологические, кардиальные и ортостатические) причины приступов потери сознания исключены результатами предварительного инструментального обследования.
У больных также отсутствовали клинически значимые заболевания соматической, эндокринной, нервно-психической природы и прием лекарственных препаратов.
Всем лицам, включенным в исследование, выполнена ПВВ. Пробу проводили с использованием специализированного комплекса Task Force Monitor («CNSystem», Австрия), который давал возможность синхронно с мониторированием электрокардиограммы (ЭКГ) и частоты сердечных сокращений (ЧСС) — интервалов R-R
неинвазивно в режиме «от удара к удару» контролировать артериальное давление (АД) на пальцах правой руки фотокомпенсационным методом (по изменениям пульсового кровенаполнения) в сочетании с периодической калибровкой сигнала с учетом АД, измеренного осциллометрическим методом на плече левой руки.
Первоначально пациенту в покое лежа на спине в течение 20 мин проводили запись исходных показателей.
В это время испытуемому объясняли порядок проведения пробы и обучали приему Вальсальвы, включая короткое пробное его выполнение. Затем выполняли ПВВ в соответствии с рекомендациями P. Novak [2].
При выполнении пробы обследуемый брал в рот загубник (одноразовый пластмассовый шприц емкостью 10 мл, к разъему для иглы которого подсоединялся входной шланг манометра; на расстоянии 10 мм от этого места в теле шприца иглой №0740 выполнялись 4 отверстия для обеспечения небольшой утечки воздуха при усиленном выдохе, что предотвращало «некорректное» выполнение пробы пациентом с закрытой голосовой щелью). Пациент делал глубокий вдох и затем усиленный выдох в загубник. Ориентируясь на показания подключенного к загубнику манометра, он поддерживал давление 40 мм рт.ст. в течение 15 с. Затем обследуемый отпускал загубник и выполнял обычный вдох. Для облегчения выполнения пробы использовали специальный носовой зажим.
Пробу повторяли трижды с 3-минутным интервалом между тестами. Для последующего расчета выбирали один из тестов с минимальным количеством артефактов на трендах АД и ЧСС. Для углубленной обработки результатов исследования и расчета дополнительных показателей проводили экспортирование данных трендов АД и ЧСС в электронные таблицы формата Excel с последующим обсчетом с использованием возможностей программы Exсel.
Анализ результатов ПВВ для выявления нарушений ВНС и определения степени их выраженности включал визуальную оценку кривых изменений АД и ЧСС, а также расчет параметров, которые в настоящее время используют ведущие лаборатории, занимающиеся диагностикой и лечением патологии ВНС [2, 4-6]. Полный перечень таких показателей приведен в табл. 1
, а схематическое изображение фаз пробы — на
рис. 1
.
Рисунок 1. Динамика среднего АД и интервалов R-R
во время ПВВ у здорового добровольца. Объяснения в тексте.
Статистическую обработку и анализ полученных данных проводили с использованием непараметрических методов. Для оценки межгрупповых сравнений показателей использовался критерий Манн-Уитни, а для исследования достоверности изменения показателей в каждой из исследуемых групп во время проб — метод Вилкоксона. Для оценки частот качественных признаков использовали непараметрический метод Фишера. Все различия считали достоверными при р
<0,05.
Результаты и обсуждение
При анализе изменений показателей функции сердечно-сосудистой системы при выполнении ПВВ выделяют 4 фазы (см. рис. 1; рис. 2)
[1, 2, 4-7].
Рисунок 2. Динамика среднего АД и интервалов R-R
во время ПВВ у больного с ВВО. АДср в позднюю II фазу не достигает исходного уровня (нормальный вариант реакции для сравнения см. рис. 1). В I фазе, когда испытуемый делает усиленный вдох и начинает экспираторное усилие, наблюдается повышение АД, обусловленное усиленным выбросом крови из сердца, при этом может отмечаться некоторое снижение ЧСС (увеличение длительности интервалов
R-R
). II фаза по времени соответствует экспираторному напряжению и характеризуется быстрым первоначальным снижением АД (ранний период). Это вызвано падением возврата венозной крови и сердечного выброса на фоне высокого внутригрудного давления, а затем постепенным повышением АД, часто превышающим исходный его уровень (поздний период), под действием компенсаторных барорефлекторных механизмов. Результатом являются возбуждение симпатической части ВНС и вазоконстрикция, а также ослабление вагусных влияний и синусовая тахикардия (уменьшение длительности интервалов
R-R
). Однако если непосредственно перед проведением пробы испытуемый делал глубокие дыхательные движения, то во II фазу может наблюдаться брадикардия, связанная с усиленным действием блуждающего нерва [7]. Внезапное прекращение экспираторного усилия через 15 с от начала проведения пробы приводит к падению внутригрудного давления и АД (III фаза). В дальнейшем при возобновлении дыхательных движений возврат венозной крови к сердцу увеличивается и на фоне сохраняющегося повышенного уровня вазоконстрикции (как результат симпатической активации во II фазе) отмечается подъем АД, превосходящий исходный его уровень («овершут»), ЧСС замедляется.
При недостаточности компенсаторных физиологических механизмов регуляции АД и ЧСС описанная стадийность при выполнении ПВВ может быть нарушена, а реакции гемодинамических показателей извращены, что наблюдается при различной патологии ВНС.
Анализ параметров, характеризующих различные фазы ПВВ (см. табл. 1)
, не выявил достоверных различий между здоровыми лицами и больными с ВВО по большинству из них, за исключением индекса «2» давления на пробе
(см. табл. 1; табл. 2)
.
У больных с ВВО значение индекса «2» (т.е. прироста АД в «поздний период» II фазы) в среднем по группе оказалось меньше, чем у здоровых лиц (см. рис. 1, 2)
.
При визуальном анализе существенное изменение формы кривой среднего АД, состоящее в том, что к концу II фазы пробы АД не достигало исходного уровня, зафиксировано у 10 из 30 больных с ВВО (т.е. у 33%) (см. рис. 2)
, и ни у одного здорового лица. Различия по частоте выявления данного феномена между двумя группами достоверны
(см. табл. 2)
.
Проанализированные нами индексы используются для выявления поражения симпатической части ВНС и степени его выраженности [4]. Величина снижения среднего АД (индекс «1»), возможность восстановления этого показателя к концу II фазы ПВВ (индекс «2»), остаточная величина, необходимая для достижения исходного его уровня (индекс «3»), приняты в качестве количественных и качественных критериев оценки «симпатической недостаточности». По результатам исследования P. Novak [4], индекс «3» из всех изучавшихся показателей при анализе ПВВ являлся оптимальным для оценки симпатического звена регуляции АД, так как позволял четко отличать здоровых лиц от больных с «симпатической недостаточностью» и был взаимосвязан с ортостатической гипотонией, а также со степенью ее выраженности.
В нашей работе по индексу «3» достоверные различия между больными с ВВО и здоровыми лицами не обнаружены. Возможно, это связано с тем, что в отличие от исследования P. Novak, в нашем исследовании у больных отсутствовали признаки классической ортостатической гипотонии (снижение систолического АД >20 мм рт.ст.) при активной ортостатической пробе.
Имеются расхождения во мнениях относительно наличия вегетативной патологии у больных с ВВО. Считается, что у лиц, подверженных ВВО, отсутствует истинное поражение ВНС при использовании традиционных критериев оценки ее функции, а имеющаяся симптоматика объясняется с позиций гиперболически выраженного рефлекторного ответа, приводящего к брадикардии и артериальной гипотонии [8]. В то же время ряд клинических и экспериментальных работ [9-15] показывает, что с применением других способов оценки регуляторных возможностей ВНС (анализ показателей вариабельности ритма сердца, микронейрографическое исследование симпатической активности перонеальных мышц, импедансная кардиография, сцинтиграфия миокарда с метайодбензилгуанидином, меченным радиоактивным йодом) могут выявляться признаки, которые указывают на недостаточный вклад симпатического звена в осуществление регуляции деятельности сердца и сосудов.
Для истинного суждения о степени тяжести поражения ВНС необходим комплексный анализ функционирования ее двух частей — симпатической и парасимпатической. По результатам нашей работы между больными с ВВО и здоровыми лицами в параметрах, характеризующих «вагусную» регуляцию сердца (чувствительность артериального барорефлекса, коэффициент Вальсальвы — см. табл. 1
), не получено достоверных межгрупповых различий. В то же время у 9 (30%) из 30 больных при индивидуальном анализе коэффициента Вальсальвы с поправкой на пол и возраст [2] выявлено его снижение
(см. табл. 2)
. Результаты, полученные в настоящей работе, отличаются от данных литературы [13, 15], которые указывают на сохранность «вагусных» влияний на синусный узел у больных с ВВО и даже на их усиление как в положении покоя лежа, так и особенно при развитии синкопе. Причиной подобных различий могут служить как методические особенности оценки функции ВНС (анализ вариабельности ритма сердца), использованные в данных исследованиях, так и факторы, принимающие участие при формировании разных выборок больных.
Для выявления вегетативных нарушений обычно используют комплексный подход — проводят несколько тестов (пробу с глубоким дыханием, пробу Вальсальвы, пробу с активным или пассивным ортостазом и судомоторный тест), а при определении выраженности обнаруженной патологии принято использовать специальные шкалы. ПВВ — единственная из перечисленных, оценка результатов которой позволяет сделать заключение о возможных нарушениях как в симпатической, так и парасимпатической частях ВНС.
В целом у 16 (53%) из 30 больных с ВВО определены признаки вегетативных нарушений либо в симпатической (измененная форма кривой АДср.), либо в парасимпатической (индивидуально измененный коэффициент Вальсальвы) части ВНС. Совпадение по вовлечению в процесс обоих ее частей констатировано в 3 случаях. Используя шкалы оценки степени вегетативной недостаточности [2], выявленные нарушения у больных, включенных в настоящее исследование, можно расценивать как легкие.
Заключение
При выполнении дозированной ПВВ признаки симпатической недостаточности (нарушение адренергической регуляции АД) выявляются у 33% больных с ВВО, парасимпатической недостаточности (нарушение «вагусной» регуляции кардиохронотропной функции) — у 30%.
Перфоранты бедра.
Перфоранты рекомендуется рассматривать в медиальном сегменте бедра во время обследования БПВ и глубоких вен. Не все перфоранты бедра, состоятельные или несостоятельные, будут определяться. Их обычно видно в средней и нижней трети сканируемой зоны, но они могут верифицироваться и в проксимальной части бедра около сафено-феморального соединения. Если клиническое обследование выявляет наличие варикоза в этих зонах, необходимо искать боковые и задние перфоранты бедра.
Спектральный и/или цветной допплер следует использовать для исследования внутреннего и наружного потока (поток внутрь и поток изнутри) в перфорантах посредством сокращения мышц икры или бедра. Перфоранты, обеспечивающие кровоток в двух направлениях, вероятно, аномальны (патологичны), хотя у некоторых больных без клинических проявлений варикозной болезни встречаются такие же данные. Если обнаружен несостоятельный перфорант бедра, желательно зарегистрировать его диаметр, который измеряется в зоне мышечной фасции, и его местонахождение относительно коленного сустава, чтобы потом решить вопрос о лучшем методе лечения.
УЗИ мошонки, органов мочеполовой системы
Ультразвуковое исследование проводится сначала в положении лежа, затем стоя. Изменение позы необходимо для определения скорости тока крови. Благодаря УЗИ врач может получить полную информацию о нарушении и определить степень распространения варикоцеле, исследовать консистенцию тканей.
Нормальные показатели при УЗИ:
- Диаметр вены яичка составляет не более 2 мм.
- Скорость венозной крови в яичковой вене – до 10 см/с.
- Отсутствует венозный рефлюкс.
Если диаметр вены увеличен, диагностируется варикоцеле. УЗИ считается одним из самых информативных и точных методов диагностики патологии. Процедура может проводиться совместно с допплерографией, при которой исследуется объем кровотока в сосудах мошонки и его скорость. При допплерографии удается определить клапанные нарушения в венах.
Для определения варикоцеле и степени венозного расширения вен существуют различные методы диагностики, безопасные для здоровья пациента. После прохождения обследования врач может точно определить наличие патологии и выбрать наиболее подходящий метод лечения.
Сканирование подколенной вены.
Подколенная ямка — сложное место для исследования, как с анатомической точки зрения, так и с точки зрения оценки венозной гемодинамики. В этой зоне всегда требуется выполнить много продольных и поперечных исследований. Обычно вены этой зоны сканируют, укладывая больного лицом вниз, когда надо определить синхронность (фазность) кровотока с дыханием, хотя у некоторых пациентов опять-таки фазность не наблюдается и при отсутствии патологии. Обычно усиление кровотока определяют сдавлением икры, т.к. проба Вальсальвы имеет ограниченные значения на этом уровне. Подколенную вену следует обследовать выше и ниже сафено-поплитеального соединения, как и на других уровнях, всвязи с тем, что только ретроградный поток крови, выявляемый дистально относительно этого места представляет собой истинный рефлюкс по глубокой вене. Необходимо установить анатомическую и гемодинамическую взаимосвязь подколенной вены, сафено-поплитеального соединения и мышечно-венозных синусов икроножной и камбаловидной мышц.
Историческая справка
Сегодня пробу Вальсальвы при варикоцеле применяют для оценки увеличения венозной сети семенного канатика при задержке дыхания и натуживании. Аналогичным приемом с небольшими изменениями пользовались более 100 лет назад, но с другой целью.
Еще в ХХ веке активно практиковали метод, названный в честь хирурга Антонио Марии Вальсальвы. Итальянский специалист изучал анатомию уха и сделал вывод, что главная функция слуховой трубы заключается в проветривании среднего уха для поддержания оптимального давления по обе стороны барабанной перепонки. В нормальном состоянии труба закрыта. При погружении под воду давление сильно возрастает. Чтобы нормализовать его, нужно сделать выдох.
Первоначально методику, основанную на этом открытии, практиковали для очищения среднего уха, диагностики болезней мозга и сердца. Позже область применения стала шире: видоизмененную пробу Вальсальвы стали активно использовать в урологии для диагностики варикоцеле.
Сканирование малой подкожной вены и вены Giacomini.
Больной должен стоять, отвернувшись от оператора, колено слегка согнуто, пятка на полу, вес на противоположную конечность. Начинайте сканировать с задней стороны колена. Для определения основных вен подколенной ямки используйте поперечное изображение. Определите, есть ли сафено-поплитеальное соединение. Если есть, то визуализируйте его внимательно в продольном изображении.
Исследуйте ПВ проксимально и дистально относительно соединения, вход икроножных вен и СПС в отношении рефлюкса или тромбоза. Определите, есть ли несостоятельность СПС с рефлюксом по МПВ. Рефлюкс может возникать во время сокращения икроножной мышцы или ручной компрессии её (систолическая фаза), что говорит о возможной обструкции подколенной и/или бедренной вены. Обычно же рефлюкс более очевиден во время расслабления икроножной мышцы (диастолическая фаза). Если есть рефлюкс, измерьте диаметр МПВ на 3 см дистальнее сафенопоплитеального соединения (в подколенном сгибе, и в середине икры). Следует определить уровень СПС относительно подколенной кожной складки. Малая подкожная вена может соединяться с подколенной веной медиально, сзади или сбоку, так что желательно регистрировать её положение относительно подколенной вены. Обязательно убедитесь в наличии или отсутствии артерии, сопровождающей малую подкожную вену или икроножные вены. Это важно при планировании склеротерапии под контролем дуплексного сканирования. Ищите альтернативные источники рефлюкса, включая связь МПВ с перфорантами в подколенной ямке, ответвления большой подкожной вены, тазовые вены, идущие к ягодицам или промежности, протяжение МПВ на бедре и вариации вены Giacomini. Вена Giacomini лежит достаточно глубоко в большей части своей протяженности. Желательно определить ее дистальную связь с малой подкожной веной и проксимальую связь с большой.
Сканирование вен ниже колена.
Больной находится в положении стоя (это предпочтительно для поверхностных вен) или в положении сидя, ступни спущены вниз и покоятся на колене оператора или на ступеньке.
При наличии опыта можно идентифицировать практически все глубокие вены голени . Рефлюкс в задних большеберцовых венах наиболее информативно отражает клинические особенности. К сожалению как правило мало внимания уделяется исследованию и оценке состояния так называемых суральных вен. Между тем мышечно-венозные синусы камбаловидной и икроножной мышц играют очень важную роль в оттоке крови из нижних конечностей. Мы посвятили изучению анатомо-физиологических особенностей их строения много времени и провели большую серию исследований и экспериментов. Ультразвуковые аспекты всестороннего обследования синусов голени в норме и при различных патологических состояниях будут изложены в отдельной работе с соответствующими рекомендациями. Поверхностные вены икры.
Обследуйте БПВ на предмет наличия рефлюкса, в области икры. В 97% случаев при несостоятельности на всем протяжении бедра эта вена состоятельна от средней до нижней трети голени. В верхней трети голени ниже колена она может быть несостоятельна на ограниченном промежутке до места впадения в нее варикозно расширенных притоков. После хирургических вмешательств по поводу ВБ, могут лоцироваться вариксы в области лодыжки и на стопе. Обязательно обследуйте вену задней дуги (вена Леонардо), которая является основным притоком большой подкожной вены в области голени. Ищите перфоранты которые могут привести к развитию вариксов в этой зоне.
Перфоранты икры.
Перфоранты проходят через глубокую фасцию, которая появляется в виде отчетливой полосы на изображении в В — режиме. Следует искать перфоранты по окружности икры. Безусловно, определить можно не все из них. Если обнаружен кровоток «из», то измерьте их диаметр в месте глубокой фасции и уровень от латерального и медиального лодыжек. Однако одно лишь измерение диаметра не поможет дифференцировать состоятельные от несостоятельных перфораторов. Проверьте наличие или отсутствие двух направленного потока с помощью цветного Доплера или спектрального анализа после дистального сдавливания мышцы или изометрического сокращения икроножной мышцы. Пока нет единого мнения в отношении патологической значимости двух направленного кровотока. На основании большого повседневного опыта сопоставления клинических данных и результатов дуплексного ангиосканирования мы считаем, что истинная патологическая несостоятельность коммуникантных вен имеется только в том случае, если рефлюкс обнаруживается в диастолической фазе мышечного расслабления или при снятии компрессии. Некоторые авторы предполагают, что проверка потока «в» и «из» отдельно во время сокращения икроножной мышцы или компрессии и расслаблении этой мышцы поможет дифференцировать патологические перфораторы от повторно входящих (re-entry). Следует акцентировать внимание на том, что исследование морфологии и гемодинамических изменений у больных с хроническим заболеванием вен нижних конечностей на всех этапах отличается от тестирования (проверки) на наличие тромбоза глубоких вен.
Организация исследований и регистрация.
В различных странах существует различная практика в отношении того, кто проводит УЗ-исследование. В США и Австралии эту процедуру выполняют дипломированные сосудистые специалисты — техники, в Великобритании – ученые — исследователи в области сосудов, во многих других странах — рентгенологи (радиологи). Безусловно оптимальной ситуацией является та, когда врач, проводящий клиническое обследование пациента сам выполняет и ультразвуковое сканирований венозной системы. К сожалению в повседневной клинической практике такое встречается довольно редко. Поэтому любой специалист, осматривающий больного с ХЗВ обязан знать основные показания для проведения УЗ исследования:
- первичные варикозные вены;
- рецидивирующие варикозные вены;
- кожные изменения или язвы голени;
- другие проявления (отёчность, боли);
- венозные мальформации;
- подозрение на тромбоз глубоких вен.
В отчетах о результатах дуплексного УЗ сканирования вен нижних конечностей надо указать причину проведения исследования. Можно представить УЗ изображение, чтобы продемонстрировать полученные данные. Впрочем, динамический характер исследования ограничивает ценность этих изображений. Более эффективны диаграммы и текст. Видео данные годятся для контроля качества лечения. В отчете необходима детальная информация о рефлюксе, развитии вариксов или других особенностях заболевания. Сюда входит развитие несостоятельности в каждом соединении БПВ и МПВ, степень рефлюкса в каждом стволе, описание БПВ отдельно в области бедра и голени. Морфологическую и гемодинамическую патологию, связанную с варикозными венами, а также локализацию пораженных вен следует указать на диаграмме. При рецидивирующих варикозах желательно знать, возник ли рецидив в месте ранее лигированного соединения или реканализирован ли ствол магистральной поверхностной вены, ранее подвергшийся какому-либо воздействию. Следует указать диаметры пораженных вен, включая стволы подкожных вен и перфоранты, т.к. это может повлиять на лечение. Обязательно акцентировать внимание на морфологии вен: гипопластичных, атретичных или удаленных ранее.
Особенно необходимо остановиться на описании глубоких и поверхностных вены, перенесших явления тромбофлебита. Нужно тщательно описать проходимость вены на сегодняшний день, есть ли окклюзия, реканализация, стала ли реканализованная вена несостоятельной и в какой степени.
Отчет должен содержать полную информацию, полученную УЗ — исследователем для клинициста, проводящего лечение больного. Желательно, чтобы все специалисты проходили систематическую переподготовку, которая должна включать не только теорию, но и практическое обучение с широкой клинической практикой.