Легочная ткань содержит большое количество крошечных мешочков – альвеол. В них происходит газообмен, собственно процесс дыхания.
Наш эксперт в этой сфере:
Сергеев Пётр Сергеевич
Врач-онколог, хирург, химиотерапевт, к.м.н. Член международного общества хирургов онкологов EESG
Позвонить врачу Отзывы о докторе
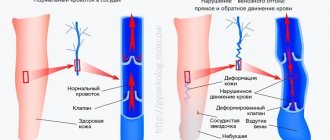
Снаружи легкие покрыты тонкой пленкой – легочной плеврой. Они находятся в грудной клетке, поверхность которых также выстилает плевра, она называется париетальной. Между двумя слоями плевры есть небольшой зазор, он называется плевральной полостью.
Жидкость может скапливаться как в альвеолах легких, так и в плевральной полости. В первом случае это отек легких, во втором случае – гидроторакс.
Скопление жидкости в легких может произойти стремительно, иметь острую форму или нарастать, прогрессировать в течение длительного времени.
Онкологические причины
Причиной отека легких или гидроторакса у онкологических больных бывает как само раковое заболевание, так и его лечение.
Например, скопление жидкости и отек легких может произойти вследствие химиотерапии токсичными препаратами, угнетающими работу сердца, или как осложнение лучевой терапии. С другой стороны, работа сердца может быть нарушена опухолевым процессом.
Еще одна возможная причина – нарушение работы лимфатической системы из-за поражения лимфоузлов метастазами или прорастания раковой опухоли.
Чаще всего скопление жидкости происходит при раке легкого, молочной железы, яичника, желудка, тела и шейки матки, при меланомах, лимфомах, саркомах, лейкемии.
При злокачественной опухоли плевры (мезотелиоме) повышается проницаемость сосудистой стенки капилляров. Жидкость из крови активно поступает в легкие, а ее откачка лимфатической системой, напротив, ухудшается. В результате возникает застой и скопление жидкости.
Возможны и другие причины, например, сдавление сердца опухолью, прорастание опухоли в верхнюю полую вену, образование метастаза в перикарде, прорастание опухоли в просвет бронха и его перекрытие.
Для онкологических заболеваний характерно постепенное, небыстрое развитие гидроторакса и отека легких.
Позаботьтесь о себе, запишитесь на консультацию сейчас
Сообщение отправлено!
ожидайте звонка, мы свяжемся с вами в ближайшее время
Последствия отека легких у пожилых людей
Синдром отека легких опасен тем, что часто после него развиваются различные осложнения:
- возможно появление вторичной инфекции, от чего может развиться воспаление легких, которое в сочетании с отеком очень плохо лечится;
- нехватка кислорода, которой сопровождается отек легких, пагубно сказывается на работе внутренних органов, особенно головного мозга и сердца. Последствия такого воздействия могут быть необратимыми и привести к смерти человека;
- развитие пневмофиброза и сегментарной ателектазы.
Период выздоровления зависит от основного заболевания, общего состояния организма, возраста пациента и других факторов. Лечение в среднем длится от недели до месяца.
Если нет осложнений и оказывается качественная медицинская помощь, то уже через десять дней пациент сможет отправиться домой.
Самым сложным и склонным к возобновлению считается токсический отек легких. Больные с таким диагнозом проводят в стационаре не менее трех недель.
Но независимо от причин возникновения отека легких, заболевание считается очень серьезным. При острой альвеолярной отечности смертность составляет 20–50 %. Если отек сопровождает инфаркт миокарда или анафилактический шок, то пациент умирает в 90 % случаев.
Даже при своевременном оказании квалифицированной медицинской помощи высока вероятность появления таких осложнений, как ишемическое поражение внутренностей, воспаление легких, атеросклероз легкого и т. п. Если же основное заболевание было своевременно устранено, то все равно остается риск возобновления отека легких. В любом случае, чем раньше начато лечение, тем больше шансов на выживаемость.
Не онкологические причины
Из бронхов через их разветвления, бронхиолы, в альвеолы легких поступает воздух. С другой стороны их оплетают капиллярные сосуды, имеющие тонкую стенку. Через нее из крови в альвеолу выделяется углекислый газ, а в кровь поступает кислород.
Частой причиной скопления жидкости в легких служит сердечная недостаточность и повышенное давление (гипертензия), которое «выдавливает» жидкость через сосудистую стенку в полость альвеолы. В свою очередь сердечная недостаточность может быть следствием инфаркта.
Другие возможные причины – заболевания печени (цирроз), почек (почечная недостаточность), бронхиальная астма, сахарный диабет, пневмония, туберкулез, плеврит, травма, ушиб легкого, тромбоэмболия, интоксикация.
Почки отвечают за выведение жидкости из организма. При нарушении их работы возникают отеки, жидкость скапливается в разных частях тела, в том числе в легких.
Медицинская помощь
Экстренная терапия включает в себя следующие процедуры:
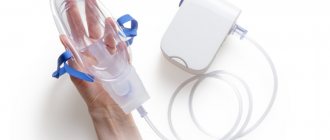
- Использование кислородной маски (оксигенация). Если случай экстренный, то подача кислорода через маску заменяется искусственной вентиляцией лёгких.
- Пациенту вводится морфин в качестве болеутоляющего и успокоительного средства.
- Вводится также Аминофиллин, который помогает вывести излишки натрия из организма, расширить бронхи и улучшить кровообращение в почечных железах.
- Одновременно с этим врачи контролируют артериальное давление пациента. Если оно превышает норму, то больному вводят нитропруссид натрия, а если АД слишком низкое, то вводится добутамин.
Дальнейшая терапия включает в себя приём медикаментозных препаратов. Врач может назначить:
- гормональные препараты;
- антибиотические средства;
- гепатопротекторы;
- антигистаминные средства.
Симптомы
Один из самых характерных симптомов скопления жидкости в легких – одышка. Сначала она возникает при физических нагрузках, затем и в покое.
Одышка сопровождается чувством нехватки воздуха, учащенным дыханием, удушьем, слабостью, страхом смерти, ощущением неполного расправления легких при дыхании, недостаточного наполнения их воздухом.
В положении лежа симптомы обычно усиливаются. Острый приступ удушья может стать причиной смерти.
Недостаточность дыхания приводит к кислородному голоданию, гипоксии – побледнению и посинению кожи (цианозу) головокружениям, потемнению в глазах, обморокам, головным болям.
От недостаточности дыхания страдает нервная система, головной мозг, психика, появляются беспокойство, нервозность, тревожность, онемение в руках или ногах.
Из-за скопившейся жидкости увеличивается вес тела. В зависимости от наличия или отсутствия воспалительного процесса, температура тела может быть повышенной или пониженной.
Низкая температура тела – специфический признак скопления жидкости в легких.
Другие симптомы – боль в легком (обычно внизу или сбоку), упорный, надсадный сухой кашель с выделением вязкой слизи с сукровицей, чувство сдавления, тяжести в груди, потливость (особенно ночью)
Мы вам перезвоним
Сообщение отправлено!
ожидайте звонка, мы свяжемся с вами в ближайшее время
Осложнения
Главное, чем грозит отёк лёгких у пожилого человека, – недостаток кислорода в тканях. Даже если болезнь была купирована, мозг переживёт серьёзные изменения, пострадают ткани сердца и лёгких.
Также среди других серьёзных последствий перенесённого отёка лёгких можно выделить:
- формирование застойных явлений в лёгких;
- ишемию органов;
- эмфизему.
Из-за кислородного голодания у пациента ухудшится память, в дневное время суток его постоянно будет клонить в сон, будет ощущаться общая вялость, настроение начнёт ухудшаться. За собственным состоянием придётся тщательно следить, чтобы вовремя заметить серьёзные ухудшения и обратиться к врачу.
Отёк лёгких в пожилом возрасте – это серьёзная патология. Даже если болезнь проявилась в затяжной или подострой форме, риск развития осложнений после терапии велик. Моментальный или острый синдром практически не позволяет спасти пациента. Так что при первых симптомах, указывающих на развитие заболевания, нужно пройти обследование и обратиться к врачу, чтобы не было слишком поздно.
Диагностика
На первичном приеме врач проводит осмотр (при дыхании правая или левая сторона грудной клетки может запаздывать), простукивает, прослушивает пациента фонендоскопом.
Цель диагностических исследований – установить не только факт и степень тяжести отека легких и/или гидроторакса, но и его причину.
Сделать это помогают биохимический анализ крови, анализ на содержание газов в крови, свертываемость.
С помощью рентгена можно хорошо увидеть скопление жидкости, оценить ее объем, обнаружить опухоль, поражение лимфоузлов.
Более подробную, дополнительную информацию дает компьютерная и магнитно-резонансная томография (КТ, МРТ), УЗИ грудной клетки.
Для подтверждения или исключения онкологического заболевания выполняется пункция или биопсия с последующим морфологическим исследованием (цитологическим, гистологическим). В первом случае делается забор жидкости из плевральной полости, во втором – фрагмент ткани плевры.
Записаться на прием к врачу сейчас
Сообщение отправлено!
ожидайте звонка, мы свяжемся с вами в ближайшее время
Как оказать первую помощь
Первую помощь больному, у которого возник отёк лёгких, должны оказать окружающие:
- Прежде всего посадите пострадавшего поудобнее, его ноги должны свисать с сиденья. Это поможет снизить количество поступающей в лёгочный круг крови.
- В отдельных случаях можно дать пациенту медикаментозные препараты. Например, если отёк был спровоцирован заболеванием сердца, то необходимо положить под язык пострадавшему нитроглицерин. Могут также помочь мочегонные препараты, которые снижают венозный возврат (например, Фуросемид). Такое лекарство вводится внутривенно, но дозировка подбирается только врачом.
- Далее для снижения венозного возврата нужно наложить манжету на ногу или руку. Это частично пережмёт вены, оставив лишь небольшой приток воздуха под давящую манжету. Особенно полезно при отёке лёгких у лежачих пожилых больных.
- До приезда скорой помощи нужно дать пациенту успокоительные препараты (отлично подходит Реланиум). Во время этой процедуры количество катехоламинов в кровотоке снизится, венозный приток крови к сердечной мышце тоже уменьшится.
- Если у больного вдруг появилась пена, то нужно смочить ватный тампон в медицинском спирте и дать его понюхать больному. Вдыхая пары этилового спирта в течение десяти минут, пациент сможет продержаться до приезда врачей скорой помощи. Однако порой реакция на спиртовые пары может быть совсем неожиданной – вместо облегчения больной может почувствовать, что ему не хватает воздуха. В таком случае тампон нужно сразу же убрать от носа.
Лечение
Если причиной скопления жидкости послужило не онкологическое заболевание, применяется медикаментозная терапия мочегонными препаратами (диуретиками), сердечными, противовоспалительными препаратами, антибиотиками, бронхорасширяющими, отхаркивающими и другими средствами по показаниям.
При злокачественных опухолях применение таких препаратов может иметь симптоматический характер, или они применяются для лечения сопутствующих заболеваний. В качестве основных лечебных средств используется химиотерапия или хирургическая операция.
- Плевроцентез – откачивание жидкости из плевральной полости. В грудной стенке делается прокол тонкой иглой, после этого через трубку выполняется откачка выпота с помощью электроотсоса.
Процедура выполняется под местной анестезией. Она дает быстрый эффект, облегчает состояние, но через некоторое время жидкость вновь скапливается, гидроторакс возобновляется, и это требует повторения плевроцентеза.
Чтобы избежать повторных проколов грудной стенки в ней устанавливается порт-система, соединенная дренажной трубкой с плевральной полостью. При скоплении жидкости порт открывается, и выпот откачивается электроотсосом.
Интраплевральная порт-система позволяет не только откачивать скопившуюся жидкость, но и вводить препараты в плевральную полость.
- Плевродез — введение в плевральную полость склерозирующих веществ, которые склеивают грудную и париетальную плевру. После этого жидкости становится негде скапливаться. Обычно плевродез выполняется после откачки выпота (плевроцентеза).
При онкологических заболеваниях для плевродеза используются химиопрепараты, которые оказывают цитостатическое действие и одновременно склеивают плевральные лепестки.
Наряду с цитостатиками в международной клинике Медика24 применяются иммуномодуляторы, которые уничтожают раковые клетки и показывают очень хорошие результаты плевродеза.
- Удаление плевры при онкологических заболеваниях в нашей клинике, как правило, выполняется лапароскопическим методом, посредством малоинвазивной операции.
Торакоскоп с видеокамерой и хирургические инструменты вводятся через проколы. Это позволяет избежать разрезов, уменьшить травмирующее воздействие.
Материал подготовлен врачом-онкологом, торако-абдоминальным хирургом Международной клиники Медика24 Коротаевым Александром Валерьевичем.
Профилактика отека легких у пожилых людей
К профилактике отека легких у пожилых людей можно отнести своевременную терапию основного заболевания. Нужно постоянно наблюдаться у медицинских специалистов, не контактировать с вредными веществами и токсинами, не злоупотреблять алкоголем и перееданием, соблюдать инструкцию по применению лекарств, вести здоровый образ жизни.
Если у человека есть хронические заболевания или он страдает от гипертонии, то нужно регулярно посещать врача и следовать всем его назначениям. Второстепенными, но не менее важными, мерами профилактики отека легких у пожилых людей являются: позитивный настрой, правильное питание и активный образ жизни.
Невозможно предсказать, когда начнется приступ, но можно уменьшить вероятность его появления. Также нужно помнить, что своевременная медицинская помощь — залог спасения жизни.
Чтобы уменьшить риск возникновения отека легких у пожилых людей, прикованных к постели, им нужно приобрести ортопедический матрас. Даже такая, на первый взгляд, мелочь может предотвратить развитие застойной пневмонии.
Больному будет необходимо разнообразное питание с высоким содержанием витаминов, дыхательная гимнастика и лечебный массаж.
Воздух в комнате обязательно должен быть влажным. Это важно для предотвращения возникновения пневмонии. Для повышения влажности можно использовать специальный прибор или проветривать помещение в дождливую погоду.
Нужно постоянно слушать дыхание человека, прикованного к постели. Оно должно быть ровным и чистым, без бульканья и хрипов. Если появятся посторонние звуки, то необходимо срочно вызывать скорую помощь.
При сердечной недостаточности
При сердечной недостаточности значительно затрудняется системное кровообращение. Кровь в недостаточном объеме поступает к альвеолам, они воспаляются. При переходе в острую форму вода и кислород образуют обильную пену.
Из-за сердечных патологий формируется пневмония. Если терапия отсутствует или начинается несвоевременно, отечность продолжает нарастать.
Состояние проявляется в хронической форме, имеет затяжной характер. Симптоматика бывает стертой. Врач не сразу понимает, что относится к первопричине – дыхательная или сердечная недостаточность.
Чтобы выявить повреждающий фактор, требуется комплексное обследование. Назначают общеклинические анализы биологических жидкостей (крови, мочи, лейкоцитарная формула, коагулограмма), УЗИ, МРТ, КТ, рентгенографию.
Народная медицина
Лечить выпот в домашних условиях можно только при его незначительном количестве (установленном на рентгенографии), маловыраженных симптомах, после консультации с лечащим врачом. Избавиться от выпота в легких при помощи народных средств, можно после ликвидации причинного фактора – основного заболевания, которое привело к осложнению.
Чтобы вывести лишнюю воду принимают по 1 ст. ложки отвара из петрушки: 500 г свежей петрушки заливают 700 мл молока, доводят до кипения, остужают. Чтобы ускорить процесс выведения мокроты пьют медовую настойку. Состав:
- 200 г сушеных или свежих ягод калины;
- цветки липы, спорыша, подорожника – по 2 ст. ложки;
- мать-и-мачеха – 1-3 листа;
- водка – 500 мл;
- мед – 50 мл.
Травы, ягоды заливают водкой, добавляют мед, перемешивают, пока не растворится мед. Настаивают 2 дня в темном месте. Принимают по 1 ст. ложки 3 раза в сутки пока не перестанет отделяться мокрота. Чтобы избавиться от сухого кашля, купировать приступ бронхита, уменьшить выраженность воспалительных процессов в легких принимают анисовый отвар. Состав:
- семена льна – 1 ст. л;
- кипяток – 200 мл;
- коньяк – 1 ст. л;
- мед – 1 ст. л.
Семена заливают кипятком, варят на медленном огне 10 минут, накрывают крышкой для настаивания на 15 минут. Принимают 4 раза в сутки по 1 ст. ложке. Чтобы укрепить иммунитет, ускорить отхождение мокроты принимают луковый сок 1 раз в день по 1 ст. л: одну мелко порезанную луковицу засыпают 1-2 ст. л. сахара, через 10-15 минут выжимают сок через марлю.
Важно! Народные методы лечения можно совмещать с медикаментозной терапией.
Противопоказания к плевродезу
- Патологические состояния, которые препятствуют расправлению легкого. Например, это может быть застойное легкое — застой крови в легочных венах.
- Недостаточный дренаж. Перед тем как выполнять плевродез, из плевральной полости необходимо удалить жидкость.
- Недавно перенесенная лучевая терапия грудной клетки и установка дренажной трубки более чем на 10 дней снижают вероятность того, что плевродез будет выполнен успешно.
- Оценка состояния больного по индексу Карновского менее 50% и индекс массы тела менее 25 кг/м2 — также факторы риска неудачного плевродеза.
- Инфекционный процесс в плевре.
- Выделение по дренажной трубке более 150 мл жидкости. Оптимальной ситуацией для проведения плевродеза является выделение не более 100 мл жидкости в течение последних 24 часов.
- Категоричный отказ пациента проводить процедуру.
- Ожидаемая продолжительность жизни пациента менее трех месяцев. В таких случаях, чтобы облегчить состояние больного, периодически выполняют плевроцентез.
СПИСОК ЛИТЕРАТУРЫ
- Renkin E: Some consequences of capillary permeability to macro-molecules: tarling’s hypothesis reconsidered. Am J Physiol 1986, 250:H706–H710.
- Staub N: The pathogenesis of pulmonary edema. Prog Cardiovasc Dis 1980, 23:53–80.
- Matthay MA: Pathophysiology of pulmonary edema. Clin Chest Med 1985, 6:301–314.
- Lewis FR, Elings VB, Sturm JA: Bedside measurement of lung water. J Surg Res 1979, 27:250–261.
- Sivak ED, Starr NJ, Graves JW, et al.: Extravascular lung water values in patients undergoing coronary artery bypass surgery. Crit Care Med 1982, 10:593–596.
- Sibbald WJ, Warshawski FJ, Short AK, et al.: Clinical studies of mea-suring extravascular lung water by the thermal dye technique in critically ill patients. Chest 1983, 83:725–731.
- Gallagher JD, Moore RA, Kerns D, et al.: Effects of advanced age on extravascular lung water accumulation during coronary artery bypass surgery. Crit Care Med 1985, 13:68–71.
- Bongard FS, Matthay M, Mackersie RC, Lewis FR: Morphologic and physiologic correlates of increased extravascular lung water. Surgery 1984, 96:395–403.
- Staub NC: Clinical use of lung water measurements. Report of a workshop. Chest 1986, 90:588–594.
- Schuster DP: The evaluation of pulmonary endothelial barrier function: quantifying pulmonary edema and lung injury. In: Pul-monary Edema. Edited by Matthay MA, Ingbar DH. New York: Marcel Dekker, Inc., 1998:121–161.
- Snashall PD, Keyes SJ, Morgan BM, et al.: The radiographic detection of acute pulmonary oedema. A comparison of radiographic appearances, densitometry and lung water in dogs. Br J Radiol 1981, 54:277–288.
- Gattinoni L, Presenti A, Torresin A, et al.: Adult respiratory distress syndrome profiles by computed tomography. J Thorac Imaging 1986, 1:25–30.
- Wheeler A, Carroll F, Bernard G: Radiographic issues in adult respi-ratory distress syndrome. New Horiz 1993, 1:471–477.
- Halperin B, Feeley T, Mihm F, et al.: Evaluation of the portable chest roentgenogram for quantitating extravascular lung water in critically ill adults. Chest 1985, 88:649–652.
- Eisenberg PR, Hansbrough JR, Anderson D, Schuster DP: A prospecive study of lung water measurements during patient management in an intensive care unit. Am Rev Respir Dis 1987, 136:662–668.
- Hedlund LW, Vock P, Effmann EL, Lischko MM, Putman CE: Hydro-static pulmonary edema. An analysis of lung density changes by computed tomography. Invest Radiol 1984, 19:254–262.
- Forster BB, Muller NL, Mayo JR, et al.: High-resolution computed tomography of experimental hydrostatic pulmonary edema. Chest 1992, 101:1434–1437.
- 18. Mayo JR: Magnetic resonance imaging of the chest. Where we stand. Radiol Clin North Am 1994, 32:795–809.
- Lancaster L, Bogdan AR, Kundel HL, McAffee B: Sodium MRI with coated magnetite: measurement of extravascular lung water in rats. Magn Reson Med 1991, 19:96–104.
- Cutillo AG, Morris AH, Ailion DC, et al.: Assessment of lung water distribution by nuclear magnetic resonance. A new method for quantifying and monitoring experimental lung injury. Am Rev Respir Dis 1988, 137:1371–1378.
- Morris AH, Blatter DD, Case TA, et al.: A new nuclear magnetic res-onance property of lung. J Appl Physiol 1985, 58:759–762.
- Cutillo AG, Morris AH, Ailion DC, Durney CH, Case TA: Determina-tion of lung water content and distribution by nuclear magnetic resonance imaging. J Thorac Imag 1986, 1:39–51.
- Mayo JR, Muller NL, Forster BB, Okazawa M, Pare PD: Magnetic res-onance imaging of hydrostatic pulmonary edema in isolated dog lungs: comparison with computed tomography. Can Assoc Radiol J 1990, 41:281–286.
- Wexler HR, Nicholson RL, Prato FS, et al.: Quantitation of lung water by nuclear magnetic resonance imaging. A preliminary study. Invest Radiol 1985, 20:583–590.
- Phillips DM, Allen PS, Man SF: Assessment of temporal changes in pulmonary edema with NMR imaging. J Appl Physiol 1989, 66:1197–1208.
- Caruthers SD, Paschal CB, Pou NA, Roselli RJ, Harris TR: Regional measurements of pulmonary edema by using magnetic reso-nance imaging. J Appl Physiol 1998, 84:2143–2153.
- Rhodes CG: Measurement of lung water using nuclear magnetic resonance imaging [letter]. Br J Radiol 1986, 59:1135–1136.
- Cutillo A, Goodrich K, Krishnamurthy G, et al.: Lung water measure-me by nuclear magnetic resonance: correlation with morphome-try. J Appl Physiol 1995, 79:2163–2168.
- Mayo JR, MacKay AL, Whittall KP, Baile EM, Pare PD: Measurement of lung water content and pleural pressure gradient with magnetic resonance imaging. J Thorac Imag 1995, 10:73–81.
- Berthezene Y, Vexler V, Jerome H, et al.: Differentiation of capillary leak and hydrostatic pulmonary edema with a macromolecular MR imaging contrast agent. Radiology 1991, 181:773–777.
- Cutillo AG, Goodrich KC, Ganesan K, et al.: Alveolar air/tissue inter-face and nuclear magnetic resonance behavior of normal and ede-matous lungs. Am J Respir Crit Care Med 1995, 151:1018–1026.
- Schuster DP: Positron emission tomography: theory and its appli-cation to the study of lung disease. Am Rev Respir Dis 1989, 139: 818–840.
- Schuster DP, Marklin GF, Mintun MA, Ter-Pogossian MM: PET mea-surement of regional lung density: 1. J Comput Assist Tomogr 1986, 10:723–729.
- Rhodes C, Hughes, JMB: Pulmonary studies using positron emis-sion tomography. Eur Respir J 1995, 8:1001–1017.
- Schuster DP, Mintun MA, Green MA, Ter-Pogossian MM: Regional lung water and hematocrit determined by positron emission tomography. J Appl Physiol 1985, 59:860–868.
- Schuster DP, Marklin GF, Mintun MA: Regional changes in extravas-cular lung water detected by positron emission tomography. J Appl Physiol 1986, 60:1170–1178.
- Velazquez M, Haller J, Amundsen T, Schuster DP: Regional lung water measurements with PET: accuracy, reproducibility, and lin-earity. J Nucl Med 1991, 32:719–725.
- Spinale FG, Reines HD, Cook MC, Crawford FA: Noninvasive esti-mation of extravascular lung water using bioimpedance. J Surg Res 1989, 47:535–540.
- Zellner JL, Spinale FG, Crawford FA: Bioimpedance: a novel method for the determination of extravascular lung water. J Surg Res 1990, 48:454–459.
- Nierman DM, Eisen DI, Fein ED, et al.: Transthoraic bioimpedance can measure extravascular lung water in acute lung injury. J Surg Res 1996, 65:101–108.
- Adler A, Amyot R, Guardo R, Bates JHT, Berthiaume Y: Monitoring changes in lung air and liquid volumes with electrical impedance tomography. J Appl Physiol 1997, 83:1762–1767.
- Effros RM: Lung water measurements with the mean transit time approach. J Appl Physiol 1985, 59:673–683.
- Sivak ED, Wiedemann HP: Clinical measurement of extravascular lung water. Crit Care Clin 1986, 2:511–526.
- Allison RC, Carlile PV Jr, Gray BA: Thermodilution measurement of lung water. Clin Chest Med 1985, 6:439–457.
- Pfeiffer U, Backus G, Blumel G, et al.: A fiberoptics based system for integrated monitoring of cardiac output, intrathoracic blood volume, extravascular lung water, O 2 saturation, and a–v differ-ences. In: Practical Applications of Fiberoptics in Critical Care Moni-toring. Edited by Lewis F, Pfeiffer U. Berlin: Springer-Verlag, 1990: 114–125.
- Schuster DP, Calandrino FS: Single versus double indicator dilu-tion measurements of extravascular lung water. Crit Care Med 1991, 19:84–88.
- Sibbald WJ, Short AK, Warshawski FJ, Cunningham DG, Cheung H: Thermal dye measurements of extravascular lung water in criti-cally ill patients. Intravascular Starling forces and extravascular lung water in the adult respiratory distress syndrome. Chest 1985, 87:585–592.
- Bock JC, Lewis FR: Clinical relevance of lung water measurement with the thermal-dye dilution technique. J Surg Res 1990, 48:254–265.
- Wickerts CJ, Jakobsson J, Frostell C, Hedenstierna G: Measurement of extravascular lung water by thermal-dye dilution technique: mechanisms of cardiac output dependence. Intensive Care Med 1990, 16:115–120.
- Fallon KD, Drake RE, Laine GA, Gabel JC: Effect of cardiac output on extravascular lung water estimates made with the Edwards lung water computer. Anesthesiol 1985, 62:505–508.
- Zeravik J, Borg U, Pfeiffer U: Efficacy of pressure support ventilation dependent on extravascular lung water. Chest 1990, 97:1412–1419.
- Haider M, Schad H: Effect of positive end-expiratory airway pressure (PEEP) on extravascular thermal lung water estimation in the dog. In: Practical Applications of Fiberoptics in Critical Care Monitoring. Edited by Lewis F, Pfeiffer U. Berlin: Springer-Verlag, 1990:96–104.