Среди всех врожденных дефектов пороки сердца встречаются чаще всего. Возможно, это связано с наиболее ранним и интенсивным развитием сердечно-сосудистой системы в первые недели беременности. Как бы там ни было, но именно новорожденным и их родителям может впоследствии понадобиться переносить нередко жизненно необходимые оперативные вмешательства.
Врожденные пороки сердца (ВПС)- это органические нарушения структур сердца или прилегающих к нему сосудов, которые присутствуют с рождения. Опасность пороков заключается в том, что может быть серьезно нарушена система циркуляции крови, как внутри самого органа, так и по малому или большому кругу кровообращения.
Смертность детей, связанная с ВПС, снизилась почти на 60% с 1987 по 2005 год, о чем свидетельствует исследование, опубликованное в журнале American College of Cardiology за сентябрь, 2010 год.
Большинство дефектов сердца не имеют известной причины. Несмотря на это сегодня, благодаря успешной современной пренатальной помощи и кардиохирургии, многие дети с ВПС могут полноценно развиваться и переходить во взрослую жизнь. Все же такой вопрос, как сколько живут с врожденным пороком сердца, можно считать открытым. Ответ на него чаще всего зависит от тяжести и величины самого дефекта.
Видео: Врожденный порок сердца
Что такое порок сердца
Чтобы понять, что такое порок сердца, нужно разобраться в основах анатомии этого органа и принципах его работы.
Сердце человека состоит из 4 камер – 2 предсердий и 2 желудочков. Кровь перемещается из одной камеры в другую через отверстия, на которых имеются клапаны. Из левого желудочка кровь выбрасывается в большой круг кровообращения (аорту), насыщает кислородом все органы и ткани нашего тела, возвращается в левое предсердие через полые вены. Оттуда она идет в правый желудочек, затем в легочную артерию для того, чтобы обогатиться кислородом в легких, и через легочные вены возвращается в правое предсердие, потом в левый желудочек. Дальше цикл повторяется.
Для того, чтобы не произошло смешения артериальной и венозной крови внутри сердца, левый и правый отдел разделены перегородками – межпредсердной и межжелудочковой. Для предотвращения обратного тока крови (из желудочков в предсердия или из аорты в левый желудочек) существуют клапаны, которые открываются и закрываются в определенное время.
Все сердечные пороки делятся на 2 вида – врожденные и приобретенные.
Как понятно из названия, врожденные пороки появляются у человека уже с самого его рождения, а приобретенные возникают в процессе дальнейшей жизни.
Частота врожденных пороков сердца (ВПС) составляет примерно 5-8 случаев на 1000 детей. Приобретенные пороки сердца (ППС) встречаются у 100-150 людей на 100 000 населения.
Для простоты понимания отличий между ВПС и ППС отмечу, что при первых развивается аномалия, деформация главных сосудов (аорты и легочного ствола) или дефект перегородок, а при приобретенных поражаются клапаны. Но такое разделение можно считать условным, так как и при врожденных пороках могут быть повреждены клапаны.
Все это приводит к нарушению гемодинамики (нормального тока крови) внутри сердца, преобладанию кровенаполнения одних камер и обеднению других. В результате артериальная кровь смешивается с венозной, определенные камеры переполняются кровью, растягиваются, их стенки утолщаются. Наполнение других отделов сердца, напротив, уменьшается по сравнению с нормой.
Большинство людей с пороком сердца получают группу инвалидности. Они не могут жить полноценной жизнью, как все здоровые люди, им нужно постоянно соблюдать какие-то ограничения. Даже чисто психологически это тяжело.
К вопросу об армии – люди с пороками сердца имеют категорию «негоден» или «ограниченно годен» к срочной военной службе.
Можно ли умереть от патологии
К сожалению, факт смерти от порока сердца вполне возможен. Статистика летальных исходов при ВПС довольно печальна. Без своевременного медицинского вмешательства он наступает в 70-80% случаев.
Люди с ППС умирают примерно в 15-20% случаев. Основной причиной смерти при пороках сердца является сердечная недостаточность, т.е. ухудшение главной функции «насоса» – перекачивания крови.
Среди других причин смерти можно выделить нарушения ритма сердца, такие, как пароксизмальная желудочковая тахикардия, фибрилляция предсердий, атриовентрикулярные блокады. Из-за мерцательной аритмии нередко возникают тромбоэмболии в головном мозге, приводящие к инсульту.
Ответы на часто задаваемые вопросы
Есть ли точные данные, сколько лет живут люди с врожденными пороками сердца?
По мере расширения медицинской помощи и лечения, оказываемого младенцам, больные с ВПС живут дольше и полноценней. Многие дети с ВПС смогли перейти во взрослую жизнь. По оценкам, более двух миллионов человек в Соединенных Штатах живут с ВПС.
Статистика по выживаемости:
- Выживание младенцев с ВПС зависит от того, насколько серьезен дефект, когда он диагностирован, и как он лечится.
- Около 97% детей, родившихся с некритичным ВПС, выживают до одного года, тогда как 95% детей, родившихся с некритичным ВПС, выживают до 18 лет.
- Около 75% младенцев, родившихся с критическим ВПС, выживают до одного года, при этом 69% младенцев, родившихся с критическими ВПС, выживают до 18 лет. Таким образом, население людей с ВПС возрастает.
- Улучшаются выживаемость и медицинское обслуживание детей с критическими ВПС. В период с 1979 по 1993 год около 67% младенцев с критическими ВПС выжили до одного года. До этого же возраста смогло дожить около 83% детей с критическими ВПС в период с 1994 по 2005 год. [3 — Matthew E. Oster, Kyung A. Lee. Temporal Trends in Survival Among Infants With Critical Congenital Heart Defects. Pediatrics, May 2013.]
Существуют следующие варианты развития ВПС:
- Многие люди с неосложненными формами пороков живут без особых проблем.
- У других случаях может наблюдаться развитие болезни с течением времени.
- У части больных с ВПС имеются генетические нарушения или другие изменения со здоровьем, которые повышают риск инвалидизации или даже смертельного исхода.
Даже при улучшенном лечении многие люди с ВПС не излечиваются полностью, даже если их дефект сердца был восстановлен. При ВПС могут развиваться другие проблемы со здоровьем с течением времени. Все зависит от конкретного сердечного дефекта больного, величины нарушения и серьезности патологии.
На фоне ВПС, даже после проведенного лечения, могут возникать различные проблемы со здоровьем:
- нерегулярный сердечный ритм (аритмии);
- повышенный риск инфицирования сердечной мышцы (инфекционный эндокардит);
- ослабление сердца из-за развития кардиомиопатии.
Наличие ВПС вынуждает регулярно проходить осмотры у кардиолога, что позволяет поддерживать здоровье на приемлемом уровне. Также может потребоваться повторная операция в более старшем возрасте, даже после первичных детских хирургических вмешательств.
Возможные причины возникновения
Среди причин приобретенных пороков наиболее частыми являются:
- Ревматизм, а точнее, хроническая ревматическая болезнь сердца – воспаление его внутренней оболочки (в том числе и клапанного аппарата), развивающаяся после перенесенной (главным образом в детстве) стрептококковой инфекции (ангины).
- Инфекционный эндокардит – постепенное разрушение сердечных клапанов вследствие размножения на них бактерий. Занос инфекции может произойти при удалении кариозного зуба, при плохой антисептической обработке кожи во время укола или использовании нестерильных шприцов.
- Атеросклероз и дегенеративные изменения клапанов — типичны для людей пожилого возраста.
Из более редких причин можно выделить сифилис и системные патологии – ревматоидный артрит, красная волчанка, склеродермия.
Конкретный этиологический фактор врожденных пороков трудно установить. Это могут быть:
- наследственные мутации – синдром Дауна, Патау;
- заболевания матери — сахарный диабет, тромбофилия, системные васкулиты;
- внутриутробные вирусные инфекции – краснуха, цитомегаловирус, ветрянка;
- вредные привычки — курение, употребление алкоголя во время беременности;
- воздействие ионизирующего излучения;
- применение лекарственных препаратов, пагубно влияющих на развитие плода — противоопухолевые средства, сульфаниламиды, тетрациклины.
Как определить наличие порока сердца
Чтобы узнать, есть ли у человека порок сердца, я ориентируюсь на следующие данные:
- симптомы и жалобы, беспокоящие пациента;
- физикальный статус – внешний вид больного;
- электрокардиография;
- эхокардиография (УЗИ сердца);
- рентгенография органов грудной клетки.
Симптомы, признаки и типичный вид больного
Люди с пороками сердца главным образом страдают от признаков сердечной недостаточности. Они испытывают затруднения дыхания, особенно сильно в ночное время, что связано с горизонтальным положением тела и повышением давления в сосудах легких. По тем же причинам их может беспокоить приступообразный кашель.
Больные (особенно с ВПС) очень быстро устают, даже после совсем незначительной физической активности, им постоянно хочется спать, у них кружится голова, и они даже могут упасть в обморок.
Из-за увеличенной печени пациент чувствует тяжесть или тянущие/ноющие боли в правом подреберье. К вечеру сильно отекают ноги. Часто беспокоят ноющие боли в левой половине груди, приступы сердцебиения, неприятные ощущения в грудной клетке. У пациентов с определенными ВПС постоянно возникают инфекции нижних дыхательных путей.
Нередко я замечаю у людей с пороками сердца так называемый «симптом барабанных палочек». Это утолщение концевых фаланг пальцев рук. Данный признак свидетельствует о длительном нарушении кровообращения во всем организме.
Новорожденные и младенцы с ВПС отстают в росте, имеют сниженную массу тела. Часто их губы, нос, кончики пальцев приобретают синюшный оттенок (цианоз).
Есть специфические симптомы порока сердца. Например, при коарктации аорты из-за выраженного ее сужения кровообращение головы, рук и верхней части туловища остается на должном уровне, в то время как нижние отделы тела и ноги обеднены кровью. Это приводит к тому, что мускулатура верхнего плечевого пояса выделяется на фоне слаборазвитых мышц нижних конечностей. И создается ложное впечатление «атлетического телосложения».
Еще пример – митральный стеноз. На поздних стадиях этого ППС на фоне общей бледности лица на щеках возникает яркий синюшно-розовый румянец, губы и нос при этом имеют синий оттенок. Это называется «facies mitralis», или «митральное лицо».
Хочу отметить, что человек с ППС долгое время может чувствовать себя вполне здоровым и не испытывать никаких болей или затруднения дыхания. Это связано с тем, что сердце пытается компенсировать нарушения гемодинамики и в первое время отлично с этим справляется. Однако рано или поздно этих механизмов оказывается недостаточно, и болезнь начинает проявлять себя клинически.
Когда я осматриваю таких больных, мне удается выявить некоторые патологические признаки, например, усиленный сердечный толчок левого или правого желудочка, дрожание грудной клетки. Во время аускультации пациентов с пороком сердца я часто слышу шумы на точках проекции клапанов, перегородок и сонных артерий; усиление, ослабление или расщепление тонов.
Инструментальная диагностика
Основные инструментальные методы исследования для диагностики пороков сердца:
- Электрокардиография. На ЭКГ мне удается увидеть признаки гипертрофии разных отделов сердца по изменению высоты, ширины и формы зубцов. Нередко обнаруживаются аритмии (особенно часто – фибрилляция предсердий).
- Эхокардиография – это, пожалуй, главный диагностический метод, позволяющий достоверно установить сердечный порок. На Эхо-КГ отчетливо распознается состояние клапанов, перегородок, толщина стенок и объем камер. В режиме допплера можно увидеть направление тока крови между отделами (регургитацию), измерить давление в легочной артерии. При подозрении на порок для получения более детального изображения я назначаю чреспищеводную Эхо-КГ (датчик устанавливается в пищеводе прямо позади сердца).
- Рентгенография органов грудной клетки – на снимке очень хорошо видно выбухание ствола легочной артерии, усиление легочного рисунка из-за повышения давления в сосудах легких, изменение формы тени сердца, узурацию ребер (неровный контур вследствие сдавливания их межреберными артериями).
Виды пороков и их отличия
Как уже было сказано, все пороки сердца делятся на врожденные и приобретенные. Они отличаются друг от друга патофизиологией, тяжестью, продолжительностью жизни человека.
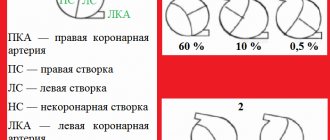
Существует множество классификаций ВПС, но наиболее часто клиницистами используется классификация Мардера, разделяющая все ВПС на пороки с цианозом и без цианоза (т.е. «синие» и «белые»).
Таблица 1. Характеристика ВПС
| Тип | Название | Выделяющий признак | Механизм нарушения гемодинамики |
| ВПС без цианоза (бледный тип) | Дефекты межжелудочковой и межпредсердной перегородок | «Сердечный горб» (выпячивание передней грудной стенки) из-за сильного увеличения ПЖ. Интенсивный систолический шум в III-IV межреберье слева от грудины | Сброс крови слева направо. Перегрузка ЛЖ, затем правых отделов сердца. Быстрое развитие легочной гипертензии за счет рефлекторного спазма легочных артерий |
| Открытый артериальный проток | Систоло-диастолический шум во II-III межреберье слева от грудины | Сброс крови из аорты в легочную артерию, усиление кровотока в малом круге, перегрузка левых отделов сердца | |
| Изолированный стеноз легочной артерии | Ослабление II тона и грубый систолический шум над клапаном ЛА | Резкая перегрузка ПЖ, обеднение легочного кровотока | |
| Коарктация аорты | Повышенное артериальное давление, «атлетическое телосложение», «зябкость ног», ослабление или пульсации на артериях нижних конечностей, узурация ребер на рентгенограмме, систолический шум вдоль всего левого края грудины | Затруднение тока крови через суженный участок аорты, перегрузка ЛЖ | |
| ВПС с цианозом (синий тип) | Транспозиция магистральных сосудов | Выраженная общая гипоксия (цианоз, «барабанные палочки»), сердечный горб, громкий I тон на верхушке | Недостаток кислорода в органах, через которые проходит большой круг кровообращения. |
| Единственный желудочек сердца | Признаки гипоксии, систолический шум на верхушке | Смешивание артериальной и венозной крови, усиление легочного кровотока, быстрая перегрузка желудочка | |
| Тетрада Фалло | Резкое ослабление II тона над легочной артерией | Сброс крови справа налево |
Приобретенные сердечные пороки делятся на 2 вида – стеноз, т.е. сужение отверстия между камерами, и недостаточность, т.е. неполное закрытие клапана. Все ППС сводятся к переполнению кровью одних камер сердца и обеднению других, со всеми вытекающими последствиями.
Наиболее частый ППС у взрослых – аортальный стеноз (около 80%).
Могут встречаться комбинированные пороки – когда у человека одновременно имеется и недостаточность, и стеноз клапана. Также довольно часто я наблюдаю людей, у которых поражены несколько клапанов. Это называется сочетанным пороком сердца.
Таблица 2. Характеристика ППС
| Тип | Название | Выделяющий признак | Механизм нарушения гемодинамики |
| Пороки митрального клапана (МК) | Недостаточность МК | Ослабление I тона, систолический шум на верхушке | Обратный сброс крови в левое предсердие |
| Митральный стеноз | Громкий I тон, диастолический шум на верхушке. Facies mitralis. | Выраженная перегрузка левого предсердия, его гипертрофия и расширение. Повышенное давление в легочных сосудах из-за рефлекторного спазма | |
| Пороки аортального клапана (АК) | Недостаточность АК | Увеличение пульсового АД, видимая пульсация сонных артерий, протодиастолический шум на АК | Растяжение левого желудочка обратным током крови из аорты |
| Аортальный стеноз | Боли, напоминающие стенокардию, постоянные обмороки. Грубый систолический шум на АК, распространяющийся на сонные артерии | Ухудшение выброса крови в аорту, перегрузка левого желудочка | |
| Пороки клапана легочной артерии (ЛА) | Недостаточность ЛА | Ослабление II тона на клапане ЛА, протодиастолический шум во II межреберье слева от грудины | Обратный сброс крови в правый желудочек |
| Стеноз ЛА | Усиление и расщепление II тона. Выраженная пульсация правого желудочка | Препятствие выбросу крови в ЛА, перегрузка ПЖ | |
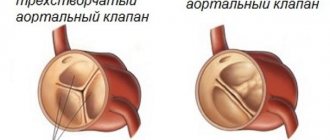
| Пороки трехстворчатого клапана (ТК) | Недостаточность ТК | Систолический шум на ТК | Обратный сброс крови в правое предсердие |
| Стеноз ТК | Усиление I тона на ТК | Перегрузка правого предсердия, его расширение и гипертрофия |
Отделение хирургического лечения врождённых пороков сердца (ВПС)
Врожденные пороки сердца (ВПС) – это большая группа разнообразных по формированию и анатомии аномалий внутриутробного развития сердца и крупных сосудов, впадающих в его полости или выходящих из них.
Статистика заболеваемости ВПС
По разным данным, частота встречаемости ВПС варьирует от 2 до 15 случаев на каждые 1000 новорожденных детей. В 2021 году среди более чем 1,3 млн новорожденных было зарегистрировано около 12 тысяч детей с ВПС.
По сравнению со статистикой 10-летней давности частота обнаружения ВПС у новорожденных возросла с 6 до 9 случаев на каждые 1000 родившихся младенцев, что по всей видимости связано с улучшением средств ранней диагностики этой серьезной и, зачастую, жизненно опасной в детском возрасте группы заболеваний.
Несмотря на то, что современные способы и технические возможности ультразвукового исследования (эхокардиографии) позволят обнаружить ВПС у плода начиная с 12-14 недели беременности с высокой долей вероятности (до 96%), тем не менее регистрируются случаи позднего выявления этой патологии как среди детей, так и среди взрослого контингента.
На конец 2021 года в России (население около 147 млн. человек) было зарегистрировано более 573 тысяч пациентов (детей и взрослых) с установленным диагнозом ВПС. Однако велика вероятность, что реальное количество таких больных может быть больше, а число ежегодно регистрируемых случаев установления данного диагноза будет расти.
Прогноз выживаемости
Несомненно, естественное (без вмешательства врачей) течение подавляющего числа различных ВПС, как правило, имеет неблагоприятный прогноз и приводит к сокращению продолжительности и качества жизни пациента, зачастую – весьма существенному. До 90% новорожденных с так называемыми «критическими ВПС» не доживают до 1 года. Многие из них погибают в течение первых недель своей жизни. По данным статистики, в структуре причин младенческой смертности в России врожденные пороки сердца составляют около 10%.
Причины ВПС
Среди наиболее вероятных причин формирования ВПС приводятся генетические и хромосомные аберрации, вирусные инфекции матери в период беременности, хронические эндокринные заболевания и болезни обмена веществ, вредные привычки (курение, употребление алкоголя и пр.), тератогенные и мутагенные неблагоприятные факторы внешней среды.
Врожденных аномалий развития сердца и магистральных сосудов великое множество. Условно, всю совокупность ВПС можно подразделить в зависимости от возраста, в котором наиболее выражены и прогностически значимы клинические проявления (симптомы и последствия).
| Виды ВПС | Возраст, в котором обычно возникает необходимость хирургического лечения |
| Период новорожденности |
| Первый год жизни |
| Старше года |
Некоторые ВПС характеризуются тяжелыми нарушениями центральной гемодинамики вскоре после рождения, вынуждая начинать хирургическое лечение уже в периоде новорожденности (например, простая транспозиция магистральных артерий или обструктивные формы тотального аномального дренажа легочных вен).
Транспозиция магистральных артерий
Тотальный аномальный дренаж легочных вен
Другие ВПС первые несколько недель или месяцев жизни протекают с клинической компенсацией, манифестируя ближе ко второму полугодию жизни (дефект межжелудочковой или аорто-легочной перегородки, атриовентрикулярный канал, СБУГ).
Общий атриовентрикулярный канал
Дефект межжелудочковой перегородки
Общий артериальный ствол
Существуют врожденные аномалии, долгое время не проявляющиеся клинически и протекающие доброкачественно, что позволяет отсрочить их хирургическое лечение на второй год жизни и даже позже (дефект межпредсердной перегородки, частичный аномальный дренаж легочных вен).
Дефект межпредсердной перегородки
Более того, существует ряд ВПС, коррекцию которых целесообразно отсрочить в пределах продолжительности периода клинической компенсации для достижения лучших результатов лечения (корригированная транспозиция магистральных артерий, компенсированные формы аномалии Эбштейна, умеренная коарктация аорты).
Коарктация аорты
Также следует отметить, что одна и та же нозологическая форма ВПС в зависимости от конкретной анатомии может стать поводом хирургической операции в разные возрастные периоды. Например, простая транспозиция магистральных артерий вынуждает выполнить операцию артериального переключения в первые две недели жизни, тогда как в сочетании с крупным дефектом межжелудочковой перегородки эта же аномалия может быть прооперирована в возрасте двух месяцев и старше. Крайние формы аномалии Эбштейна с гемодинамической атрезией легочной артерии и дуктус-зависимым легочным кровотоком являют собой «критический ВПС периода новорожденности».
«Критические пороки периода новорожденности» составляют около 30% выявленных ВПС и требуют безотлагательную хирургическую помощь уже в первые недели, а то и дни, жизни ребенка.
Ранее эта группа заболеваний отождествлялась с патологией, не совместимой с жизнью. Однако возможности современной медицины позволили добиться впечатляющих ранних и отдалённых результатов в лечении многих из данной группы ВПС.
Критические ВПС
Синдром гипоплазии левых отделов сердца
Атрезия клапана легочной артерии
Атрезия трехстворчатого клапана
Важно помнить, что целый ряд врожденных аномалий сердца невозможно устранить сразу, в рамках одной хирургической операции. В таких случаях для достижения оптимального результата лечения его распределяют на несколько стадий, или этапов, каждый из которых выполняется в разном возрасте, начиная с младенчества. Также, почти никогда нельзя исключить возможную необходимость выполнения дополнительного хирургического вмешательства даже после ранее проведенной радикальной (то есть окончательной) коррекции порока сердца.
Все операции по поводу ВПС можно разделить на 4 категории:
| Радикальные операции (коррекции) | Когда достигается полное и окончательное устранение ВПС и сердце ребенка обретает анатомическое строение, соответствующее здоровому сердцу или близкое к нормальной анатомии. Внутрисердечное кровообращение после таких операций, естественно, становится физиологичным (то есть – нормальным). После проведённого лечения пациент по темпам своего развития, качеству и продолжительности жизни не отличается от здоровых сверстников и обычно нуждается лишь в превентивном амбулаторном наблюдении. Как правило, инвалидность снимается. |
| Гемодинамические коррекции | Когда внутрисердечное кровообращение, равно как и анатомическое строение сердца, по завершении лечения нельзя назвать «соответствующим здоровому сердцу». Тем не менее, такая коррекция обеспечивает гемодинамику, близкую к физиологической, позволяя ребенку жить, развиваться, а в будущем — успешно адаптироваться в социуме и создавать собственную семью. Физические возможности человека могут быть несколько ограничены, инвалидность полностью не снимается. |
| Подготовительные (промежуточные) паллиативные операции | Являются вмешательствами, которые преследуют цель подготовить сердце и организм в целом к выполнению последующей радикальной или гемодинамической коррекции. Таких операций может быть несколько. Пациенты после таких операций могут быть временно выписаны из стационара, однако требуют систематического амбулаторного наблюдения с целью контроля за клиническим состоянием, коррекцией медикаментозной терапии и определения сроков очередной госпитализации в стационар для диагностики и продолжения хирургического лечения |
| Окончательные паллиативные (продлевающие жизнь) операции | В настоящее время весьма редки и выполняются пациентам с неизлечимыми (неоперабельными) сложными формами аномалий развития сердца либо их инкурабельными осложнениями. Такие операции порой называют «мостом» к трансплантации сердца. |
С прогностической точки зрения все ВПС можно подразделить на аномалии с благоприятным прогнозом и пороки с неблагоприятным прогнозом
. Последние чаще всего представляют собой совокупность множественных ВПС (нередко сочетаются с пороками развития других органов, множественными проявлениями дисэмбриогенеза и синдромальными формами генетических аномалий), не подлежащих радикальной коррекции и предопределяющих, даже при условии выполнения гемодинамической или паллиативной операции, не высокое качество дальнейшей жизни пациента, ограничение ее продолжительности, глубокую инвалидизацию и ограниченную социальную адаптацию. Пациенты с такими аномалиями потенциально рассматриваются как кандидаты на трансплантацию сердца или комплекса «сердце-легкие». В случаях ранней пренатальной (внутриутробной) диагностики ВПС с неблагоприятным прогнозом следует рассмотреть возможность прерывания беременности по медицинским показаниям в связи с выявлением у плода не совместимого с жизнью врожденного порока развития сердца.
Классификация ВПС
ВПС можно классифицировать также на простые (наличие у пациента единственной аномалии) и сложные (сочетание нескольких аномалий). В международном классификаторе болезней ВОЗ некоторые часто сочетающиеся аномалии формирования сердца нередко объединены в одну нозологическую единицу, имеющую соответствующую кодировку, например «синдром гипоплазии левых отделов сердца» или «тетрада Фалло».
Тетрада Фалло
Клинические проявления (симптомы) ВПС
не только весьма разнообразны, но и имеют характерный спектр, присущий конкретному возрастному периоду их естественного течения. К примеру, крупный дефект межжелудочковой перегородки в первые несколько месяцев жизни обычно не проявляет себя симптомами в силу особенностей физиологии легких у новорожденных и младенцев. К полугоду жизни у ребенка развиваются симптомы сердечной недостаточности (частые простудные заболевания, плохой аппетит, сниженная толерантность к физической нагрузке, одышка, дефицит массы тела, анемия, нарушения сна), вызванные избыточным кровотоком в легких и перегрузкой левых камер сердца. Однако позже, ко 2-3 годам жизни и старше, по мере развития необратимых опасных склеротических изменений в мелких сосудах легких указанные симптомы спонтанно регрессируют – наступает период мнимого благополучия. В эти сроки пациент уже либо операбелен условно, либо не операбелен вовсе. Впоследствии клиническая картина характеризуется симптомами правожелудочковой недостаточности кровообращения и вторичного дефицита легочного кровотока на фоне склероза и обтурации мелких сосудов легких.
Деление пороков на «бледные» и «синие» (цианотичные)
, распространенное в научно-популярной литературе и сетевых ресурсах, носит весьма условный характер, так как не имеет отчетливой корреляции с гемодинамическими закономерностями естественного течения ВПС и не несет какого-либо прогностического значения. Так, две аномалии «простая транспозиция магистральных артерий» и синдром гипоплазии правых отделов сердца являют собой цианотичный ВПС, однако в первом случае возможность радикальной коррекции предопределяет благоприятный прогноз, в противоположность второму из приведенных ВПС.
В особую группу выделены ВПС у взрослых пациентов
— корригированные или не корригированные ВПС у лиц 18 лет и старше. Их принято делить на первичные и вторичные.
Первичные
– совокупность аномалий с относительно благоприятным естественным течением, позволяющим пережить детский возраст, впервые выявленных в возрасте старше 18 лет или выявленных в детском возрасте, но признанных инкурабельными (неизлечимыми). Это меньшая когорта пациентов.
Вторичные
– у так называемых «GUCH-пациентов» (большая из двух когорт). Представлены широким спектром врожденных аномалий сердца, ранее оперированных в детском возрасте.
На базе клинических подразделений нашего Центра, профилированных на лечении пациентов с ВПС, выполняются все виды открытых хирургических, малоинвазивных хирургических (торакоскопических) и рентген-эндоваскулярных вмешательств (в том числе – гибридных) при самых разнообразных врожденных аномалиях развития и опухолевых заболеваниях сердца и магистральных сосудов.
Центр оснащен всем необходимым современным оборудованием для своевременной и полноценной диагностики ВПС, в том числе – пренатальной (внутриутробной). Ежегодно в нашем Центре получают необходимую хирургическую помощь около 3500 пациентов с ВПС. Выполняется более 900 рентген-эндоваскулярных процедур при врожденных аномалиях сердца и магистральных сосудов.
Как лечат пороки сердца
К сожалению, не существует лекарства, способного вылечить человека от порока сердца. А все ВПС лечатся только хирургическим путем. Исключением является открытый артериальный проток – врожденный порок, от которого можно полностью избавиться фармакологическим способом. Но это эффективно лишь в первые сутки жизни человека. Для этого я назначаю внутривенное введение нестероидного противовоспалительного препарата (Ибупрофен, Индометацин) в течение 3 дней.
При наличии цианоза и признаков тяжелой сердечной недостаточности операция выполняется немедленно. Зачастую хирургам приходится оперировать даже грудничков и годовалых детей. Если же порок был обнаружен при инструментальных методах исследования, и пациента ничего не беспокоит, или имеются незначительные симптомы, операцию можно отложить.
Традиционно оперативные вмешательства для устранения ВПС проводятся под общей анестезией, на открытом сердце, с подключением к аппарату искусственного кровообращения. Дефект либо ушивается, либо закрывается заплаткой из перикарда или синтетической ткани. Открытый проток перевязывается или пересекается.
В последнее время в специализированных кардиологических центрах, имеющих соответствующее оборудование, возможно выполнение малоинвазивных эндоваскулярных вмешательств. При таких операциях под контролем УЗИ и рентгена через бедренную вену вводится катетер, который достигает правого предсердия. Через катетер вставляется окклюдер, представляющий собой соединенные диски из никель-титановой проволоки. Этим окклюдером и закрывается дефект.
Основным противопоказанием к таким операциям является запущенная легочная гипертензия с выраженным склерозированием сосудов. В этих случаях выполняются так называемые паллиативные вмешательства, которые устраняют не сам порок, а его последствия. Искусственно создаются сообщения (анастомозы) между крупными сосудами, чтобы кровь шла в обход перегруженных отделов сердца.
Теперь разберем лечение приобретенных пороков. С ними дела обстоят немного иначе.
Если ППС развился на фоне ревматизма, то, согласно протоколу, я обязательно применяю антибактериальную терапию пенициллиновыми антибиотиками. Этот момент очень важен, так как присутствие в организме стрептококковой бактерии способно вызвать развитие новых пороков сердца.
Также я всегда назначаю лекарственную терапию, которая поможет стабилизировать состояние пациента.
В первую очередь используются медикаменты, замедляющие прогрессирование сердечной недостаточности:
- ингибиторы АПФ – Периндоприл, Рамиприл;
- бета-адреноблокаторы – Бисопролол, Метопролол;
- диуретики — Торасемид;
- антагонисты альдостерона – Спиронолактон, Эплеренон;
В случае возникновения нарушений ритма сердца я использую антиаритмические препараты – Соталол, Амиодарон.
Немаловажно проведение антикоагулянтной терапии, так как часть ППС, особенно митральный стеноз, нередко сопровождается фибрилляцией предсердий, при которой в полости левого предсердия формируются тромбы, приводящие к кардиоэмболическому инсульту. Чтобы это предотвратить, я назначаю Варфарин или низкомолекулярные гепарины.
При тяжелом состоянии пациента, когда лекарства уже не помогают, я направляю больных на хирургическое лечение.
Существует 2 основных вида операций при ППС:
- протезирование клапана;
- реконструктивные операции — пластика клапана, комиссуротомия, баллонная вальвулотомия.
Протезы клапанов бывают механические (искусственные) и биологические. Их ключевое отличие заключается в следующем. При установке биологического клапана пациент должен получать антикоагулянтную терапию первые 3 месяца после операции, а при имплантации механического – пожизненно. Вопрос о выборе вида клапана каждый раз решается в индивидуальном порядке.
Единственный антикоагулянт, разрешенный для длительного применения при искусственном клапане сердца, это Варфарин.
Механические клапаны более долговечны, но их стоимость гораздо выше по сравнению с биологическими.
Лечение приобретенных пороков сердца может быть консервативное и оперативное
Консервативное лечение эффективно только на ранних этапах развития порока сердца и требует обязательного динамического наблюдения кардиолога.
ППС следует лечить хирургически тогда, когда:
- Прогрессирует сердечная недостаточность.
- Патологические изменения клапана существенно влияют на гемодинамику.
- Проводимая консервативная терапия не оказывает должного эффекта.
- И возникают опасения в появлении серьезных осложнений.
Виды операций на пороки сердца
Открытые операции на сердце проводятся в условиях искусственного кровообращения посредством срединной стернотомии. Срединная стернотомия создает для кардиохирурга оптимальные условия для работы — выполнения необходимых хирургических вмешательств при различных патологиях и для подключения аппарата искусственного кровообращения. Разрез мягких тканей по длине примерно равен длине грудины (около 20 см), а грудина рассекается по всей длине.
Основные два вида операций, которые в настоящее время применяются при ППС-это реконструкция пораженных клапанов (пластика) или их протезирование.
Клапансохраняющая операция
Выполняется для устранения причины дисфункции клапана.
Если клапаны не смыкаются (недостаточность клапана), то кардиохирург в процессе операции добивается нормализации смыкания створок клапана, проводя резекцию створок клапана, аннулопластику, комиссуральную пластику, протезирование хорд. Если существует клапанный стеноз, то проводится разделение тех участков створок, которые срослись из-за патологического процесса -выполняется открытая комиссуротомия.
Клапанзамещающая операция
В случае невозможности выполнения пластики, когда нет для этого условий, выполняют клапанзамещающие операции протезирования клапанов сердца. В случае вмешательства на митральном клапане протезирование выполняют с полным или частичным сохранением передней или задней створок клапана, а при невозможности без их сохранения.
При клапанзамещающих операциях используют протезы.
- Протезы могут изготовлять из тканей животного или человека. Такие протезы называют биологическими. Основное преимущество его состоит в том, что пациенту не надо принимать антикоагулянтные препараты в течение последующих лет жизни, а основной их минус — ограниченный срок службы (10-15 лет).
- Протезы, состоящие целиком из механических элементов (титана и пиролитического углерода, называются механическими. Они очень надёжны и способны служить безотказно много лет, без замены, но после такой операции пациенту необходимо всегда, пожизненно принимать антикоагулянты, в этом отрицательный момент применения механического протеза.
Минимально инвазивные операции
Современная хирургия, благодаря созданию новых инструментов, получила возможность модифицировать оперативные доступы к сердцу, что приводит к тому, что операции становятся минимально травматичными для пациента.
Смысл таких операций заключается в том, что доступ к сердцу осуществляется посредством небольших разрезов на коже. При миниинвазивных операциях на митральном клапане проводится правосторонняя боковая миниторакотомия, при этом кожный разрез делается не более 5 см, это позволяет полностью отказаться от рассечения грудины и обеспечивает удобный доступ к сердцу. Для улучшения визуализации применяется эндоскопическая видео поддержка, обладающая многократным увеличением. При миниинвазивном доступе к аортальному клапану разрез на коже примерно в два раза меньше (длина разреза 8 см), а грудина рассекается по длине в верхней ее части. Преимущество данного метода заключается в том, что не рассеченный участок грудины обеспечивает большую стабильность после операции, а также в лучшем косметическом эффекте за счет уменьшения размера шва.
Эндоваскулярные операции- транскатетерное протезирование аортального клапана (TAVI).
Методы транскатетерной имплантации аортального клапана:
- Вся операция осуществляется через кровеносный сосуд (бедренную или подключичную артерию). Смысл процедуры заключается в проколе бедренной или подключичной артерии катетером-проводником и доставке стент-клапана против тока крови к месту его имплантации (корень аорты).
- Через аорту. Суть метода состоит в рассечении грудины на небольшом протяжении (министернотомия) и проколе стенки аорты в восходящем отделе и имплантации стент-клапана в корень аорты. Метод используется при невозможности доставки клапана через бедренную и подключичную артерию, а также при выраженном изгибе дуги арты.
- Через верхушку сердца. Смысл процедуры состоит в нанесении небольшого разреза в пятом межреберье слева (миниторакотомия), проколе верхушки сердца катетером-проводником и установке стент-клапана. Как только новый клапан имплантирован, катетер удаляется. Новый клапан начинает работать незамедлительно.
Существует два вида стент-клапанов:
- Самораскрывающиеся стент-клапан раскрывается до нужного размера после удаления с него ограничительной оболочки муфты.
- Баллон-дилатируемый стент-клапан, который расширяется до нужного размера при раздувании баллона; после окончательной установки стент-клапана баллон сдувается и удаляется.
Для определения возможности проведения операции TAVI пациент должен пройти ряд обследований, включая ЭКГ, эхокардиографию, компьютерную томографию (КТ) и ангиографию.
В настоящее время все более широкое применение процедура TAVI находит не только при аортальном стенозе, но и при аортальной недостаточности, а также их сочетании. Кроме того, операция TAVI применяется при дисфункции биологического протеза аортального клапана.
Операция TAVI проводится под общим наркозом и требует междисциплинарного подхода. Процедура выполняется специализированной командой, которая включает интервенционного кардиолога, кардиохирурга, анестезиолога, радиолога.
Наличие стент-клапана не является показанием к приему пациентом антикоагулянта непрямого действия Варфарина (при отсутствии других показаний).
От чего зависит прогноз: сколько живут пациенты
Меня часто спрашивают – «сколько живут с пороком сердца?»
Это зависит от множества факторов, таких, как:
- вид порока;
- его тяжесть;
- степень сердечной недостаточности;
- наличие осложнений;
- своевременность диагностирования и лечения;
- выполнение рекомендаций врача (правильный прием препаратов с соблюдением всех дозировок и т.д.);
- качество проведенной операции.
Без хирургического вмешательства больные со многими ВПС погибают еще в раннем детстве (до 2-5 лет). К ВПС, при которых человек может дожить до взрослых лет без операции, относятся коарктация аорты, дефект межпредсердной перегородки.
Наиболее благоприятные ППС в плане прогноза – митральная, трикуспидальная регургитация. Серьезные осложнения при них развиваются редко и через продолжительное время. При других ППС (митральный, аортальный стеноз) пациенты погибают примерно через 5-10 лет после первого появления симптомов.
Современные возможности лечения, как фармакологические, так и кардиохирургические, позволяют продлить жизнь таким людям до 60-70 лет.
Симптомы сердечной недостаточности
В клинической картине заболевания существуют общие симптомы и частные, обусловленные анатомической локализацией порока. К общим симптомам относятся:
- слабость и снижение трудоспособности;
- головокружения и обмороки;
- одышка и цианоз (посинение) кожных покровов;
- ощущение сердцебиения;
- повышение или понижение артериального давления.
Все эти признаки являются первыми сигналами и могут только лишь косвенно указывать на наличие порока сердца.
Последствия патологии
У пациента с пороком сердца, как врожденным, так и приобретенным, есть большой риск развития острой сердечной недостаточности (отек легких, кардиогенный шок), которая без быстрого медицинского вмешательства ведет к гибели человека.
Также у людей с пороками сердца намного раньше развивается ишемическая болезнь, а значит, у них в несколько раз выше вероятность возникновения инфаркта миокарда.
Практически любой порок сердца сопровождается нарушениями ритма. Наиболее опасные из них – желудочковые тахиаритмии и атриовентрикулярные блокады.
При некоторых пороках из-за выраженной перегрузки малого круга кровообращения и рефлекторного сужения сосудов легких возникает легочная гипертензия – очень тяжелое состояние, трудно поддающееся лекарственной терапии, требующее хирургического вмешательства.
По причине длительного выраженного кислородного голодания (гипоксии) всего организма страдает иммунная система, из-за чего пациенты с пороками сердца постоянно болеют инфекционными заболеваниями, особенно бронхитами и пневмониями.
При любом пороке сердца, а также наличии протезированных клапанов в несколько раз возрастает риск инфекционного (бактериального) эндокардита – опасной болезни, поражающей клапаны сердца, нередко оканчивающейся летально.
Классификация
Различают комбинированные, сложные и простые структурные сердечные нарушения. По уровню кислородного голодания – белые (бледные) и синие. В соответствии с классификационными сведениями ассоциации нью-йоркских кардиохирургов существует 4 класса сложности:
- Первый. Серьезных анатомических изменений миокарда нет, хирургическое вмешательство не рекомендовано.
- Второй. Патология не запущенная, процессы обратимы. Благодаря хирургии возможно 100% восстановление. Системы и органы (кроме сердечной мышцы) на фоне порока не повреждены.
- Третий. Прослеживаются кардиодефекты необратимого характера. Патологические изменения в теле, вызванные деформациями, обратимы.
- Четвертый. Самый опасный класс, нередко приводящий к летальному исходу. Все нарушения необратимы.
Нужна ли при пороке сердца операция? Какие препараты принимать и что запрещено делать? Ответы на все эти вопросы может дать только лечащий врач. Бессмысленно искать ответ в интернете. Чтобы справиться с проблемой, найти исключительно безошибочное решение, запишитесь на прием к квалифицированному кардиологу.
Случай из практики: подросток с коарктацией аорты
Приведу один интересный случай из моей практики. Ко мне на прием обратилась мама со своим сыном 15 лет, которого с самого раннего детства беспокоят головные боли, зябкость и непонятная слабость в ногах. В возрасте 7 лет мальчик лежал в больнице в отделении педиатрии, где у него выявили повышенное артериальное давление до 150/90 мм рт.ст. Был выставлен диагноз: «Гипертоническая болезнь», выписаны препараты. Лекарства больной принимал нерегулярно. Молодой возраст пациента, а также отсутствие гипертонии у матери и у отца заставили меня усомниться в диагнозе и заподозрить «вторичную природу» высокого давления.
При общем осмотре больного, кроме повышенного АД (155/90 мм рт.ст) мне удалось выявить ослабленную пульсацию на артериях ног и систолический шум сзади на уровне нижнего угла лопатки. Я назначил проведение эхокардиографии, которая показала утолщение левого желудочка и участок сужения в грудном отделе аорты. На рентгенограмме был отчетливо виден еще один признак коарктации аорты – узурация ребер (неровный контур). Больному была проведена хирургическая операция – пластика суженного участка аорты. Состояние мальчика улучшилось, артериальное давление нормализовалось, пропала потребность в приеме лекарств для коррекции АД.
Советы специалиста: жизнь с пороком сердца
Хочу привести несколько рекомендаций, которые помогут избежать большинства негативных последствий и увеличить эффективность лечения:
- спорт – профессиональные тренировки придется прекратить. Небольшие физические нагрузки разрешаются;
- регулярное обследование – неважно, успешно вас прооперировали еще в детстве или только недавно установили диагноз легкой митральной недостаточности. При пороке сердца необходимо хотя бы раз в полгода-год посещать кардиолога, делать ЭКГ и Эхо-КГ для проверки состояния функций сердца, а также с целью отслеживания возникновения возможных осложнений;
- поваренная соль – если у вас были обнаружены признаки хронической сердечной недостаточности и вам прописали для ее лечения медикаменты, для большей их эффективности нужно ограничить употребление поваренной соли с пищей до 2-3 грамм в сутки;
- Варфарин – для профилактики тромбообразования пациентам с пороками сердца часто назначают этот препарат. Для того чтобы его прием был эффективным и одновременно безопасным, нужно регулярно делать анализ крови (коагулограмму). Показатель МНО в этом исследовании должен быть больше 2, но меньше 3;
- посещение оториноларинголога – если у вас диагностировали ППС ревматического происхождения, обязательно сходите на консультацию к ЛОР-врачу, так как основная причина ревматизма – тонзиллит (ангина). При наличии хронического тонзиллита необходимо лечение миндалин (промывание, антибиотики), а возможно, и их удаление. Это нужно для предотвращения рецидива ревматизма и появления нового порока сердца.
- профилактика инфекционного эндокардита – все люди с пороками сердца и протезированными клапанами имеют повышенный риск развития инфекционного эндокардита. Поэтому для его предупреждения они должны принимать пенициллиновые антибиотики (Амоксициллин, Ампициллин) однократно, примерно за 30 минут/ 1 час до медицинских манипуляций (удаление зуба, бронхоскопия, цистоскопия и т.д.).
Профилактика
Здоровый образ жизни – это основной вариант профилактики ревматических пороков сердца и других типов кардиодефектов. Благодаря правильному питанию, равномерному распределению физических нагрузок, отсутствию стрессов можно укрепить иммунитет, повысить регенеративные возможности организма, особенно в случае травматических повреждений. Доктора-кардиологи советуют:
- Питаться только здоровой едой, не забывать о витаминах, важных микроэлементах, добавлять в рацион больше свежих фруктов овощей, рыбу нежирных сортов и зелень (укроп, кинза, петрушка, лук, лист салата).
- Следить за давлением, постоянно использовать тонометр, при ухудшении состояния принимать препараты, назначенные доктором-кардиологом.
- Избегать депрессивных расстройств, стрессовых ситуаций. Важно создавать вокруг себя уют и комфорт с точки зрения психологии, не нервничать по мелочам, больше времени уделять хобби, общаться с приятными людьми, друзьями.
- Следить за состоянием здоровья, самочувствием, контролировать активность органов и систем организма, следить за поведением щитовидной железы, печени, симптоматикой, характерной для этих органов.
Предупреждение развития основных пороков сердца, которые считаются врожденными, зависит от будущих родителей. В период планирования, во время зачатия, в первом триместре беременности важно, чтобы будущая мама:
- Отказалась от вредных привычек, табакокурения, употребления алкогольных напитков, наркотических препаратов.
- Обследовалась на инфекции, а точнее на герпес и цитомегаловирус.
- Не делала прививки в период вынашивания плода, а позаботилась о профилактике краснухи, ветряной оспы, кори, полиомиелита и паротита заранее.
Категорически запрещено принимать медикаменты, которые могут навредить плоду. Если вы используете таблетки, капли, сиропы, спреи, уточните, можно ли продолжать это делать при планировании ребёнка, наступлении беременности.